Medicare on liittovaltion sairausvakuutusohjelma, joka luotiin vuonna 1965 65-vuotiaille ja sitä vanhemmille tuloista, sairaushistoriasta tai terveydentilasta riippumatta. Ohjelmaa laajennettiin vuonna 1972 kattamaan tietyt alle 65-vuotiaat henkilöt, joilla on pitkäaikainen vamma. Nykyään Medicarella on keskeinen rooli terveyden ja taloudellisen turvallisuuden tarjoamisessa 60 miljoonalle ikääntyneelle ja vammaiselle. Ohjelma auttaa maksamaan monista sairaanhoitopalveluista, mukaan lukien sairaalahoidot, lääkärikäynnit, reseptilääkkeet, ennaltaehkäisevät palvelut, ammattitaitoinen hoitolaitos ja kotiterveydenhoito sekä sairaalahoito. Vuonna 2017 Medicare-menojen osuus oli 15 prosenttia liittovaltion kokonaismenoista ja 20 prosenttia kansallisten terveydenhuoltomenojen kokonaismäärästä.
Useimmilla 65-vuotiailla ja sitä vanhemmilla ihmisillä on oikeus Medicare-osaan A, jos he tai heidän puolisonsa ovat oikeutettuja sosiaaliturvaan. Vakuusmaksut, eikä heidän tarvitse maksaa palkkiota A-osasta, jos he maksoivat palkkaveroja vähintään 10 vuotta. Alle 65-vuotiaat henkilöt, jotka saavat sosiaaliturvan vammaisvakuutuksen (SSDI) maksuja, pääsevät yleensä Medicareen kahden vuoden odotusajan jälkeen, kun taas ne, joilla on diagnosoitu loppuvaiheen munuaissairaus (ESRD) ja amyotrofinen lateraaliskleroosi (ALS), ovat oikeutettuja Medicareen ilman odotusaikaa.
#Medicare on avainasemassa terveyden ja taloudellisen turvallisuuden tarjoamisessa 60 miljoonalle iäkkäälle ja nuoremmalle vammaiselle. Se kattaa monet perusterveydenhuoltopalvelut, mukaan lukien sairaalahoidot, lääkäripalvelut ja reseptilääkkeet.
Medicareen kuuluvien ihmisten ominaisuudet
Monet Medicare-potilailla on terveysongelmia, mukaan lukien useita kroonisia sairauksia ja rajoituksia päivittäisessä elämässään, ja monet edunsaajat elävät vaatimattomilla tuloilla. Vuonna 2016 lähes kolmanneksella (32%) oli toimintahäiriöitä; neljännes (25%) ilmoitti olevansa terve tai huonossa kunnossa; ja useammalla kuin yhdellä viidellä (22%) oli viisi tai useampia kroonisia sairauksia (kuvio 1). Yli yksi seitsemästä edunsaajasta (15%) oli alle 65-vuotiaita ja asui pitkäaikaisessa vammaisuudessa, ja 12 prosenttia oli vähintään 85-vuotiaita. Lähes kaksi miljoonaa edunsaajaa (3%) asui pitkäaikaishoidossa. Vuonna 2016 puolet kaikista Medicare-hoitoa saaneista ihmisistä oli alle 26 200 dollaria per henkilö ja säästöt alle 74 450 dollaria.
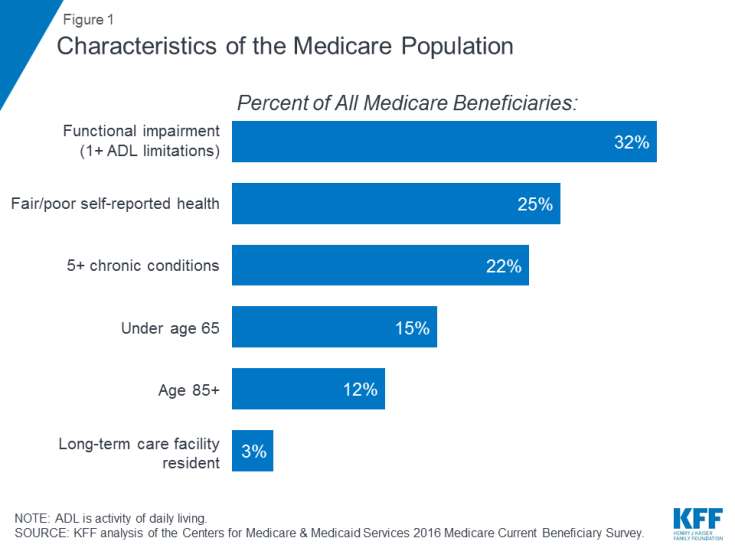
Kuva 1: Medicare-populaation ominaisuudet
Mitä Medicare kattaa
Medicare kattaa monet terveyspalvelut, mukaan lukien sairaalahoito ja avohoito, lääkärin palvelut ja reseptilääkkeet ( Kuva 2). Medicare-edut järjestetään ja maksetaan eri tavoin:
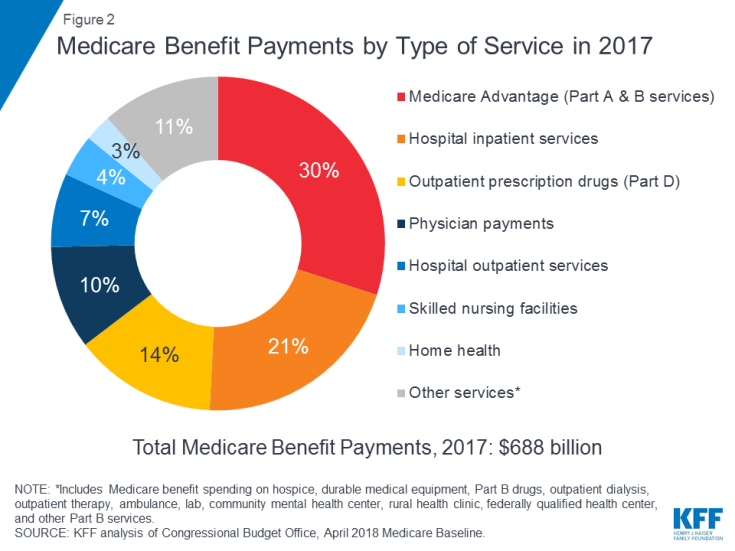
Kuva 2: Medicare-etuuksien maksut tyypin mukaan palveluvuosi 2017
- Osa A kattaa sairaalahoidon sairaalahoidot, ammattitaitoisen hoitolaitoksen (SNF) oleskelut, jotkut kotikäynnit ja sairaalahoidon. Osa A -etuuksista vähennyskelpoinen (1364 dollaria etuusjaksoa kohti vuonna 2019). Osa A vaatii myös rinnakkaisvakuutuksen pitkitetyille sairaalahoito- ja SNF-oleskeluille.
- Osa B kattaa lääkärikäynnit, avohoitopalvelut, ennaltaehkäisevät palvelut ja jotkut kotikäynnit kotona. Moniin B osan etuihin sovelletaan omavastuuta (185 dollaria vuonna 2019) ja tyypillisesti 20 prosentin yhteisvakuus. Vuosittaisesta wellness-käynnistä tai ennaltaehkäisevistä palveluista, jotka Yhdysvaltain ennaltaehkäisevien palvelujen työryhmä on luokitellut A- tai B-luokitukseksi, kuten mammografia- tai eturauhassyövän seulonnasta, ei veloiteta rinnakkaisvakuutta tai omavastuuta.
- Osa C viittaa Medicare Advantage -ohjelmaan, jonka kautta edunsaajat voivat ilmoittautua yksityiseen terveydenhoitosuunnitelmaan, kuten terveydenhuollon organisaatioon (HMO) tai ensisijaiseen palveluntarjoajaorganisaatioon (PPO). , ja saavat kaikki Medicareen kuuluvat A- ja B-edut ja tyypillisesti myös D-osan edut. Ilmoittautuminen Medicare Advantage -suunnitelmiin on kasvanut ajan myötä, ja yli 20 miljoonaa edunsaajaa ilmoittautui Medicare Advantageen vuonna 2018, eli 34 prosenttia kaikista Medicare-edunsaajista (kuva 3).
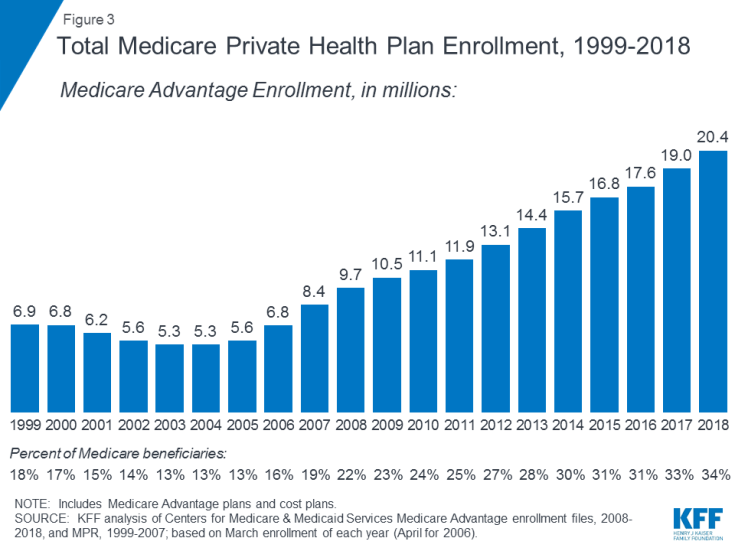
Kuva 3: Yksityinen terveydenhuoltosuunnitelma Medicareen vuosina 1999-2018
- Osa D kattaa avohoidon reseptilääkkeet yksityisillä suunnitelmilla, jotka tekevät sopimuksia Medicaren kanssa, mukaan lukien erilliset reseptilääkeohjelmat (PDP) ja Medicare Advantage -suunnitelmat, joihin sisältyy reseptilääkkeiden kattavuus (MA-PD). Vuonna 2019 edunsaajat voivat valita keskimäärin 27 PDP: tä ja 21 MA-PD: tä. Osa D -etu auttaa maksamaan ilmoittautuneiden lääkekustannukset ja kattaa erittäin korkeat lääkekustannukset. Taloudellista lisäapua on tarjolla edunsaajille, joiden tulot ovat pienet ja varallisuus vaatimaton. Rekisteröityneet maksavat kuukausimaksut ja kustannusten jakamisen lääkemääräyksistä, kustannukset vaihtelevat suunnitelmittain.Ilmoittautuminen D osaan on vapaaehtoista; vuonna 2018 43 miljoonaa Medicare-ryhmässä olevaa henkilöä ilmoittautui PDP: hen tai MA-PD: hen. Tästä noin joka neljäs saa pienituloisia.
Etujen ja täydennysten kattavuus
Medicare tarjoaa suojan monien terveydenhuoltopalvelujen kustannuksilta, mutta perinteisellä Medicarella on suhteellisen korkeat omavastuut ja kustannusten jakamista koskevat vaatimukset, eikä se rajoita edunsaajien omaa taskukustannuksia A ja B osiin kuuluville palveluille. Lisäksi perinteinen Medicare ei maksa joistakin vanhuksille tärkeistä palveluista. vammaiset, mukaan lukien pitkäaikaiset palvelut ja tuet, hammashoitopalvelut, silmälasit ja kuulolaitteet. Kun otetaan huomioon Medicare-etujen aukot, kustannusten jakamista koskevat vaatimukset ja vuotuisen omien kulutusrajojen puuttuminen, useimmilla perinteisen Medicare-ohjelman piiriin kuuluvilla edunsaajilla on jonkinlainen lisäkate, joka auttaa kattamaan edunsaajien kustannukset ja täyttämään hyötyjen aukot ( Kuva 4).
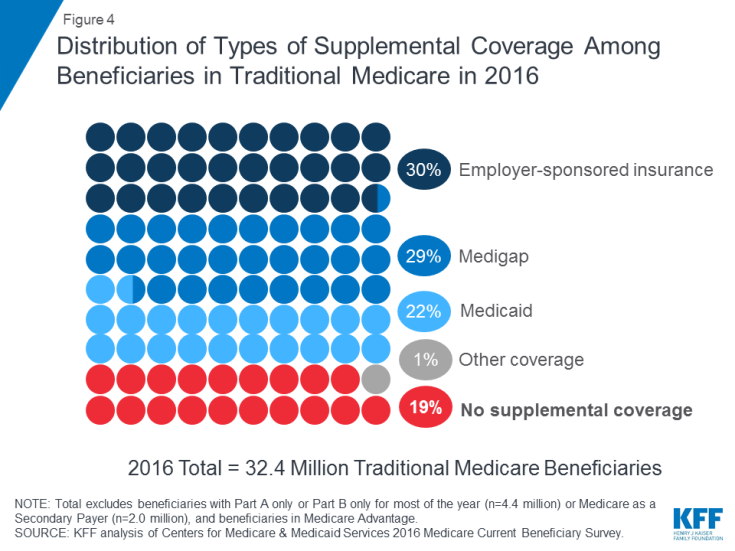
Kuva 4: Lisätakuutyyppien jakautuminen perinteisen lääketieteen edunsaajien keskuudessa 2016
- Työnantajan tukema vakuutus tarjosi eläkeläisten sairausvakuutuksen 3: lle 10: lle (30%) perinteisistä Medicare-edunsaajista vuonna 2016. Ajan myötä tämän odotetaan kuitenkin olevan vähemmän edunsaajilla kattavuustyyppi, koska eläkeläisten terveydellisiä etuja työntekijöilleen tarjoavien suuryritysten osuus on pudonnut 66 prosentista vuonna 1988 18 prosenttiin vuonna 2018.
- Medigap, jota kutsutaan myös Medicare-lisävakuutukseksi, tarjosi täydentävää suojaa lähes Kolme kymmenestä (29%) perinteisen Medicare-edunsaajasta vuonna 2016. Nämä Yksityiset vakuutusyhtiöt myyvät vakuutuksia, ja ne kattavat kokonaan tai osittain osan A ja B kustannusten jakamista koskevat vaatimukset, mukaan lukien omavastuuosuudet, takaisinmaksut ja yhteisvakuutus.
- Medicaid, liittovaltion ohjelma, joka kattaa matalan -tuottajahenkilöt, oli lisäkattavuuden lähde yli yhdelle viidestä (22% tai 7,0 miljoonaa) perinteisestä Medicare-edunsaajasta, joilla oli alhaiset tulot ja vaatimattomat varat vuonna 2016 (lukuun ottamatta 3,5 miljoonaa edunsaajaa, jotka olivat ilmoittautuneet sekä Medicare Advantage- että Medicaid-palveluun ). Nämä edunsaajat tunnetaan kaksoiskelpoisina edunsaajina, koska he voivat saada sekä Medicare että Medicaid. Useimmat perinteiset Medicare-edunsaajat, jotka saavat Medicaidia (5,3 miljoonaa), saavat sekä täyden Medicaid-edut, mukaan lukien pitkäaikaiset palvelut ja tuet, että heidän Medicare-palkkioidensa ja kustannusten jakamisen. Toisella 1,7 miljoonalla edunsaajalla ei ole oikeutta saada täyttä Medicaid-etua, mutta Medicaid kattaa Medicare-palkkionsa ja / tai kustannusten jakamisen Medicare-säästöohjelmien kautta.
- Lähes yksi viidestä (19% tai 6 miljoonaa) Medicare-edunsaajasta Perinteisellä Medicarella ei ollut täydentävää kattavuutta vuonna 2016. Nämä 6 miljoonaa edunsaajaa ovat täysin alttiita Medicaren kustannusten jakamista koskeville vaatimuksille, eikä heillä ole vuotuisen rajan suojaa taskussa tapahtuville menoille, toisin kuin Medicare Advantageen ilmoittautuneet edunsaajat.
Medicare Advantage
Vuonna 2018 kolmannes kaikista edunsaajista ilmoittautui Medicare Advantage -suunnitelmiin perinteisen Medicare-ohjelman sijaan, joista joillakin on myös entisen työnantajan / ammattiliiton tai Medicaidin kattavuus. Medicare Advantage -suunnitelmia vaaditaan rajoittamaan edunsaajien omat kulut Medicare-osien A ja B kattamiin verkkopalveluihin enintään 6700 dollariin, ja ne voivat kattaa myös muita etuja, joita Medicare ei kata, kuten silmälasit, hammashoitopalvelut ja kuulolaitteet.
Medicare-edunsaajien terveydenhuollon kulut taskussa
Vuonna 2016 perinteisen Medicare-ohjelman edunsaajat, jotka ilmoittautuivat sekä A- että B-osaan, käyttivät 5 806 dollaria omat taskunsa terveydenhuoltomenoihin keskimäärin (kuva 5). Lähes puolet (45%) edunsaajien keskimääräisistä kokonaismenoista kohdistui Medicare-vakuutusmaksuihin ja muun tyyppisiin lisävakuutuksiin ja 55 prosenttia sairaanhoito- ja pitkäaikaishoitopalveluihin.
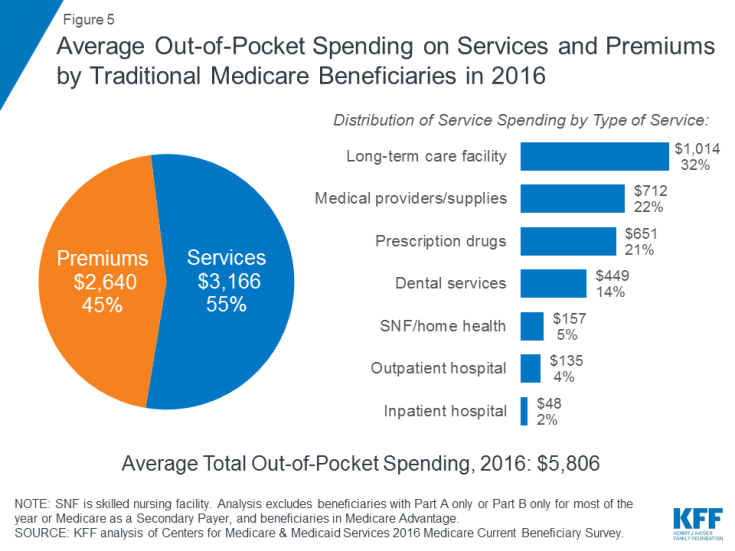
Kuva 5: Keskimääräiset perinteisten lääkkeiden edunsaajien palveluihin ja palkkioihin liittyvät kustannukset vuonna 2016
erityyppiset palvelut, keskimääräiset kulut henkeä kohti olivat suurimmat pitkäaikaishoitopalveluissa, joita seurasivat lääketieteen tarjoajat ja tarvikkeet, reseptilääkkeet ja hammashoitopalvelut. Taskutason menot kasvavat iän myötä 65-vuotiaiden ja sitä vanhempien edunsaajien keskuudessa ja ovat suurempia naisilla kuin miehillä. Ei ole yllättävää, että Medicare-edunsaajat, joilla on huonompi itsensä ilmoittama terveydentila, käyttävät enemmän kuin ne, jotka arvioivat itsensä paremmaksi.
Medicare -menot nyt ja tulevaisuudessa
Vuonna 2017 Medicare-etuuksia maksettiin yhteensä 688 miljardia dollaria; 21 prosenttia kohdistui sairaalahoitopalveluihin, 14 prosenttia avohoidon reseptilääkkeisiin ja 10 prosenttia lääkäripalveluihin; 30 prosenttia maksettiin osiin A ja B kuuluvien palvelujen Medicare Advantage -suunnitelmiin (katso kuva 2).
Medicare-menoihin vaikuttavat monet tekijät, mukaan lukien edunsaajien lukumäärä, hoidon muoto palveluiden (mukaan lukien reseptilääkkeet) käyttö ja terveydenhuollon hinnat. Sekä kokonaisuutena että henkeä kohti laskettuna Medicare-menojen kasvu on hidastunut viime vuosina, mutta sen odotetaan kasvavan nopeammin seuraavan vuosikymmenen aikana kuin vuodesta 2010 (kuvio 6). Tulevaisuudessa Medicare-menojen (ilman vakuutusmaksutuloja ja muita kuittaustuloja) ennustetaan kasvavan 583 miljardista dollarista vuonna 2018 1260 miljardiin dollariin vuonna 2028. Väestön ikääntyminen, Medicare-ilmoittautumisen kasvu ikääntyvän vauvan puomin vuoksi tukikelpoisuus ja asukaskohtaisten terveydenhuoltokustannusten nousu johtavat Medicare-menojen kasvuun.
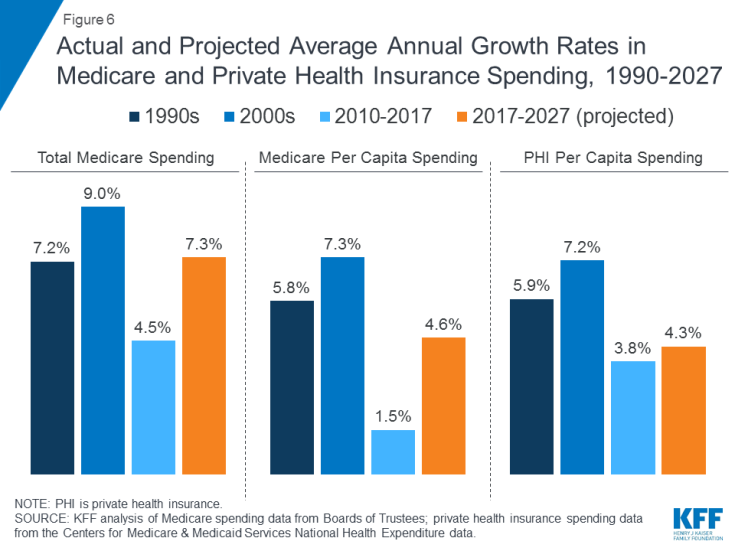
Kuva 6: Todelliset ja ennustetut keskimääräiset vuotuiset kasvuluvut Medicare- ja yksityisissä sairausvakuutusmenoissa, 1990–2027
Kasvavat reseptilääkekustannukset ovat erityisen huolestuttavia Medicare-menojen suhteen. D-osan reseptilääke-etuuden keskimääräisen vuotuisen kasvun edunsaajakustannuksissa arvioidaan olevan korkeampi tulevalla vuosikymmenellä (4,6%) kuin vuosina 2010–2017 (2,2%) (kuvio 7). Tämä johtuu osittain kalliisiin erikoislääkkeisiin liittyvistä korkeampista D-osan ohjelmakustannuksista.
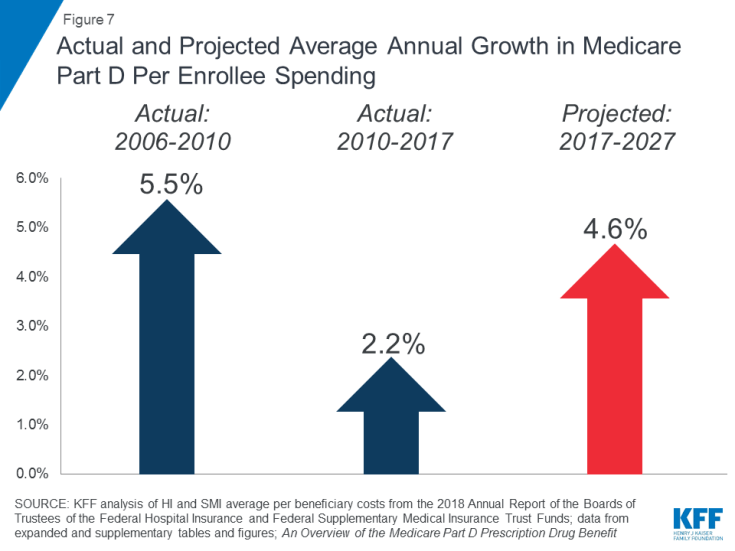
Kuva 7: Medicare Part D: n todellinen ja ennustettu keskimääräinen vuotuinen kasvu ilmoittautuneita kohti
Kuinka Medicare rahoitetaan
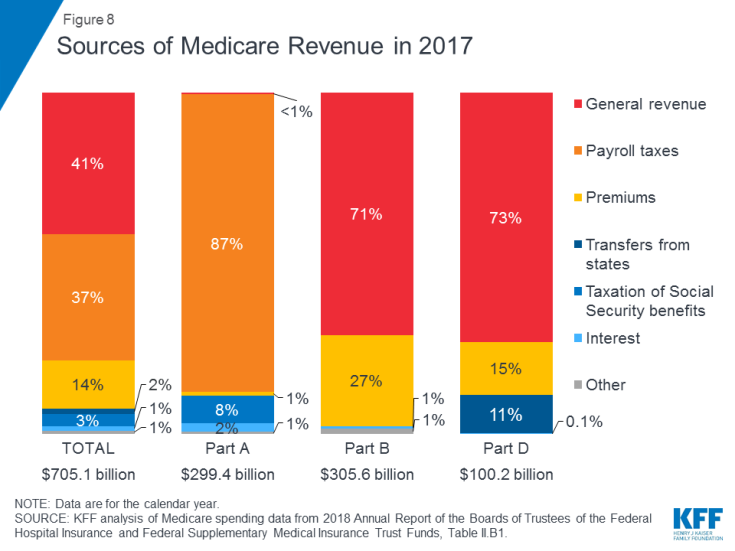
Kuva 8: Medicare-tulojen lähteet vuonna 2017
- A-osa rahoitetaan pääasiassa 2,9 prosentin palkkaverolla työnantajien maksamista tuloista ja työntekijät (kumpikin 1,45%) talletettuina sairaalan vakuutusrahastoon. Korkeamman tulotason veronmaksajat (tulot yli 200 000 dollaria / henkilö ja 250 000 dollaria / aviopari) maksavat korkeamman Medicare-palkkaveron tuloista (2,35%). Osa A -rahaston arvioidaan olevan vakavarainen vuoteen 2026 mennessä.
- B-osa rahoitetaan yleistuloilla ja edunsaajien vakuutusmaksuilla; vakiopalkkio on 135,50 dollaria kuukaudessa vuonna 2019. Medicaid maksaa osan B palkkiot niiden edunsaajien puolesta, jotka ovat oikeutettuja Medicaidiin alhaisen tulotason ja varojen perusteella. Edunsaajat, joiden tulot ovat yli 85 000 dollaria yksityishenkilöille tai 170 000 dollaria aviopareille, jotka tekevät ilmoituksen yhdessä, maksavat korkeamman, tuloon liittyvän kuukausittaisen B-palkkion, joka vaihtelee 35 prosentista 85 prosenttiin B-osan ohjelman kustannuksista tai 189,60 – 460,50 dollaria per henkilö kuukaudessa vuonna 2019 .
- Medicare Advantage -ohjelmaa C-osaa ei rahoiteta erikseen; Medicare Advantage -suunnitelmat tarjoavat A-osan B osan ja (tyypillisesti) D-osan kattamat edut, ja nämä edut rahoitetaan pääasiassa palkkaveroilla, yleisillä tuloilla ja palkkioilla. Medicare Advantage -henkilöt maksavat yleensä kuukausittaisen B-palkkion, ja monet maksavat myös lisämaksun suoraan suunnitelmiinsa. Keskimääräinen kuukausipalkkio Medicare Advantage -lääkesuunnitelmista vuonna 2018 oli 34 dollaria kuukaudessa.
- Osa D rahoitetaan yleistuloilla, edunsaajien palkkioilla ja valtion maksuilla. Keskimääräinen PDP-palkkio vuonna 2018 oli 41 dollaria kuukaudessa. D-osanottajat, joilla on korkeammat tulot, maksavat tuloihin liittyvän lisämaksun samalla osalla kuin tulo-kynnykset, joita käytetään osassa B. Vuonna 2019 palkkio-lisämaksut vaihtelevat 12,40–77,40 dollaria kuukaudessa korkeamman tulotason edunsaajille.
Medicare-maksu- ja toimitusjärjestelmän uudistus
Poliittiset päättäjät, terveydenhuollon tarjoajat, vakuutusyhtiöt ja tutkijat keskustelevat edelleen siitä, kuinka parhaiten toteuttaa maksu- ja jakelujärjestelmän uudistuksia terveydenhuoltojärjestelmään nousevien kustannusten, laadun parantamiseksi hoito ja tehoton käyttö. Medicare on ottanut johtajuuden testatessaan useita uusia malleja, jotka sisältävät taloudellisia kannustimia palveluntarjoajille, kuten lääkäreille ja sairaaloille, työskentelemään yhdessä pienentämään menoja ja parantamaan perinteisen Medicare-hoidon potilaiden hoitoa. Näiden taloudellisten kannustimien tavoitteet yhdistävät yleensä osan Medicare-palvelujen maksuista ”arvoon”, joka määritetään palveluntarjoajien meno- ja laatutavoitteiden perusteella.
Vastuulliset hoito-organisaatiot (ACO) ovat yksi esimerkki toimituksesta Medicare-järjestelmässä parhaillaan testattavaa järjestelmäuudistusmallia.Yli 10 miljoonan edunsaajan kanssa vuonna 2018 ACO-mallit antavat palveluntarjoajaryhmille mahdollisuuden ottaa vastuu Medicare-edunsaajien yleisestä hoidosta ja jakaa taloudellisia säästöjä tai tappioita riippuen heidän suorituksestaan menojen ja hoidon hoitamisessa laatutavoitteet.Muita uusia malleja ovat sairaanhoitokodit, yhdistetyt maksut (mallit, joissa Medicare-maksut yhdistetään useille palveluntarjoajille yhdessä jaksossa sen sijaan, että maksettaisiin jokaisesta palvelusta erikseen) ja aloitteet, joiden tarkoituksena on vähentää sairaaloiden takaisinottoa.
Monet näistä Medicare-lääkkeistä maksumalleja hallinnoidaan Medicare and Medicaid Innovation Centerin (CMMI) kautta, joka luotiin edullisen hoidon lailla (ACA). Näitä malleja arvioidaan niiden vaikutuksen selvittämiseksi Medicare-menoihin ja edunsaajille tarjotun hoidon laatuun. Terveys- ja henkilöstösihteerillä (HHS) on lupa laajentaa tai laajentaa malleja, jotka osoittavat laadun parantumista ilman menojen kasvua tai menojen vähentämistä ilman laadun heikkenemistä.
Tulevaisuuteen
Medicarella on edessään useita kriittisiä kysymyksiä ja haasteita, jotka eivät ehkä ole suurempia kuin tarjota kohtuuhintaista ja laadukasta hoitoa ikääntyvälle väestölle pitäen samalla ohjelma taloudellisesti turvassa tuleville sukupolville. Vaikka Medicare-menot ovat nousussa hitaammin kuin viime vuosikymmeninä, vuotuiset kokonais- ja asukaskohtaiset kasvut näyttävät etenevän viime vuosien historiallisesti matalasta tasosta. Myös Medicare-reseptilääkekustannukset ovat kasvava huolenaihe, ja Medicare-toimihenkilöt ennustavat tulevina vuosina D-osan suhteellisen suurempaa kasvua asukasta kohti kuin ohjelman aikaisempina vuosina kalliisiin erikoislääkkeisiin liittyvien korkeampien kustannusten vuoksi. p> Väestön ikääntymisen aiheuttamien terveydenhuollon rahoitushaasteiden ratkaisemiseksi Medicareen on ehdotettu useita muutoksia, mukaan lukien Medicare-etujen uudelleenjärjestely ja kustannusten jakaminen; nosta Medicare-kelpoisuusikää; siirtämällä Medicare etuuspohjaisesta järjestelmästä ”palkkio-tukijärjestelmään” ja antamalla alle 65-vuotiaille ihmisille mahdollisuus ostaa Medicareen. Koska päättäjät harkitsevat mahdollisia muutoksia Medicareen, on tärkeää arvioida näiden muutosten mahdolliset vaikutukset kokonaisterveyteen hoitomenot ja Medicare-menot, samoin kuin edunsaajien pääsy laadukkaaseen hoitoon ja kohtuuhintaiseen kattoon sekä terveydenhuoltokustannukset taskusta.