Medicare는 소득, 병력 또는 건강 상태에 관계없이 65 세 이상의 사람들을 위해 1965 년에 만들어진 연방 건강 보험 프로그램입니다. 이 프로그램은 장기 장애가있는 65 세 미만의 특정 사람들을 대상으로 1972 년에 확장되었습니다. 오늘날 Medicare는 6 천만 명의 노인과 장애가있는 청소년에게 건강 및 재정적 안전을 제공하는 데 핵심적인 역할을합니다. 이 프로그램은 입원, 의사 방문, 처방약, 예방 서비스, 전문 요양 시설 및 가정 건강 관리, 호스피스 간호를 포함한 많은 의료 서비스 비용을 지불하는 데 도움이됩니다. 2017 년에 메디 케어 지출은 총 연방 지출의 15 %와 총 국가 의료 지출의 20 %를 차지했습니다.
65 세 이상 대부분의 사람들은 자신 또는 배우자가 소셜 서비스를받을 자격이있는 경우 메디 케어 파트 A를받을 자격이 있습니다. 보안 수당이며, 10 년 이상 급여세를 납부 한 경우 Part A에 대한 보험료를 지불 할 필요가 없습니다. 사회 보장 장애 보험 (SSDI) 수당을받는 65 세 미만의 사람들은 일반적으로 2 년의 대기 기간 후에 Medicare를받을 수있는 반면, 말기 신장 질환 (ESRD) 및 근 위축성 측삭 경화증 (ALS)으로 진단받은 사람들은 Medicare를받을 자격이됩니다. 대기 기간이 없습니다.
#Medicare는 6 천만 명의 노인과 장애가있는 젊은 사람들에게 건강 및 재정적 안정을 제공하는 데 핵심적인 역할을합니다. 입원, 의사 서비스, 처방약을 포함한 많은 기본 의료 서비스를 다룹니다.
Medicare 가입자의 특성
많은 Medicare에 가입 한 사람들은 여러 만성 질환 및 일상 생활 활동의 제한을 포함하여 건강 문제를 안고 살고 있으며, 많은 수혜자들은 적당한 소득으로 생활합니다. 2016 년에 거의 1/3 (32 %)이 기능 장애를 경험했습니다. 1/4 (25 %)은 건강 상태가 양호하거나 불량하다고보고했습니다. 5 명 중 1 명 이상 (22 %)이 5 개 이상의 만성 질환을 앓고있었습니다 (그림 1). 수혜자 7 명 중 1 명 이상 (15 %)은 65 세 미만이고 장기 장애를 가지고 살고 있으며 12 %는 85 세 이상이었습니다. 거의 2 백만 명의 수혜자 (3 %)가 장기 요양 시설에 거주했습니다. 2016 년에 Medicare 가입자의 절반은 1 인당 소득이 $ 26,200 미만이고 저축이 $ 74,450 미만이었습니다.
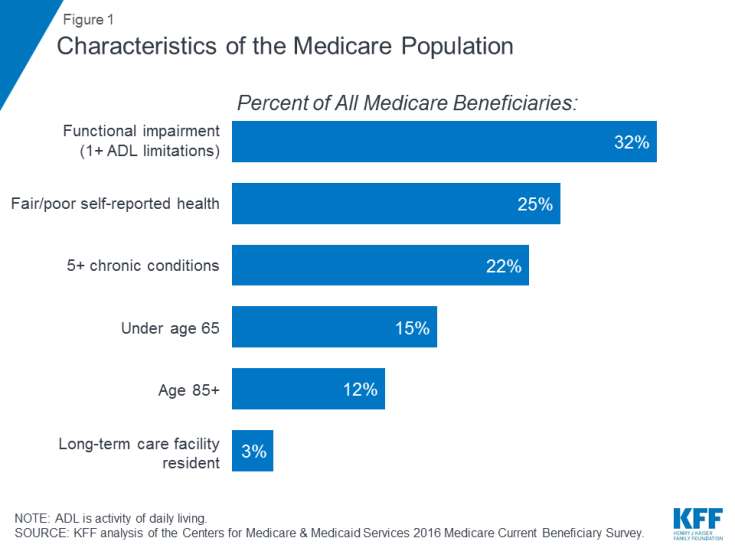
그림 1 : Medicare 인구의 특성
Medicare 보장 대상
Medicare는 입원 및 외래 환자 병원 치료, 의사 서비스 및 처방약을 포함한 많은 의료 서비스를 보장합니다 ( 그림 2). Medicare 혜택은 다양한 방식으로 구성되고 지급됩니다.
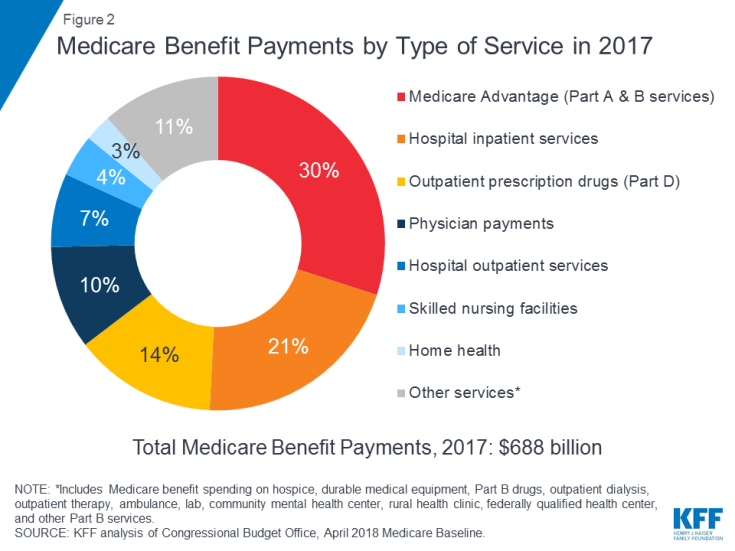
그림 2 : 유형별 Medicare 혜택 지급 2017 년 서비스 약관
- 파트 A는 입원 환자 입원, 전문 간호 시설 (SNF) 입원, 일부 가정 건강 방문 및 호스피스 간호에 적용됩니다. 파트 A 혜택에는 공제액이 적용됩니다 (2019 년 혜택 기간 당 $ 1,364). 파트 A는 또한 장기 입원 환자 병원 및 SNF 입원에 대한 공동 보험을 요구합니다.
- 파트 B는 의사 방문, 외래 환자 서비스, 예방 서비스 및 일부 가정 건강 방문을 보장합니다. 많은 파트 B 혜택에는 공제액 (2019 년 $ 185) 및 일반적으로 공동 보험 20 %가 적용됩니다. 연간 웰빙 방문 또는 유방 조영술 또는 전립선 암 검사와 같이 미국 예방 서비스 태스크 포스에서 ‘A’또는 ‘B’등급을받은 예방 서비스에 대해서는 공동 보험 또는 공제액이 부과되지 않습니다.
- 파트 C는 수혜자가 건강 유지 조직 (HMO) 또는 선호 제공자 조직 (PPO)과 같은 개인 건강 플랜에 등록 할 수있는 Medicare Advantage 프로그램을 나타냅니다. , 모든 Medicare 보장 파트 A 및 파트 B 혜택과 일반적으로 파트 D 혜택을받습니다. Medicare Advantage 플랜 등록은 시간이 지남에 따라 증가하여 2018 년에 2 천만 명 이상의 수혜자가 Medicare Advantage에 등록되어 전체 Medicare 수혜자의 34 %가됩니다 (그림 3).
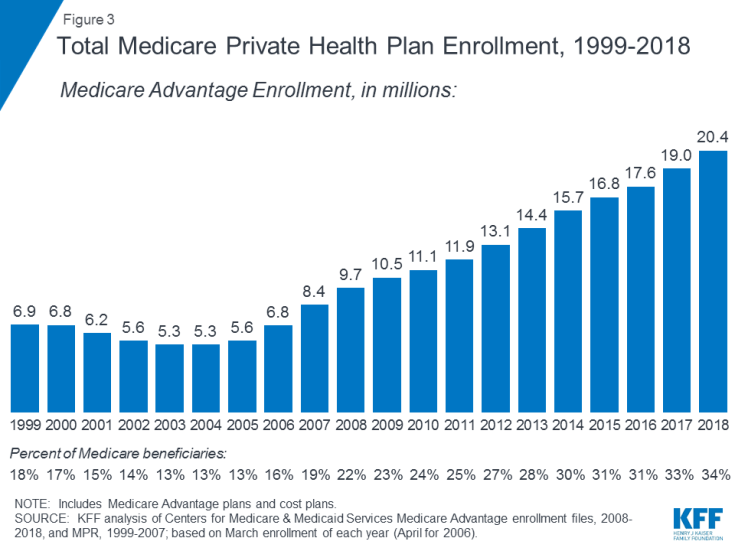
그림 3 : 총 Medicare 개인 건강 플랜 등록, 1999-2018
- 파트 D는 독립형 처방약 플랜 (PDP) 및 처방약 보장이있는 Medicare Advantage 플랜 (MA-PD)을 포함하여 Medicare와 계약하는 개인 플랜을 통해 외래 환자 처방약을 보장합니다. 2019 년 수혜자들은 평균 27 개의 PDP와 21 개의 MA-PD를 선택할 수 있습니다. 파트 D 혜택은 등록자의 약품 비용 지불을 돕고 매우 높은 약품 비용을 보장합니다. 저소득 및 적당한 자산을 가진 수혜자는 추가 재정 지원을받을 수 있습니다. 가입자는 처방약에 대한 월 보험료 및 비용 분담금을 지불하며 비용은 플랜에 따라 다릅니다.파트 D 등록은 자발적입니다. 2018 년에는 4,300 만 명의 Medicare 가입자가 PDP 또는 MA-PD에 등록되었습니다. 총 4 명 중 1 명은 저소득층이 가라 앉습니다.
혜택 격차 및 보충 보장
Medicare는 많은 의료 서비스 비용에 대한 보호를 제공하지만 전통적인 메디 케어는 상대적으로 높은 공제액과 비용 분담 요건을 가지고 있으며 파트 A 및 B에 따라 보장되는 서비스에 대한 수혜자의 본인 부담 지출에 제한을 두지 않습니다. 또한, 전통적인 메디 케어는 고령자에게 중요한 일부 서비스에 대해 지불하지 않습니다. 장기 서비스 및 지원, 치과 서비스, 안경 및 보청기를 포함한 장애인. Medicare의 혜택 격차, 비용 분담 요구 사항 및 연간 본인 부담 지출 한도가 부족하다는 점을 감안하여 기존 Medicare에서 보장하는 대부분의 수혜자는 수혜자의 비용을 충당하고 혜택 격차를 메우는 데 도움이되는 몇 가지 유형의 추가 보장을받습니다 ( 그림 4).
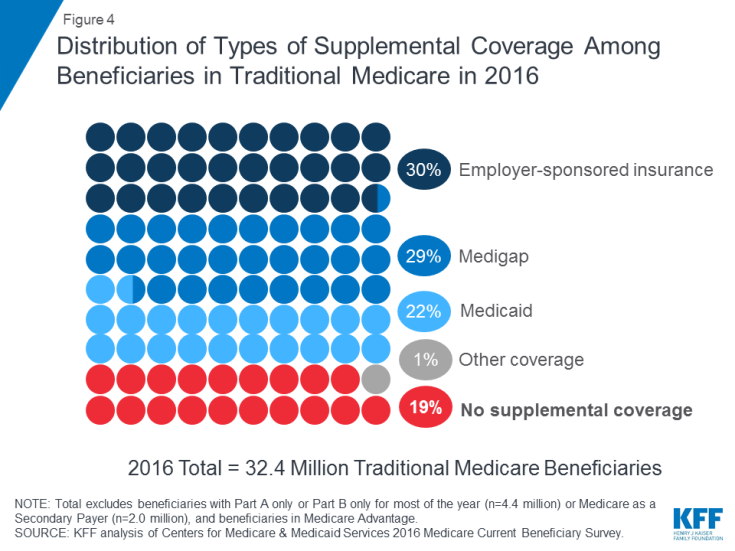
그림 4 : 다음 지역의 기존 Medicare 수혜자 간의 추가 보장 유형 분포 2016
- 고용주 후원 보험은 2016 년에 기존 Medicare 수혜자의 10 분의 3 (30 %)에게 퇴직자 건강 보험을 제공했습니다. 그러나 시간이 지남에 따라 이러한 혜택을받을 수있는 수혜자가 줄어들 것으로 예상됩니다. 퇴직자 의료 혜택을 직원에게 제공하는 대기업의 비율이 1988 년 66 %에서 2018 년 18 %로 떨어졌기 때문에 보장 유형입니다.
- Medicare 보충 보험이라고도하는 Medigap은 거의 모든 사람들에게 추가 보장을 제공했습니다. 2016 년 기존 메디 케어 수혜자 10 명 중 3 명 (29 %). e 보험은 개인 보험 회사에서 판매하며 공제액, 코 페이먼트 및 공동 보험을 포함하여 파트 A 및 파트 B 비용 분담 요건을 전부 또는 부분적으로 커버합니다.
- 저소득층에게 보험을 제공하는 연방 주 프로그램 인 메디 케이드 -소득층은 2016 년에 저소득 및 적당한 자산을 가진 전통적인 Medicare 수혜자 중 1/5 (22 % 또는 700 만) 이상의 수혜자 (Medicare Advantage 및 Medicaid에 모두 등록 된 수혜자 350 만 명 제외)에 대한 보충 보장의 원천이었습니다. ). 이러한 수혜자는 Medicare와 Medicaid 모두에 대한 자격이 있기 때문에 이중 적격 수혜자로 알려져 있습니다. Medicaid (530 만)를받는 대부분의 전통적인 Medicare 수혜자는 장기 서비스 및 지원, Medicare 보험료 지불 및 비용 분담을 포함한 전체 Medicaid 혜택을 모두받습니다. 또 다른 170 만 명의 수혜자는 전체 Medicaid 혜택을받을 자격이 없지만 Medicaid는 Medicare Savings Program을 통해 Medicare 보험료 및 / 또는 비용 분담금을 부담합니다.
- 약 5 명 중 1 명 (19 % 또는 6 백만)의 Medicare 수혜자가 전통적인 Medicare는 2016 년에 추가 보장이 없었습니다.이 6 백만 수혜자는 Medicare의 비용 분담 요건에 완전히 노출되어 있으며 Medicare Advantage에 등록 된 수혜자와는 달리 연간 본인 부담금 지출 한도가 없습니다.
Medicare Advantage
2018 년에 전체 수혜자의 1/3이 기존 Medicare가 아닌 Medicare Advantage 플랜에 등록되었으며, 그중 일부는 이전 고용주 / 조합 또는 Medicaid의 보장을받습니다. Medicare Advantage 플랜은 Medicare 파트 A 및 B에서 보장하는 네트워크 내 서비스에 대한 수혜자의 본인 부담 지출을 $ 6,700 이하로 제한해야하며, 안경, 치과 서비스와 같이 Medicare에서 보장하지 않는 추가 혜택도 보장 할 수 있습니다. , 및 보청기.
Medicare 수혜자의 본인 부담 의료비
2016 년에 전통적인 Medicare 수혜자들이 Part A와 Part B에 모두 등록한 금액 중 $ 5,806을 지출했습니다. 평균적으로 의료비 지출을위한 자신의 주머니입니다 (그림 5). 수혜자의 평균 총 지출의 거의 절반 (45 %)이 Medicare 및 기타 유형의 추가 보험료에 사용되었으며 55 %는 의료 및 장기 요양 서비스에 사용되었습니다.
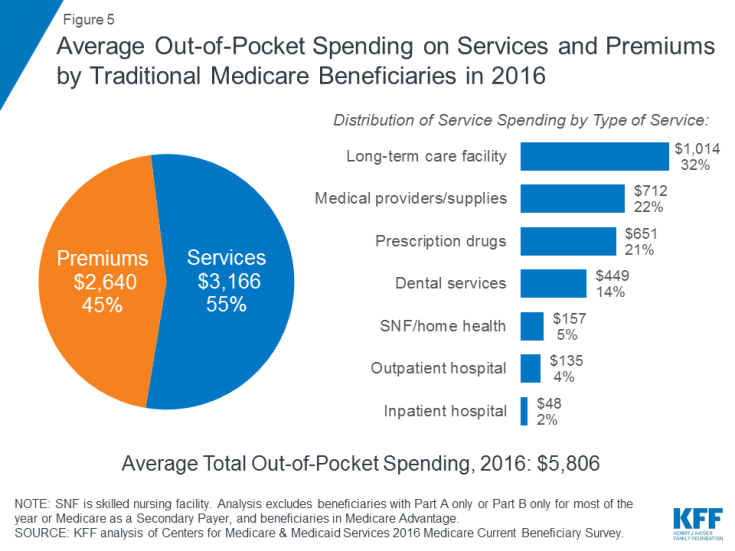
그림 5 : 2016 년 기존 Medicare 수혜자의 서비스 및 보험료에 대한 평균 본인 부담금
다양한 유형의 서비스에서 1 인당 평균 지출은 장기 요양 시설 서비스에서 가장 높았고 의료 제공자 및 용품, 처방약 및 치과 서비스가 그 뒤를이었습니다. 65 세 이상 수혜자들의 연령에 따라 본인 부담금이 증가하고 남성보다 여성이 더 높습니다. 당연히 자신이보고 한 건강 상태가 좋지 않은 Medicare 수혜자는 자신을 더 나은 건강 상태로 평가하는 사람들보다 더 많이 지출합니다.
현재와 미래의 메디 케어 지출
2017 년 메디 케어 수당 지급액은 총 6,900 억 달러였습니다. 21 %는 입원 환자 서비스, 14 %는 외래 처방약, 10 %는 의사 서비스였습니다. 30 %는 파트 A 및 파트 B에서 보장하는 서비스에 대한 메디 케어 어드밴티지 플랜에 대한 지불이었습니다 (그림 2 참조).
메디 케어 지출은 수혜자 수, 케어 방식 등 여러 요인의 영향을받습니다. 제공, 서비스 사용 (처방약 포함) 및 건강 관리 가격. 전체적으로 그리고 1 인당 기준으로 메디 케어 지출 증가율은 최근 몇 년 동안 둔화되었지만 2010 년 이후보다 향후 10 년 동안 더 빠른 속도로 증가 할 것으로 예상됩니다 (그림 6). 미래를 내다 보면 메디 케어 지출 (보험료 및 기타 상쇄 수입 순)은 2018 년 583 억 달러에서 2028 년 1 조 2,600 억 달러로 증가 할 것으로 예상됩니다. 인구 고령화, 연령에 도달하는 베이비 붐으로 인한 메디 케어 등록 증가 자격 및 1 인당 의료 비용의 증가는 전체 Medicare 지출 증가로 이어집니다.
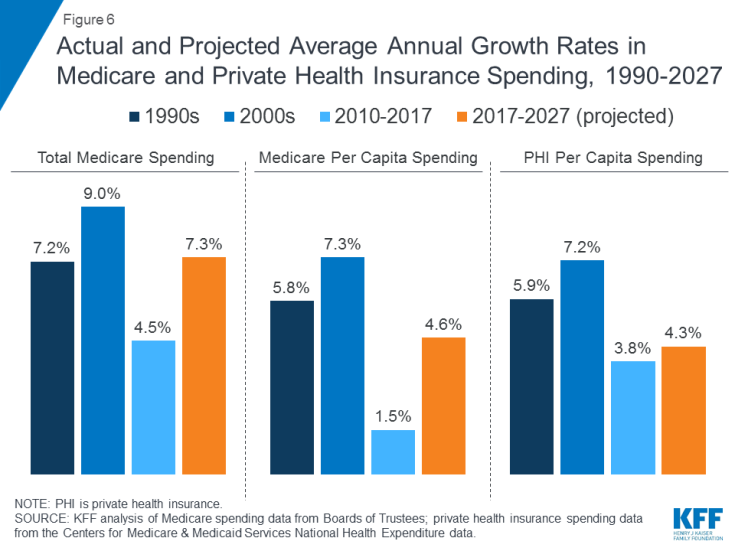
그림 6 : 메디 케어 및 민간 건강 보험 지출의 실제 및 예상 연간 평균 증가율 (1990-2027 년)
처방약 비용 상승은 메디 케어 지출과 관련하여 특히 우려되는 사항입니다. Part D 처방약 혜택에 대한 수혜자 당 연간 평균 증가율은 2010 년에서 2017 년 사이 (2.2 %)보다 향후 10 년간 (4.6 %) 더 높을 것으로 예상됩니다 (그림 7). 이는 부분적으로 값 비싼 특수 의약품과 관련된 더 높은 파트 D 프로그램 비용이 예상되기 때문입니다.
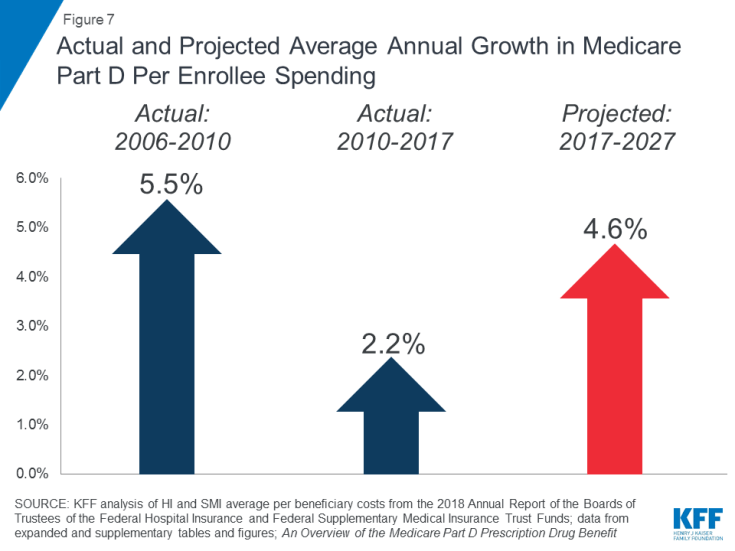
그림 7 : Medicare Part D 가입자 당 지출의 실제 및 예상 평균 연간 증가
Medicare 자금 조달 방법
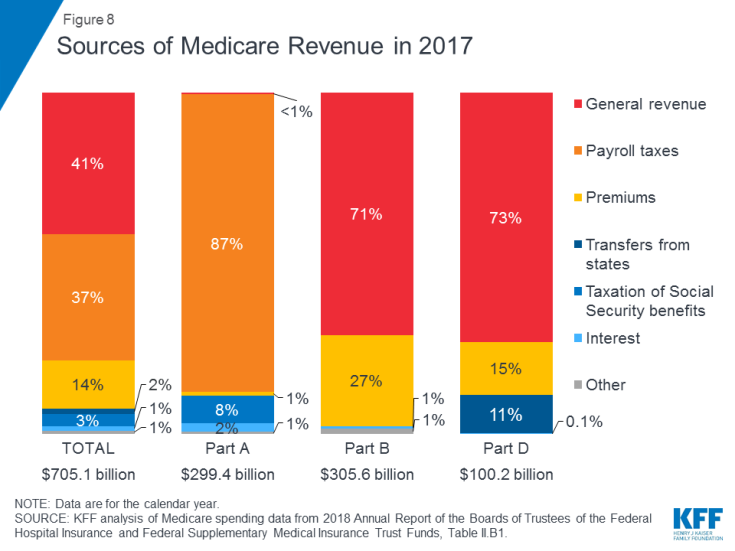
그림 8 : 2017 년 Medicare 수익원
- 파트 A는 주로 고용주가 지불 한 소득에 대해 2.9 %의 급여 세가 지원됩니다. 및 직원 (각각 1.45 %)이 병원 보험 신탁 기금에 예치되었습니다. 고소득 납세자 (개인당 $ 200,000 이상, 부부 당 $ 250,000 이상)는 소득에 대해 더 높은 Medicare 급여세 (2.35 %)를 납부합니다. 파트 A 신탁 기금은 2026 년까지 용제 될 것으로 예상됩니다.
- 파트 B는 일반 수익과 수혜자 보험료로 자금을 조달합니다. 표준 보험료는 2019 년에 매월 $ 135.50입니다. Medicaid는 저소득 및 자산을 기반으로 Medicaid 자격을 갖춘 수혜자를 대신하여 Part B 보험료를 지불합니다. 개인의 경우 소득이 $ 85,000, 부부가 공동으로 제출하는 경우 $ 170,000를 초과하는 수혜자는 Part B 프로그램 비용의 35 % ~ 85 % 또는 1 인당 월 $ 189.60 ~ $ 460.50의 소득 관련 월간 Part B 보험료를 더 많이 납부합니다. .
- 메디 케어 어드밴티지 프로그램 인 파트 C는 별도로 재정 지원되지 않습니다. Medicare Advantage 플랜은 파트 A, 파트 B 및 (일반적으로) 파트 D에 따라 보장되는 혜택을 제공하며 이러한 혜택은 주로 급여세, 일반 수입 및 보험료로 재정 지원됩니다. 메디 케어 어드밴티지 가입자는 일반적으로 월별 파트 B 보험료를 지불하고 많은 사람들이 플랜에 직접 추가 보험료를 지불합니다. 2018 년 메디 케어 어드밴티지 약품 플랜의 월 평균 보험료는 월 34 달러였습니다.
- 파트 D는 일반 세입, 수혜자 보험료 및 주 지불금으로 충당됩니다. 2018 년 평균 PDP 보험료는 월 41 달러였습니다. 소득이 더 높은 파트 D 등록자는 파트 B에 사용 된 것과 동일한 소득 기준으로 소득 관련 보험료 할증료를 지불합니다. 2019 년에는 소득이 높은 수혜자에 대해 월 $ 12.40 ~ $ 77.40의 보험료 할증료가 부과됩니다.
Medicare 지불 및 전달 시스템 개혁
정책 입안자, 의료 서비스 제공 업체, 보험사 및 연구자들은 증가하는 비용과 품질 문제를 해결하기 위해 지불 및 전달 시스템 개혁을 의료 시스템에 도입하는 최선의 방법에 대해 계속해서 논의하고 있습니다. 보살핌, 비효율적 인 지출. Medicare는 의사 및 병원과 같은 공급자가 전통적인 Medicare에서 환자의 치료를 개선하고 지출을 줄이기 위해 협력 할 수있는 재정적 인센티브를 포함하는 다양한 새로운 모델을 테스트하는 데 앞장서 왔습니다. 이러한 재정적 인센티브의 목표는 일반적으로 서비스에 대한 Medicare 지불의 일부를 지출 및 품질 목표에 대한 제공자의 성과에 따라 결정되는 “가치”와 연결합니다.
책임감있는 의료 기관 (ACO)이 제공의 한 예입니다. 시스템 개혁 모델은 현재 Medicare 내에서 테스트되고 있습니다. 2018 년에 1,000 만 명 이상의 수혜자가 할당 된 ACO 모델을 사용하면 제공자 그룹이 Medicare 수혜자의 전반적인 치료에 대한 책임을 수락하고 지출 및 치료를 충족하는 성과에 따라 재정적 절감 또는 손실을 공유 할 수 있습니다. 품질 목표.다른 새로운 모델에는 메디컬 홈, 번들 지불 (각 서비스에 대해 개별적으로 지불하는 대신 단일 에피소드에서 여러 제공자에게 메디 케어 지불을 결합하는 모델) 및 병원 재 입원을 줄이기위한 이니셔티브가 포함됩니다.
이러한 메디 케어 중 다수 지불 모델은 ACA (Affordable Care Act)에 의해 생성 된 Center for Medicare and Medicaid Innovation (CMMI)을 통해 관리됩니다. 이러한 모델은 Medicare 지출 및 수혜자에게 제공되는 치료의 질에 미치는 영향을 결정하기 위해 평가되고 있습니다. 보건 복지부 장관 (HHS)은 지출 증가없이 품질 향상을 입증하거나 품질 저하없이 지출 감소를 보여주는 모델을 확장 또는 확장 할 권한이 있습니다.
Looking to the Future
Medicare는 여러 가지 중요한 문제와 과제에 직면 해 있으며, 노령 인구에게 저렴하고 양질의 의료 서비스를 제공하는 동시에 미래 세대를 위해 프로그램을 재정적으로 안전하게 유지하는 것보다 크지 않을 것입니다. 메디 케어 지출은 지난 수십 년 동안보다 느린 상승 추세를 보이고 있지만, 총 및 1 인당 연간 성장률은 과거 몇 년 동안의 역사적으로 낮은 수준에서 벗어나는 것으로 보입니다. 메디 케어 처방약 지출 또한 증가하는 관심사입니다. 메디 케어 관리위원회는 고가의 특수 의약품과 관련된 더 높은 비용으로 인해 프로그램 초기보다 향후 몇 년 동안 파트 D의 1 인당 성장률이 상대적으로 높을 것으로 예상하고 있습니다.
인구의 고령화로 인한 의료 재정 문제를 해결하기 위해 Medicare 혜택 구조 조정 및 비용 분담을 포함하여 Medicare에 대한 많은 변경 사항이 제안되었습니다. Medicare 자격 연령 올리기; Medicare를 확정 된 혜택 구조에서 “프리미엄 지원”시스템으로 전환하고 65 세 미만의 사람들이 Medicare에 가입 할 수 있도록합니다. 정책 입안자들이 Medicare에 대한 가능한 변경 사항을 고려함에 따라 이러한 변경이 전체 건강에 미치는 잠재적 인 영향을 평가하는 것이 중요합니다. 수혜자의 양질의 진료와 저렴한 보험 혜택 및 본인 부담 의료 비용에 대한 비용뿐 아니라 의료 지출 및 메디 케어 지출.