INNLEDNING
Kronisk hjertesvikt (CHF) er det endelige utfallet som er vanlig for de fleste hjertesykdommer. Av en rekke årsaker – den aldrende befolkningen, økt overlevelsesrate blant pasienter med sykdommer som koronar hjertesykdom eller hypertensjon – har forekomsten av CHF økt. Farmakologisk behandling av hjertesvikt har avansert, og de fleste kliniske studier viser forbedret prognose, men effekten av farmakologisk terapi på den generelle populasjonen av pasienter med CHF har vært beskjeden og høy dødelighet og sykelighet vedvarer.1,2 En mulig forklaring er at de fleste kliniske studier har inkludert pasienter med redusert venstre ventrikkelutkastningsfraksjon (LVEF) (systolisk dysfunksjon), mens 30% -50% av pasienter med CHF i populasjonsstudier3 og sykehusregister4,5 har bevart LVEF. Hos disse pasientene er effekten av en rekke medikamenter som brukes i CHF-terapi bare nylig blitt evaluert. Kronisk hjertesvikt med bevart systolisk funksjon er hyppigere hos eldre pasienter og kvinner, 3,6,7, noe som delvis kan forklare den dårlige prognosen. De siste årene har både epidemiologiske og kliniske aspekter av problemet og behandlingen av det fått mye oppmerksomhet, og målet med denne artikkelen er å gjennomgå viktige resultater i litteraturen.
KONSEPT
Innledningsvis , begrepet som ble brukt for å klassifisere pasienter med hjertesvikt og normal eller tilnærmet normal kontraktilitet, var «diastolisk hjertesvikt.» Imidlertid er dette nå ansett som kontroversielt, og de fleste forfattere foretrekker «hjertesvikt med bevart systolisk funksjon.» I rutinemessig klinisk praksis representerer begge begrepene et konsept som sannsynligvis identifiserer de samme pasientene, selv om deres patofysiologiske virkelighet kan variere. Diagnose av diastolisk hjertesvikt krever tilstedeværelse av et klinisk syndrom av CHF sammen med objektiv demonstrasjon av isolert eller dominerende diastolisk dysfunksjon.8 I motsetning til dette diagnostiseres hjertesvikt med bevart systolisk funksjon hos pasienter med et klinisk syndrom med CHF og normal eller nesten normal LVEF, uten behov for å demonstrere diastolisk abnormitet. Gitt de utallige begrensningene av ikke-invasiv studie (Doppler-ekkokardiogram, isotopisk ventrikulografi) av diastolisk funksjon og det brede spekteret av variabler i parametrene som for tiden brukes til å kvantifisere disse (kvantifisering av alders-, forbelastnings- og etterbelastningsrelatert hjertesituasjon, hjertefrekvens, etc), virker det mer rimelig å bruke begrepet «CHF med bevart systolisk funksjon», uten å insistere på en objektiv demonstrasjon av diastolisk abnormitet. Noen studier viser faktisk at blant pasienter med CHF diagnostisert i henhold til Framingham-kriteriene og LVEF > 50% som gjennomgår en hemodynamisk studie og Doppler-ekkokardiogram, presenterer 92% minst en diastolisk abnormitet i den hemodynamiske studien; 94% har minst en diastolisk abnormitet i doppleren, og 100% har minst en diastolisk abnormitet identifisert ved en eller annen av disse metodene.9 Følgelig tjener studien av diastolisk funksjon til å bekrefte diagnosen diastolisk CHF i stedet for å etablere den .
DIAGNOSTISKE KRITERIER
Vi vil nå oppsummere utviklingen av diastolisk CHF-diagnose. European Society of Cardiology Study Group on Diastolic Heart Failure foreslo at tre obligatoriske kriterier som skulle være til stede samtidig10: 1) tilstedeværelse av tegn eller symptomer på CHF; 2) tilstedeværelse av normal eller bare mildt unormal venstre ventrikulær systolisk funksjon, og 3) bevis for unormal venstre ventrikulær avslapning, fylling, diastolisk distensibilitet eller diastolisk stivhet. Disse kriteriene har fått sin del av kritikken. For det første mangler klinisk diagnose av CHF (via tegn og symptomer) sensitivitet og spesifisitet, og tilsynelatende gjør oppfyllelse av Framingham-kriteriene (tabell 1), eller av de som er av annen like validert klassifisering, avgjørende. For det andre har grensen for «normal» LVEF variert veldig (40% -50%); Den europeiske studiegruppen valgte 45%, men det kan diskuteres at utkastningsfraksjonen i området 40-50% kan betraktes som normal. Videre kan utkastningsfraksjonen variere avhengig av når den bestemmes. For eksempel, ved hjertesvikt sekundært til akutt forbigående hjerteinfarkt eller hypertensiv krise, kan LVEF bestemt i løpet av de første timene reduseres, men 24 timer er det normalt. Studier viser at pasienter med hjertesvikt og ukontrollert hypertensjon forskjeller mellom LVEF bestemt i akuttmottaket og LVEF målt etter 72 timer ikke var signifikante hos de pasientene som allerede var klinisk stabile.11 Det er derfor vanligvis ikke viktig å bestemme LVEF under initial dekompensering som verdier oppnådd de følgende dagene er pålitelige; det eneste unntaket fra denne regelen kan være hos pasienter med akutt iskemi.Den tredje kritikken av de europeiske kriteriene er knyttet til den lave påliteligheten, følsomheten og spesifisiteten til bestemmelsen av abnormiteter i diastolisk funksjon, som nevnt tidligere.

Vasan og Levy12 bruker to typer kriterier for å klassifisere diastolisk CHF-diagnose i 3 kategorier: definitiv, sannsynlig og mulig (Tabell 2). Den kliniske anvendelsen av disse kriteriene er begrenset på grunn av deres kompleksitet og det faktum at begge typer er empiriske og krever påviselige abnormiteter i diastolisk funksjon. Følgelig, som nevnt tidligere, har de fleste forfattere en tendens til å avverge behovet for å studere diastolisk funksjon og definere som diastoliske CHF-tilfeller av kliniske kriterier for hjertesvikt og LVEF > 50% eller > 45% 9. Selv i CHF med bevarte systoliske funksjonskomponenter i CHARM (Candesartan in Heart failure: Assessment of Reduction in Mortality and morbidity) studier ble utkastningsfraksjonskriteriet redusert til 40% .13

DIAGNOSTISKE METODER
Diagnostisk bruk av isolerte symptomer og kliniske tegn på hjertesvikt er begrenset og forbedres når de grupperes som i Framingham-kriteriene. Imidlertid er påliteligheten av disse tegnene og symptomene for å skille systolisk CHF fra diastolisk CHF svak (tabell 3). McDermott et al14 fant ingen signifikante forskjeller i forekomst av symptomer, tegn eller radiologiske data mellom pasienter med LVEF 50%. Til tross for forventningene skilte ikke engang radiologiske bevis på kardiomegali tilfeller. Tilsvarende klarer ikke elektrokardiogrammer å skille mellom CHF med bevart eller redusert systolisk funksjon, selv om et normalt elektrokardiogram ikke gjør diagnosen hjertesvikt usannsynlig. Derfor, når kliniske kriterier indikerer mistanke om hjertesvikt, er det viktig å utføre Doppler-ekkokardiografi eller en alternativ studie av ventrikkelfunksjon (isotopisk ventrikulografi) for å bestemme utkastningsfraksjonen med presisjon. Videre gir ekkokardiografi informasjon om eksistensen av venstre ventrikkelhypertrofi og kan gi indikasjoner på diastolisk funksjon (selv om dette, som sagt tidligere, ikke er viktig for diagnosen CHF med bevart systolisk funksjon). Den hemodynamiske studien, «gullstandarden» for diagnostisering av diastolisk CHF, er reservert for spesifikke tilfeller eller når andre indikasjoner eksisterer. I fremtiden kan nye teknikker som hjertemagnetisk resonans spille en viktig rolle i evalueringen av anatomi og hjertefunksjon (selv om bruken for tiden er begrenset på grunn av manglende tilgjengelighet).

De siste årene, bestemmelse av hjernens natriuretiske peptider (BNP og NT-proBNP ) har blitt svært viktig i CHF-diagnose15. Hos pasienter med diastolisk dysfunksjon er BNP-konsentrasjonen høy, selv om noen studier finner at peptidnivået er høyere hos pasienter med systolisk dysfunksjon og pasienter med blandet systolisk og diastolisk dysfunksjon. BNP-nivåer korrelerer med abnormitet i indekser for diastolisk funksjon. Andre studier indikerer at diagnostiske BNP-nivåer er like i diastolisk CHF og systolisk CHF16. Nylig fant Bay et al17 at en isolert bestemmelse av NT-proBNP hos pasienter med CHF ved innleggelse kan skille mellom pasienter med LVEF > 40% og
Som konklusjon , ser det ut til at bestemmelse av hjernens natriuretiske peptidnivåer kan spille en viktig fremtidig rolle i studien av CHF med bevart systolisk funksjon. Dette er allerede evaluert i kliniske studier (I-Preserve).
PROGNOSE
Selv om det tradisjonelt ble antatt at CHF-prognose var nært knyttet til utkastingsfraksjon og at dødeligheten hos pasienter med CHF og redusert systolisk funksjon var mye større, en rekke nyere studier har stilt spørsmålstegn ved dette. I den klassiske studien av Senni var 3 6 års overlevelse ikke signifikant forskjellig blant pasienter med CHF og LVEF 50%, og mellom 60% og 70% av alle pasienter døde i denne perioden. I begge tilfeller var overlevelsen mye lavere enn forventet i befolkningen i samme alder og kjønn (P18 og av vår egen gruppe5. Varela-Román et al. Fant at 5 års dødelighet var 54% hos pasienter med systolisk dysfunksjon og 44% i pasienter med bevart LVEF (en ikke-signifikant forskjell). I vår studie var 3 års dødelighet 49% hos pasienter med CHF og LVEF 45% (P = .19, ikke-vesentlig). Tilbaketakingsraten var også lik for begge gruppene (48% og 50 Både Permanyer-Miralda et al19 og vår egen studie5 fant at LVEF ikke er en uavhengig prediktor for dødelighet, og at faktorer som alder eller comorbiditet er mer relevante for prognosen.
Alle disse dataene ser ut til å vise at prognosen for CHF med bevart systolisk funksjon er litt mindre illevarslende enn for CHF med redusert systolisk funksjon. Årlig dødelighet hos pasienter med diastolisk CHF er 5% -8% mot 10% -15% blant pasienter med systolisk CHF.8 Mortalitet i den generelle befolkningen uten CHF og i en lignende alder er 1% per år. Tilstedeværelse av koronarsykdom, alder og LVEF-grenseverdien er viktige faktorer i prognosen. Når pasienter med iskemisk hjertesykdom er ekskludert, faller årlig dødelighet for diastolisk CHF til 2% -3% .20 Hos pasienter > 70 år med CHF, er dødeligheten veldig lik, uavhengig av LVEF .21
Andre studier har imidlertid funnet at dødelighets- og tilbaketaksrater var betydelig høyere hos pasienter med konservert eller redusert LVEF.22 I Spania fant Martínez-Sellés et al23 nylig et innbyrdes forhold mellom kjønn og LVEF med hensyn til prognose . Hos kvinner med CHF varierer ikke overlevelsen med hensyn til LVEF, men det er signifikant lavere hos menn med LVEF 30%, men bedre hos kvinner når LVEF er 40% hadde en overraskende lav dødelighet, lavere enn pasienter med LVEF 13 Disse forskjellene og variasjonen observert i studiene kan være knyttet til de forskjellige kliniske profilene til pasienter, metoder og avskjæringsverdier som brukes til å bestemme ventrikkelfunksjonen og de forskjellige forskningsdesignene som brukes.5 Videre behandles pasienter med systolisk CHF vanligvis med en større prosentandel av legemidler med gunstige prognostiske effekter, som ACE-hemmere, spironolakton og betablokkere.5,13,18
BEHANDLING
Til dags dato har bare en storskala overvåket randomisert klinisk studie funnet for å sammenligne medisin versus placeboadministrasjon hos pasienter med CHF og bevart systolisk funksjon (den «konserverte» komponenten i CHARM-studien). 13 Denne studien sammenlignet effekten av en daglig dose på 32 mg kandesartan versus placebo i 3023 pasienter med CHF og LVEF > 40%. Etter en 36,6 måneders gjennomsnittlig oppfølging var den primære kombinerte utfallshendelsen (død av kardiovaskulær årsak eller innleggelse for CHF) lik i begge grupper, med en tendens til fordel for kandesartan på bekostning av en signifikant reduksjon i innleggelser for CHF (16% ; P = .047). Data for kardiovaskulær dødelighet var veldig like. Årlig dødelighet og kardiovaskulære hendelsesrater falt, som nevnt tidligere, og årlig forekomst av kardiovaskulær død eller innleggelse for CHF var bare 8,1% i candesartan-gruppen og 9,1% i placebogruppen, noe som reiser tvil om anvendelsen av disse resultatene til pasientpopulasjoner med større risiko for hendelser.5,18
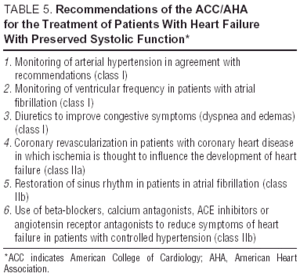
Andre studier av angiotensinreseptorantagonister (I-Preserve-studien av irbesartan), ACE-hemmere (PEP-CHF-studien av perindopril), eller betablokkere, er pågår. Antall pasienter som er registrert og lang oppfølging gjør I-Preserve til den viktigste av disse. Denne studien sammenligner effekten av en dose på 300 mg / dag av irbesartan versus placebo hos 3600 pasienter med CHF og LVEF > 45% 24. Inntil data fra randomiserte kliniske studier er tilgjengelige, er behandling av diastolisk CHF eller CHF med bevart systolisk funksjon ganske enkelt symptomatisk og etiologisk, selv om fordelene med kandesartan i å redusere reinnleggelser vist av CHARM-studien13 ikke kan ignoreres. Retningslinjer og generelle mål for diastolisk CHF-behandling fremgår av tabell 4. Europeiske og nordamerikanske retningslinjer for CHF-behandling fokuserer på prinsippene som er angitt i tabell 5.25,26 Det er viktig å overvåke blodtrykk og ventrikelfrekvens, det samme er venstre ventrikkel hypertrofi regresjon og overvåking av hjerteinfarkt iskemi. Følgelig kan de anbefalte legemidlene være de samme som de som administreres for systolisk dysfunksjon, selv om de patofysiologiske målene for deres bruk er forskjellige. Studier har vist at betablokkere, kalsiumantagonister og angiotensinantagonister virker positivt på symptomene og funksjonelle kapasiteten til pasienter med diastolisk CHF.27,28 Effekten av digitalis på pasienter i sinusrytme er tvilsom; i tilfeller av iskemi kan det være negativt og produsere kalsiumoverbelastning under diastole, men i DIG-studien hadde pasienter med LVEF > 45% som fikk digitalis færre innleggelser og færre symptomer enn de som var ikke27,28. Diuretika er viktige for å redusere overbelastning og forbedre symptomene, men må brukes med forsiktighet og ved lav dosering for å unngå hypotensjon og andre symptomer på lavt hjerteutfall. Indikasjoner for antikoagulasjon og administrering av blodplater er de samme som for pasienter med systolisk CHF.26
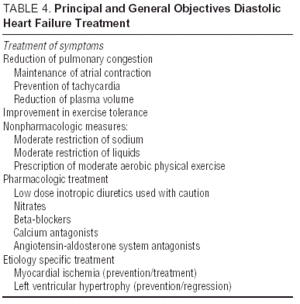
I fravær av nye resultater fra nåværende kliniske studier og følgende retningslinjer (tabell 4 og 5), virker kombinasjonen av diuretika, «bradikardiserende» antihypertensiva (betablokkere eller kalsiumantagonister) og angiotensinantagonister den beste farmakologiske strategien hos disse pasientene 26-28 sammen med identifisering og korrekt behandling av de underliggende prosessene (de hyppigste er hjerteinfarkt og hypertensjon).
Seksjon sponset av Laboratorio Dr Esteve