Badanie płuc
- Inspekcja i obserwacja
- Anatomia
- Palpacja
- Perkusja
- Osłuchiwanie
- Przykładowe dźwięki płuc
Cztery główne elementy badania płuc (badanie, badanie palpacyjne, opukanie i osłuchiwanie) są również wykorzystywane do badania serca i jamy brzusznej, dlatego opanowanie odpowiednich technik w tym miejscu zwiększy Twoje możliwości wykonywania tych innych badań. Oznaki życiowe, ważne źródło informacji, są omówione w innym miejscu.
Inspekcja / obserwacja:
Wiele informacji można zebrać po prostu obserwując oddech pacjenta. Zwróć szczególną uwagę na :
- Ogólny komfort i wzorzec oddychania pacjenta. Czy wyglądają na zestresowanych, napotnych, zmęczonych? Czy oddechy są regularne i głębokie?
- Użycie dodatkowych mięśni oddechowych ( np. łuski, sternocleidomastoi ds). Ich stosowanie wskazuje na pewien element trudności w oddychaniu.
- Kolor pacjenta, szczególnie okolice ust i łożyska paznokci. Oczywiście niebieski jest zły!
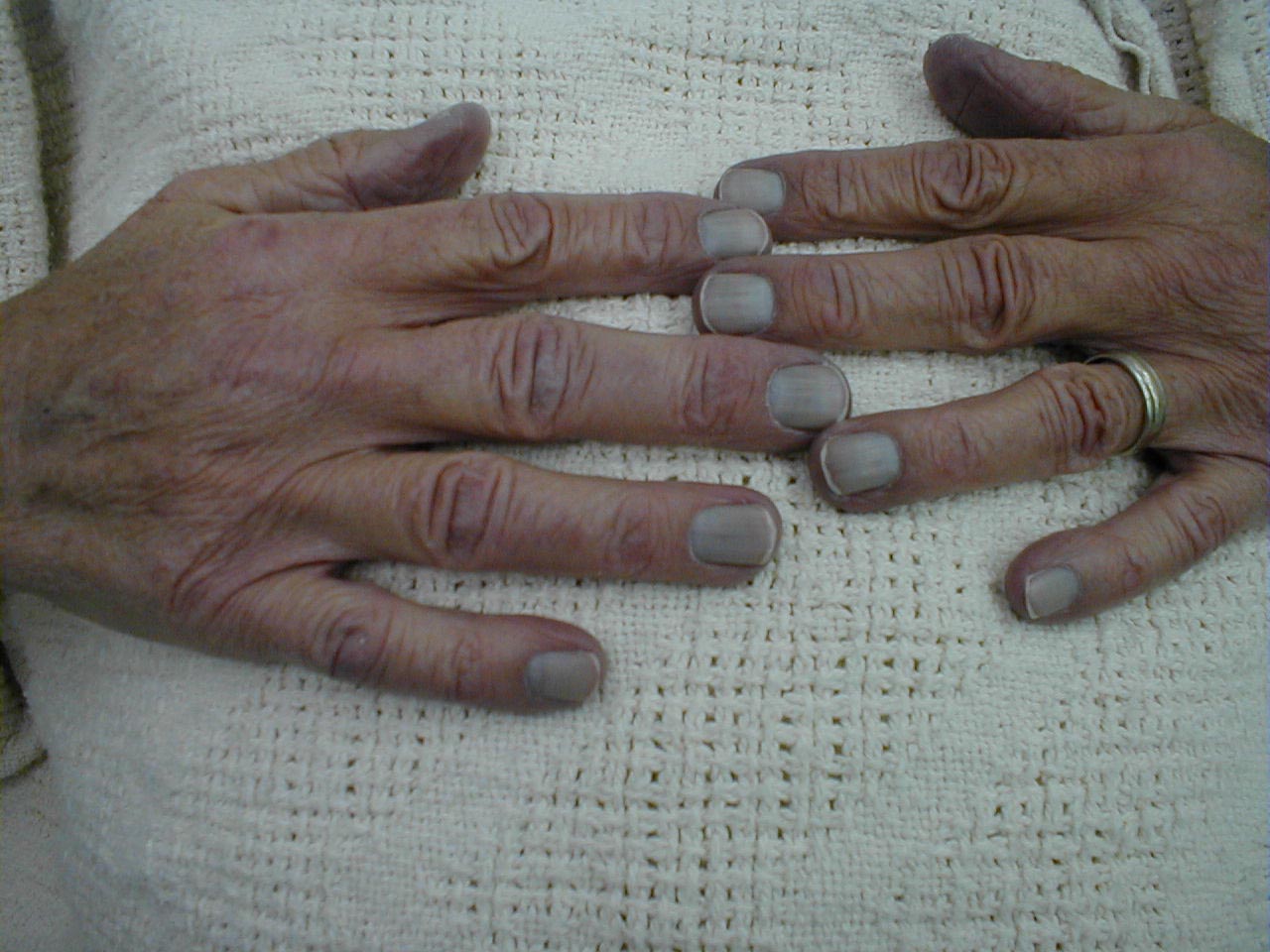 Sinica łożyska paznokci
Sinica łożyska paznokci - Pozycja pacjenta. Osoby z ekstremalną dysfunkcją płuc często siedzą prosto. W przypadku prawdziwego niebezpieczeństwa pochylą się do przodu, opierając ręce na kolanach w tak zwanej pozycji tri-pod.
Pacjent z rozedmą płuc pochylony w pozycji Tri-Pod
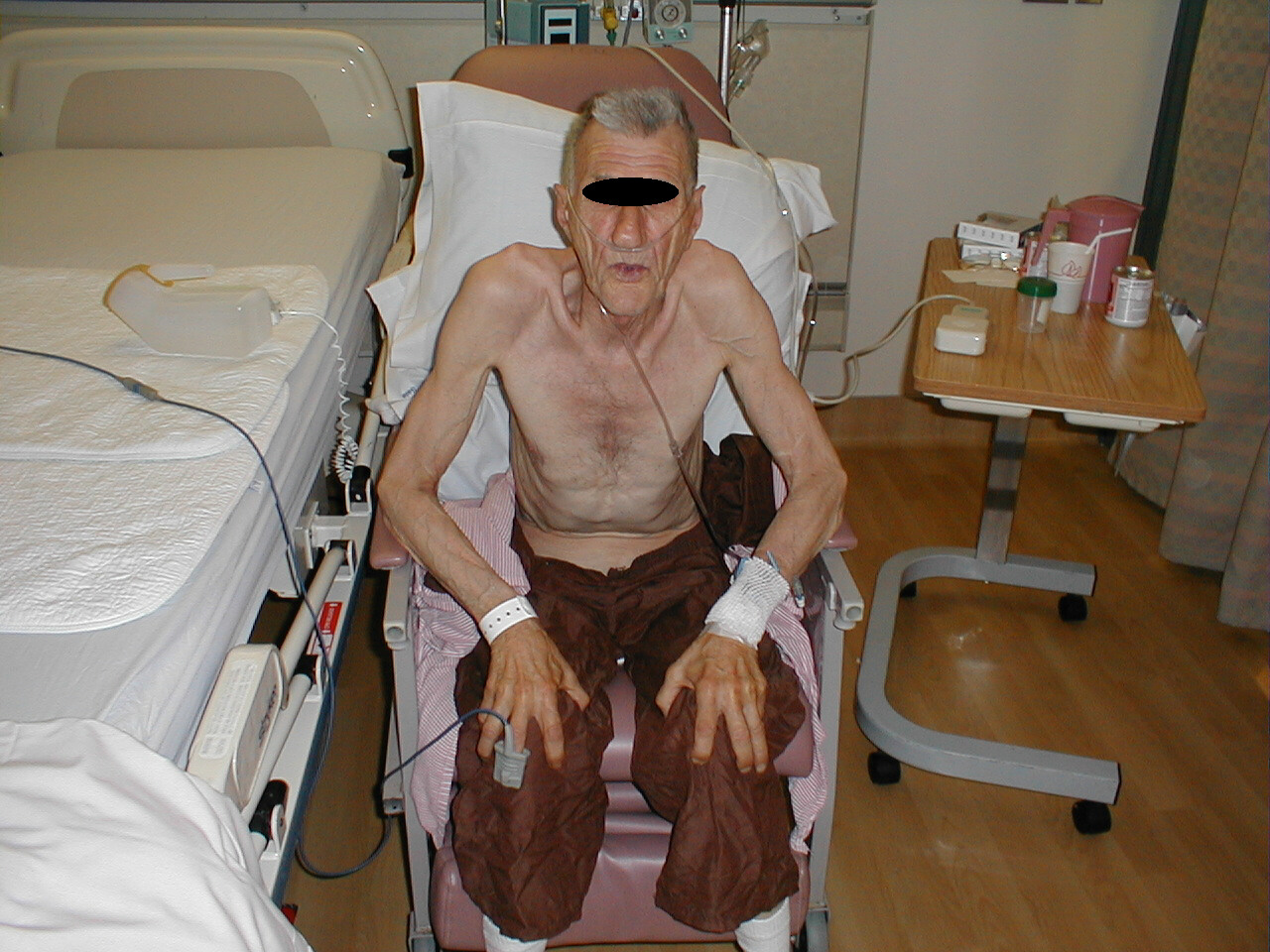
- Oddychanie przez zaciśnięte usta, często obserwowane przy rozedmie płuc.
- Umiejętność mówienia. Czasami częstość oddechów może być tak duża i / lub praca oddechowa tak duża, że pacjenci nie są w stanie mówić całymi zdaniami. Jeśli tak się stanie, zwróć uwagę, ile słów potrafią wypowiedzieć (tj. Im mniej słów na oddech, tym gorszy problem!).
- Wszelkie słyszalne odgłosy związane z oddychaniem, np. świszczący oddech lub bulgotanie spowodowane wydzielinami w dużych drogach oddechowych, są słyszalne dla „nagiego” ucha.
- Kierunek ruchu ściany brzucha podczas wdechu. Zwykle opadanie przepony wypycha zawartość jamy brzusznej w dół i ścianę na zewnątrz. W przypadku ciężkiego spłaszczenia przepony (np. Rozedmy) lub paraliżu, ściana brzucha może przesunąć się do wewnątrz podczas wdechu, co jest określane jako oddychanie paradoksalne. Jeśli podejrzewasz, że tak jest, połóż dłoń na brzuchu pacjenta podczas oddychania, co powinno podkreślić jego ruch.
- Wszelkie oczywiste deformacje klatki piersiowej lub kręgosłupa. Mogą one powstać w wyniku przewlekłej choroba płuc (np. rozedma płuc), występuje wrodzona lub w inny sposób nabyta. W każdym przypadku mogą upośledzać zdolność pacjenta do normalnego oddychania. Kilka typowych wariantów obejmuje:
- Klatka piersiowa lejkowata: Wrodzone tylne przemieszczenie dolnej części mostka. Daje to klatce piersiowej wygląd nieco „wydrążony”. Zdjęcie rentgenowskie pokazuje subtelny wklęsły wygląd dolnej części mostka.
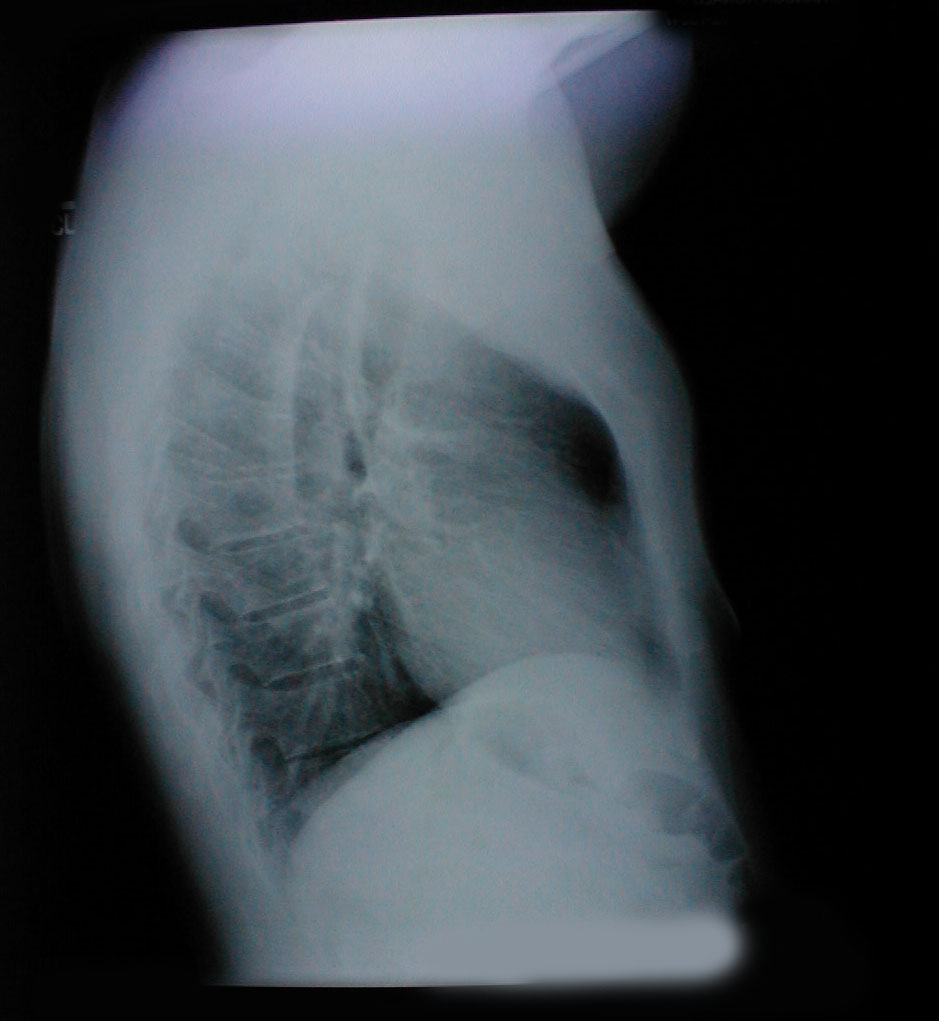
- Klatka piersiowa beczkowata: Związana z rozedmą i hiperinflacją płuc. Towarzyszące badanie rentgenowskie wykazuje również zwiększoną średnicę przednio-tylną oraz spłaszczenie przepony.
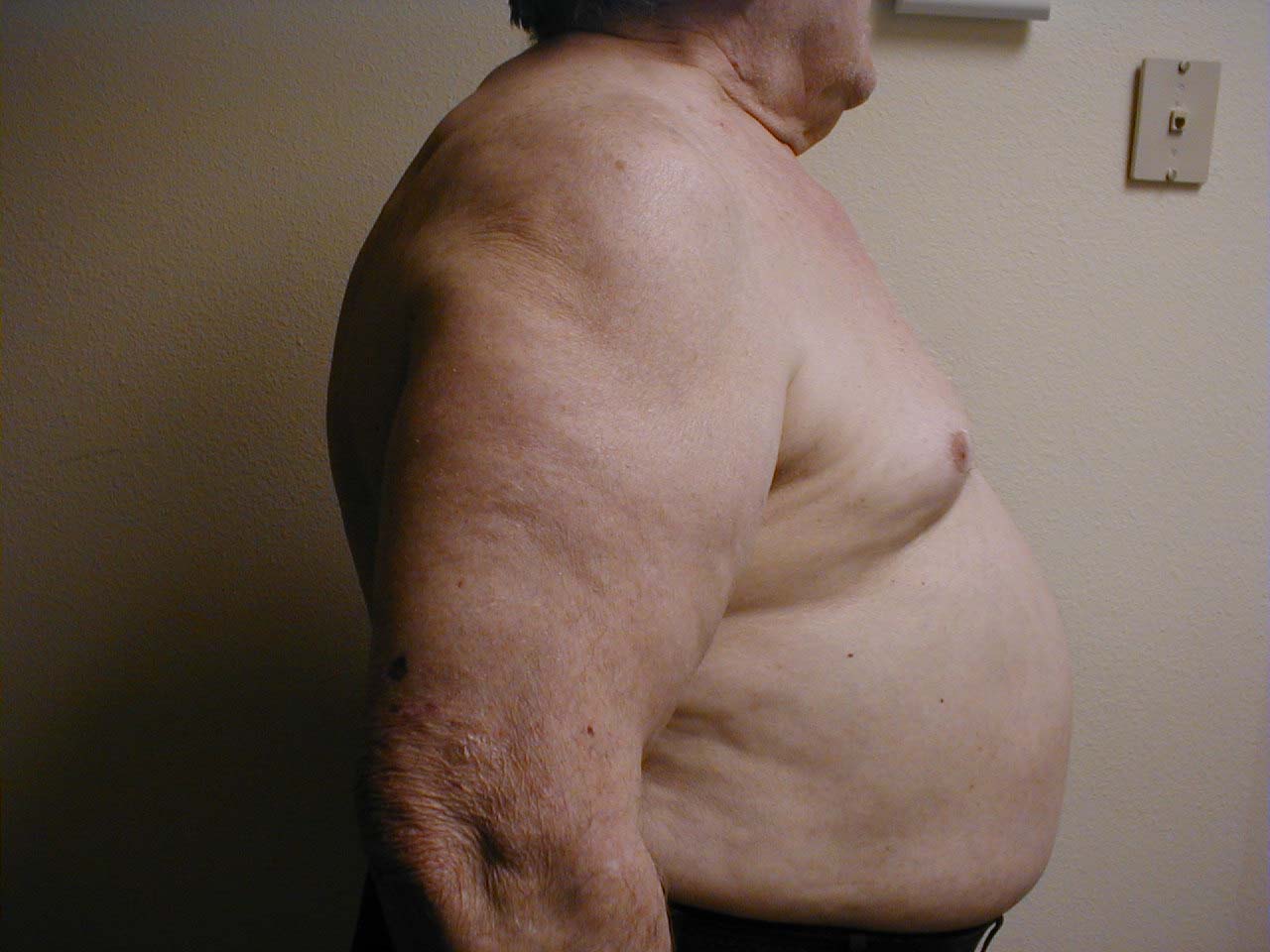
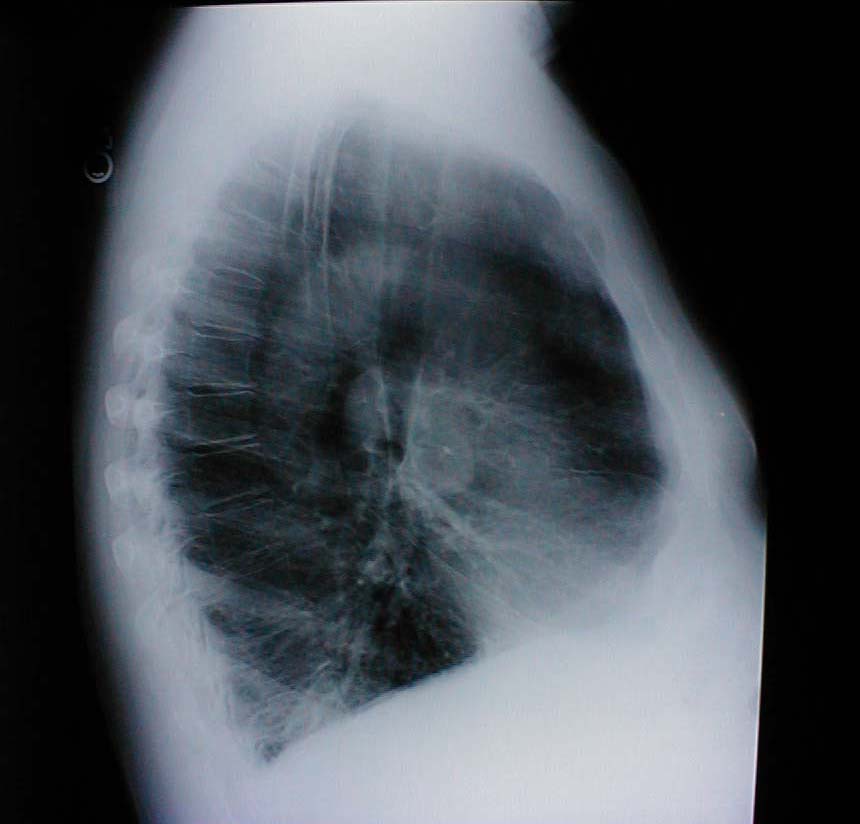
- Wady kręgosłupa:
- Kifoza: powoduje pochylenie pacjenta do przodu. Towarzyszące prześwietlenie tego samego pacjenta wyraźnie wskazuje na skrajne skrzywienie kręgosłupa.
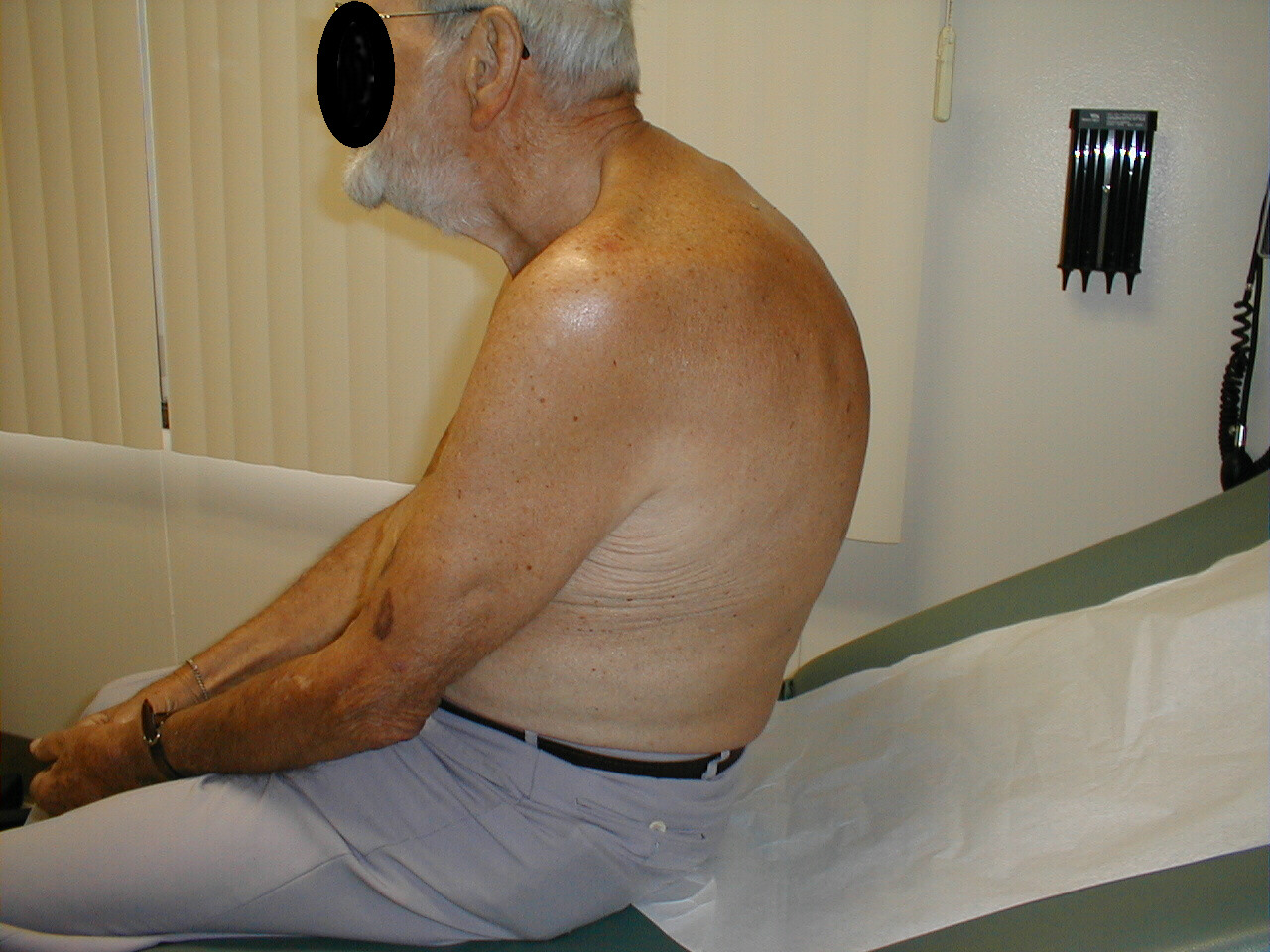
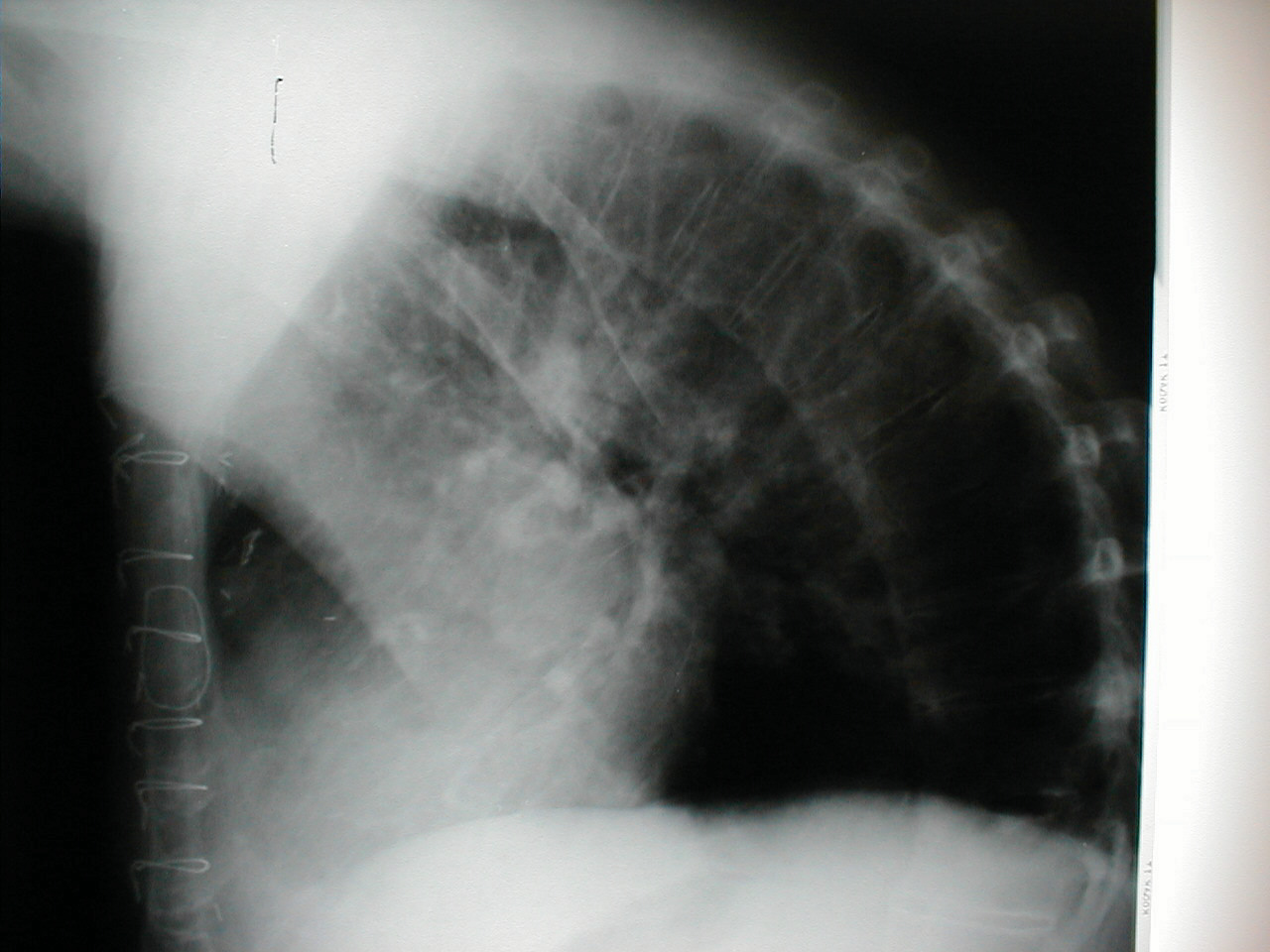
- Skolioza: stan, w którym kręgosłup jest wygięty w lewo lub w prawo. Na poniższych zdjęciach skolioza kręgosłupa powoduje, że obszar prawego ramienia pojawia się nieco wyżej niż lewy. Krzywizna jest bardziej widoczna na zdjęciu rentgenowskim.
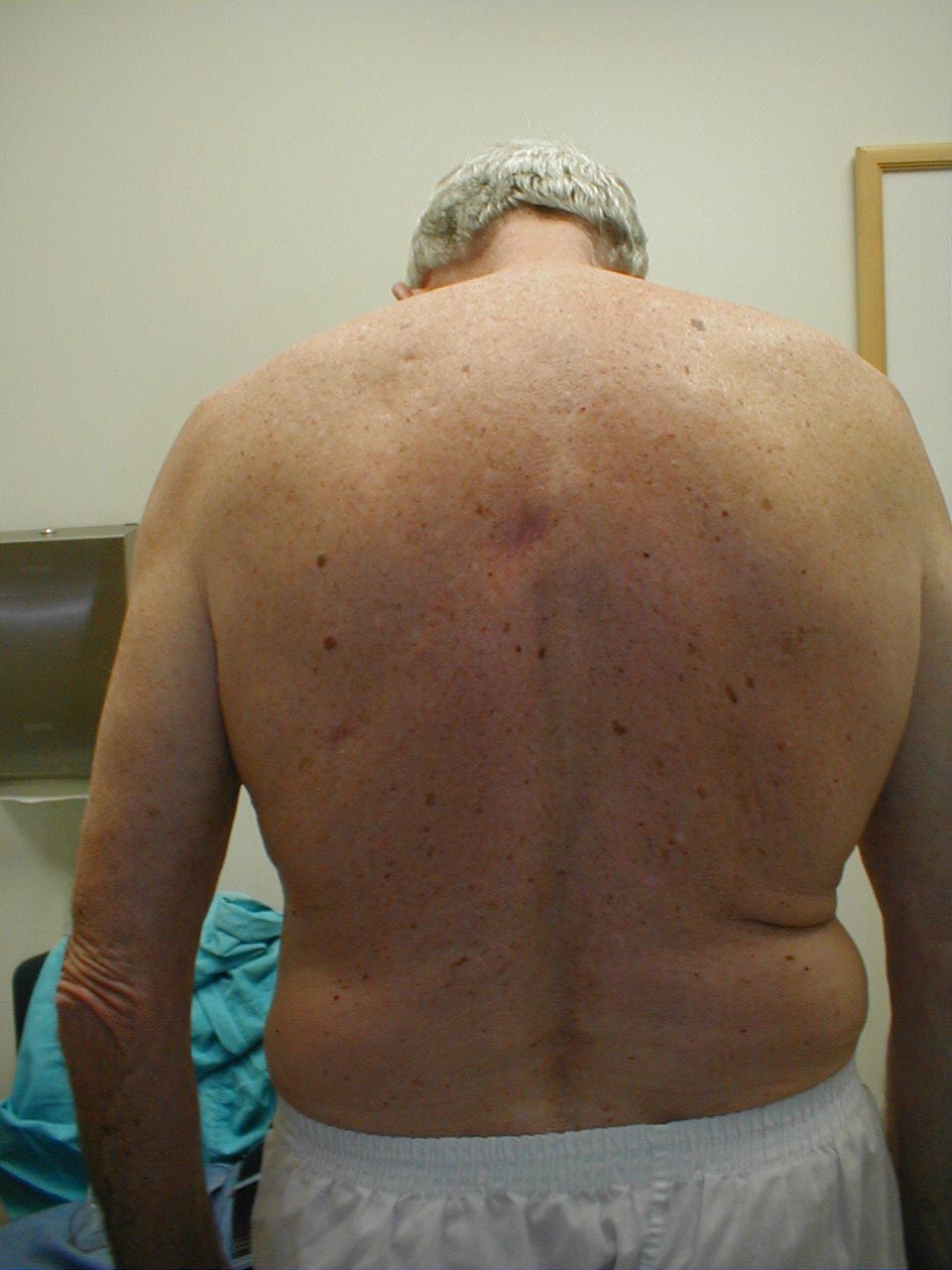
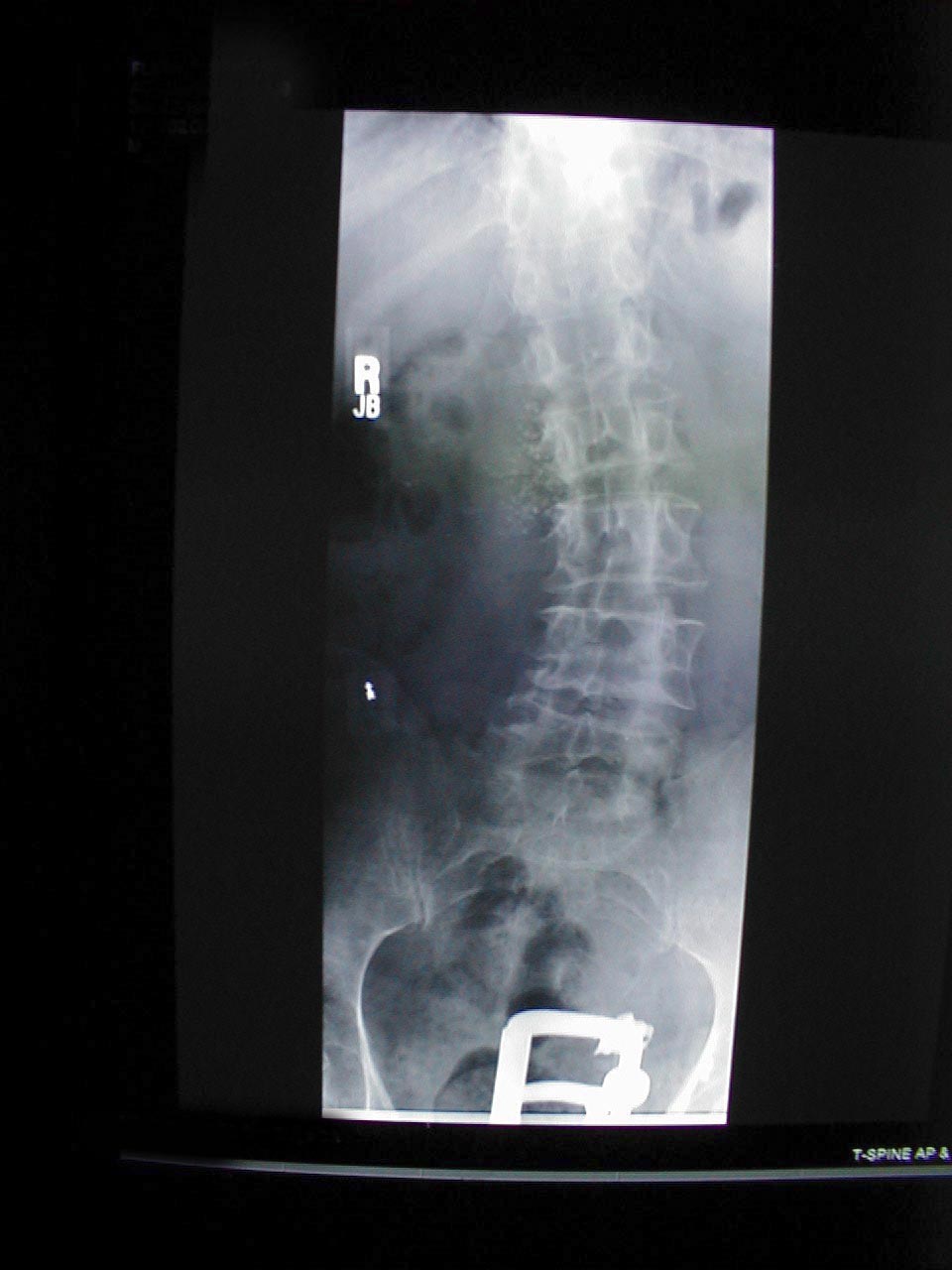
- Kifoza: powoduje pochylenie pacjenta do przodu. Towarzyszące prześwietlenie tego samego pacjenta wyraźnie wskazuje na skrajne skrzywienie kręgosłupa.
- Klatka piersiowa lejkowata: Wrodzone tylne przemieszczenie dolnej części mostka. Daje to klatce piersiowej wygląd nieco „wydrążony”. Zdjęcie rentgenowskie pokazuje subtelny wklęsły wygląd dolnej części mostka.
Przegląd anatomii płuc:
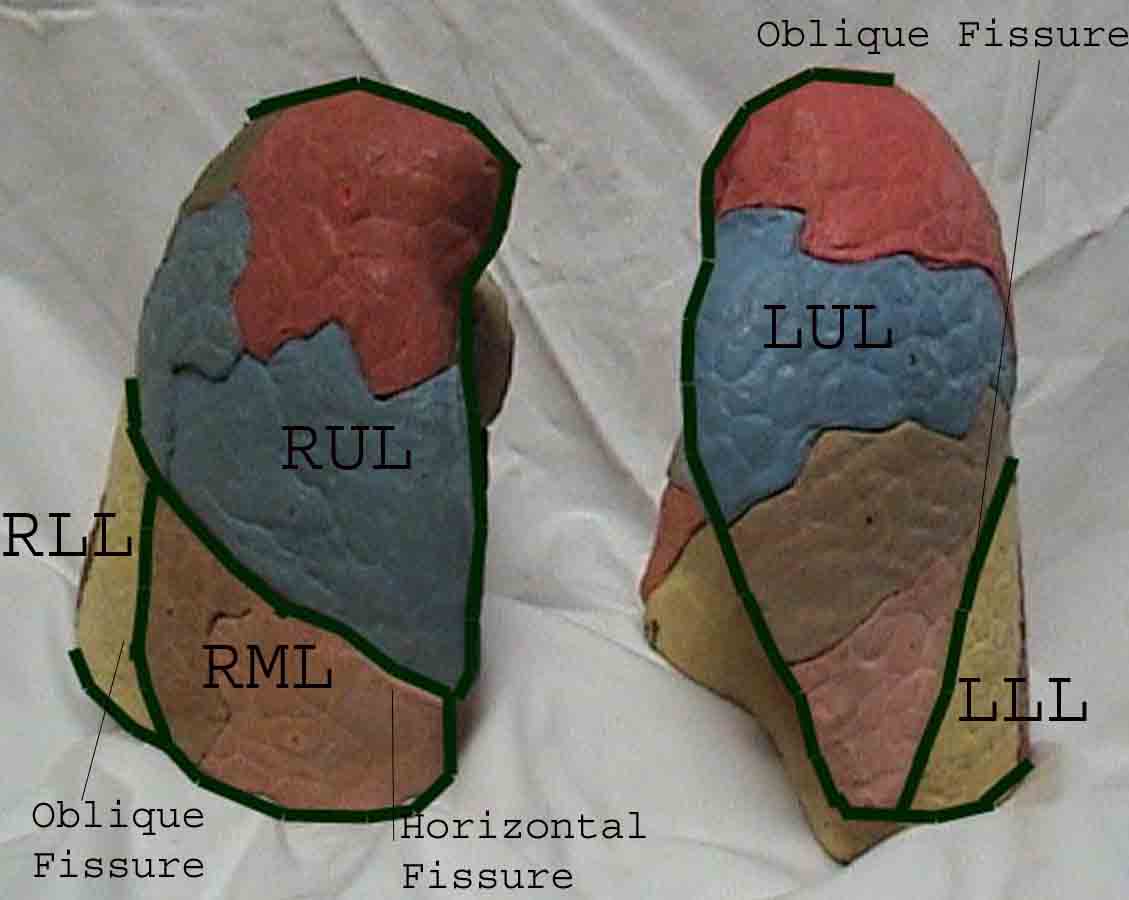
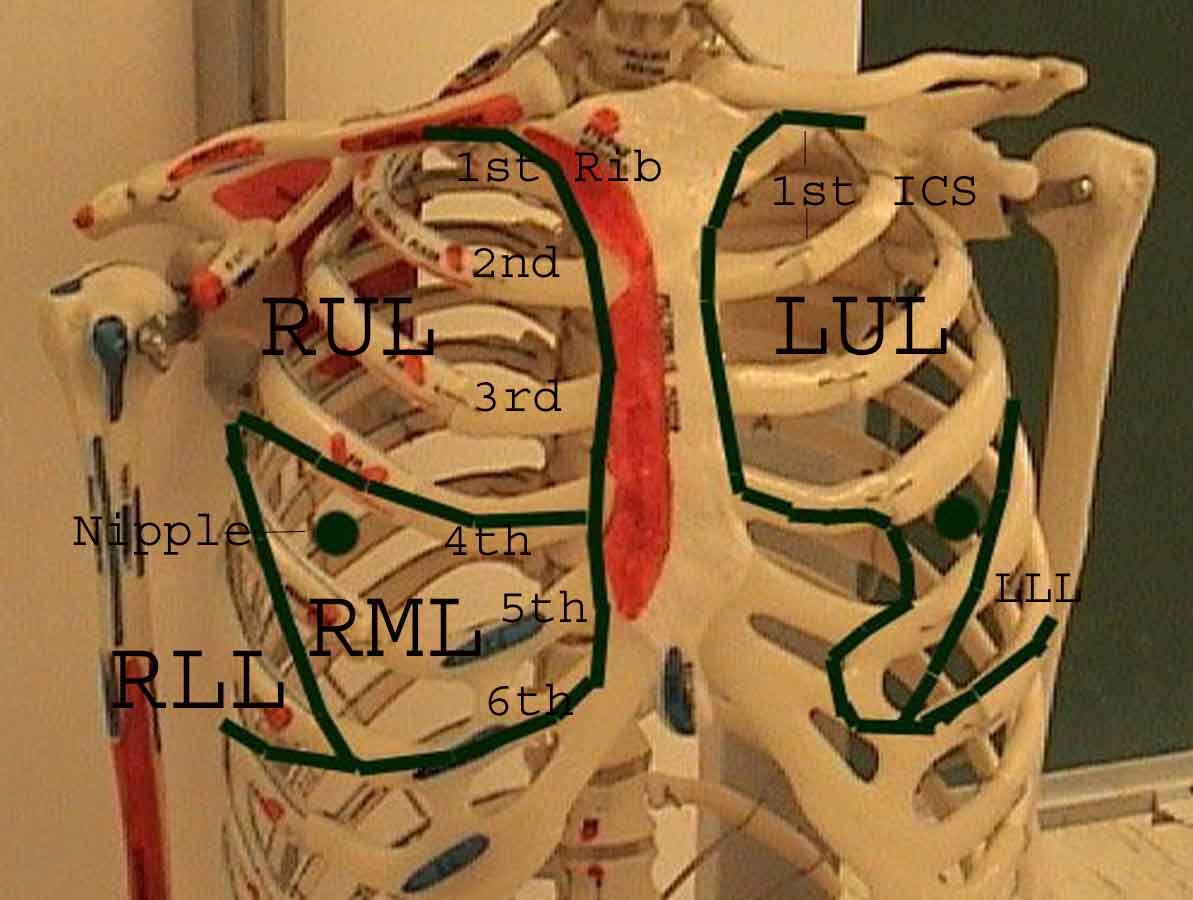
Zrozumienie badania płuc jest znacznie ulepszone dzięki rozpoznaniu zależności między strukturami powierzchniowymi, szkielet i główne płaty płuc. Zdaj sobie sprawę, że może to być trudne, ponieważ niektóre punkty orientacyjne na powierzchni (np. Sutki piersi) nie zawsze zachowują dokładny związek z leżącymi pod nimi strukturami. Niemniej jednak markery powierzchni dają przybliżony przewodnik po tym, co znajduje się pod skórą. Poniższe zdjęcia pokazują te relacje. Wielobarwne obszary modelu płuc identyfikują precyzyjne anatomiczne segmenty różnych płatów, czego nie można ocenić podczas badania. Główne płaty są zaznaczone na czarno. Stosowane są następujące skróty: RUL = prawy górny płat; LUL = lewy górny płat; RML = prawy środkowy płat; RLL = prawy dolny płat; LLL = lewy dolny płat.
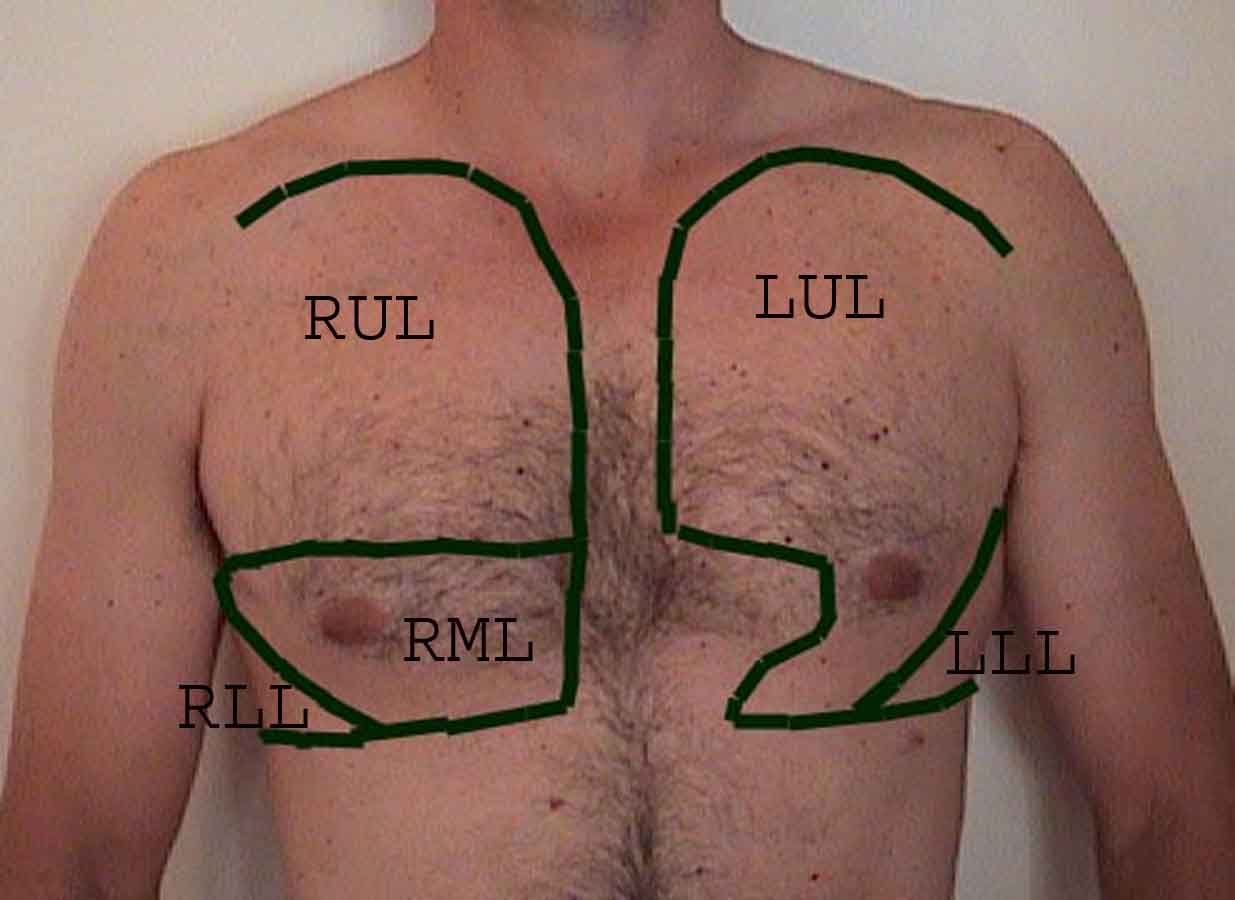
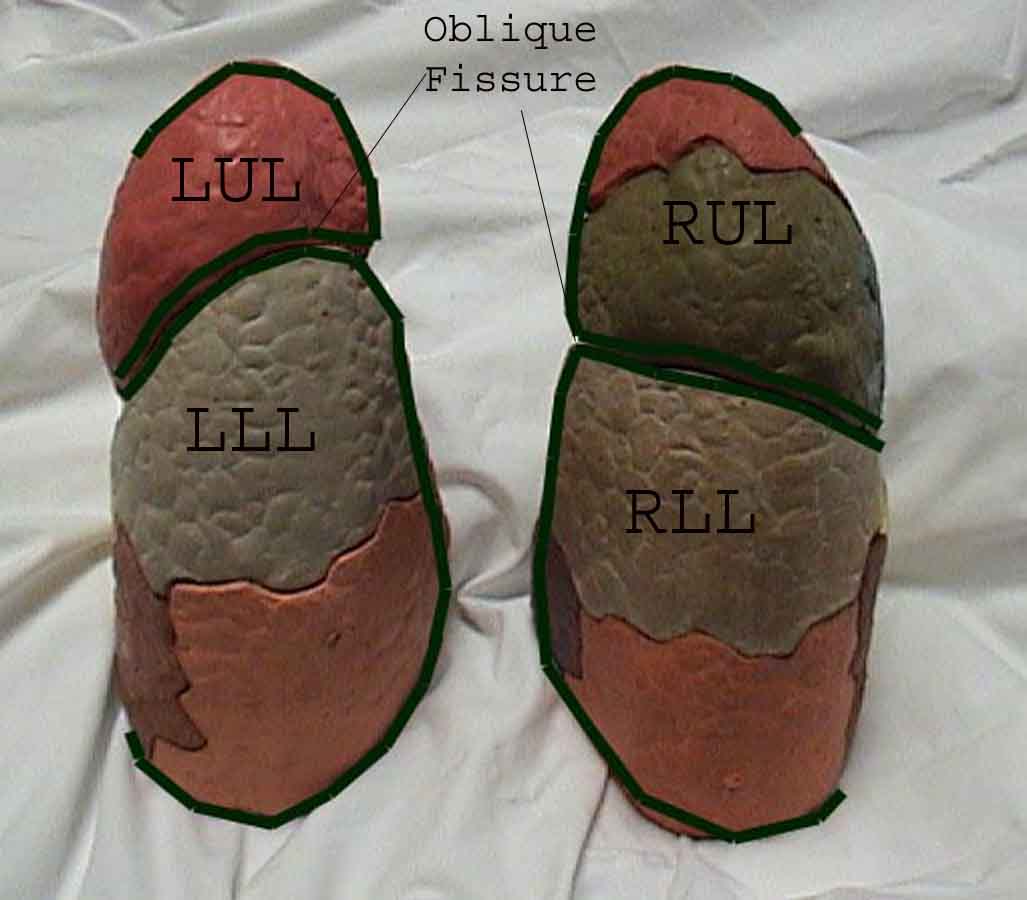

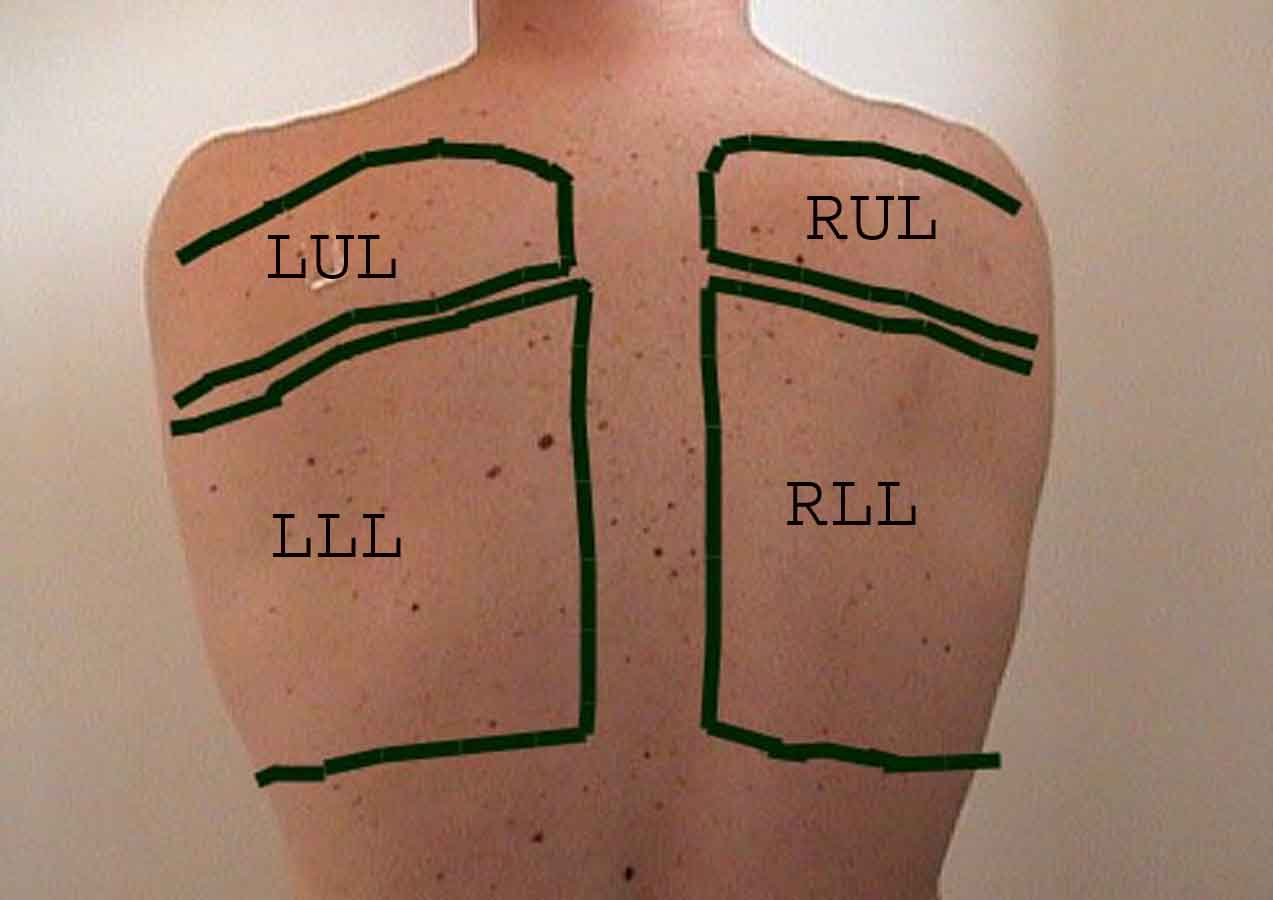
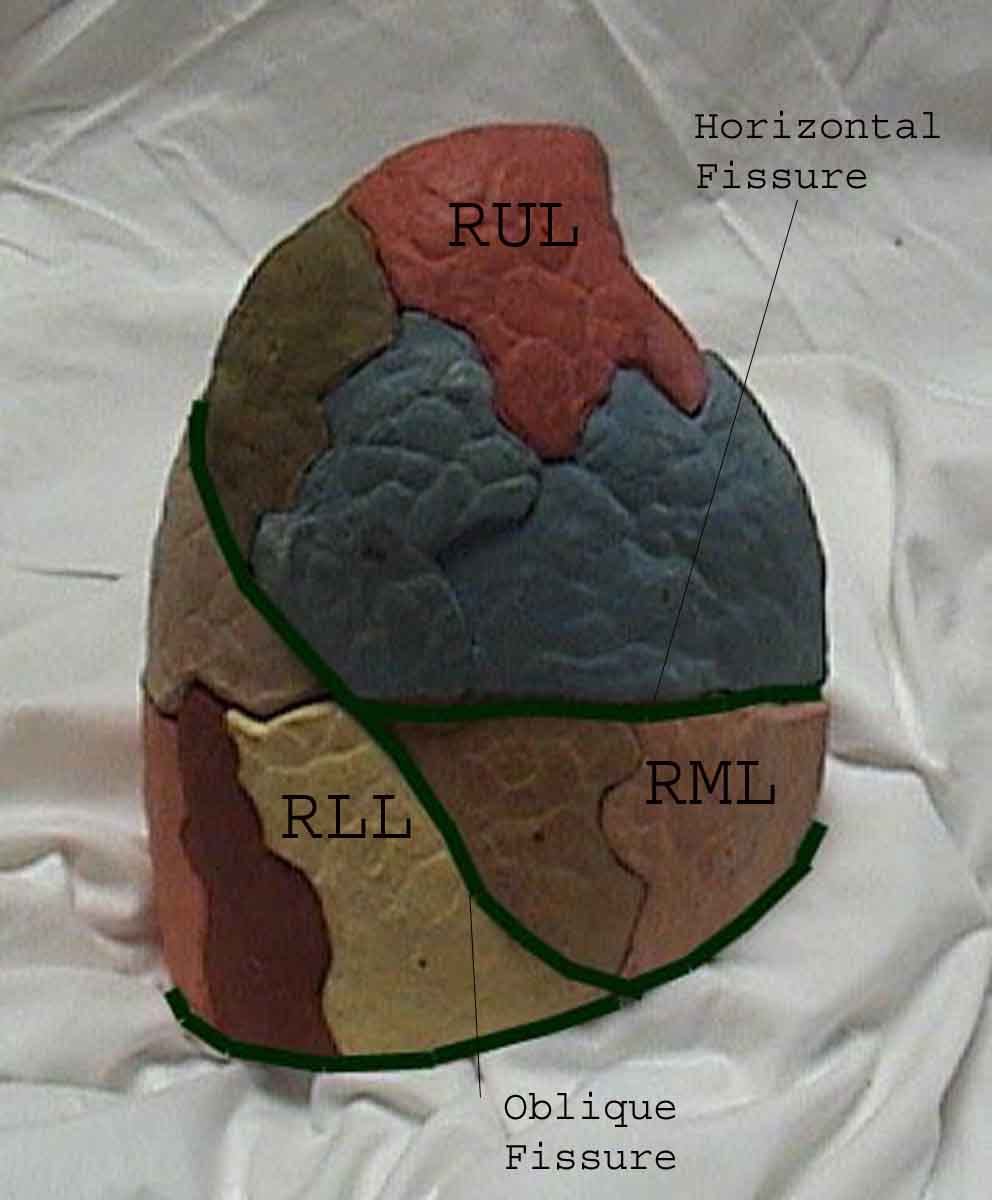
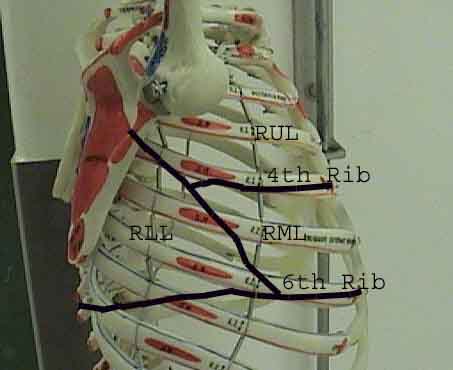
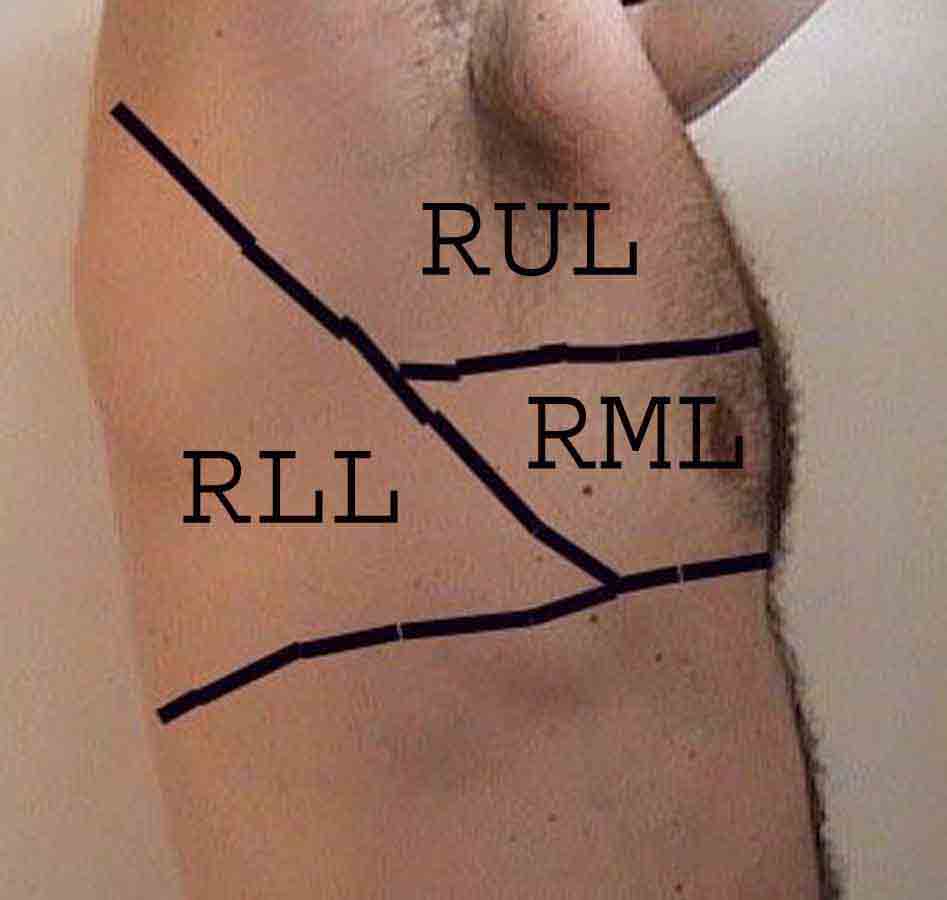

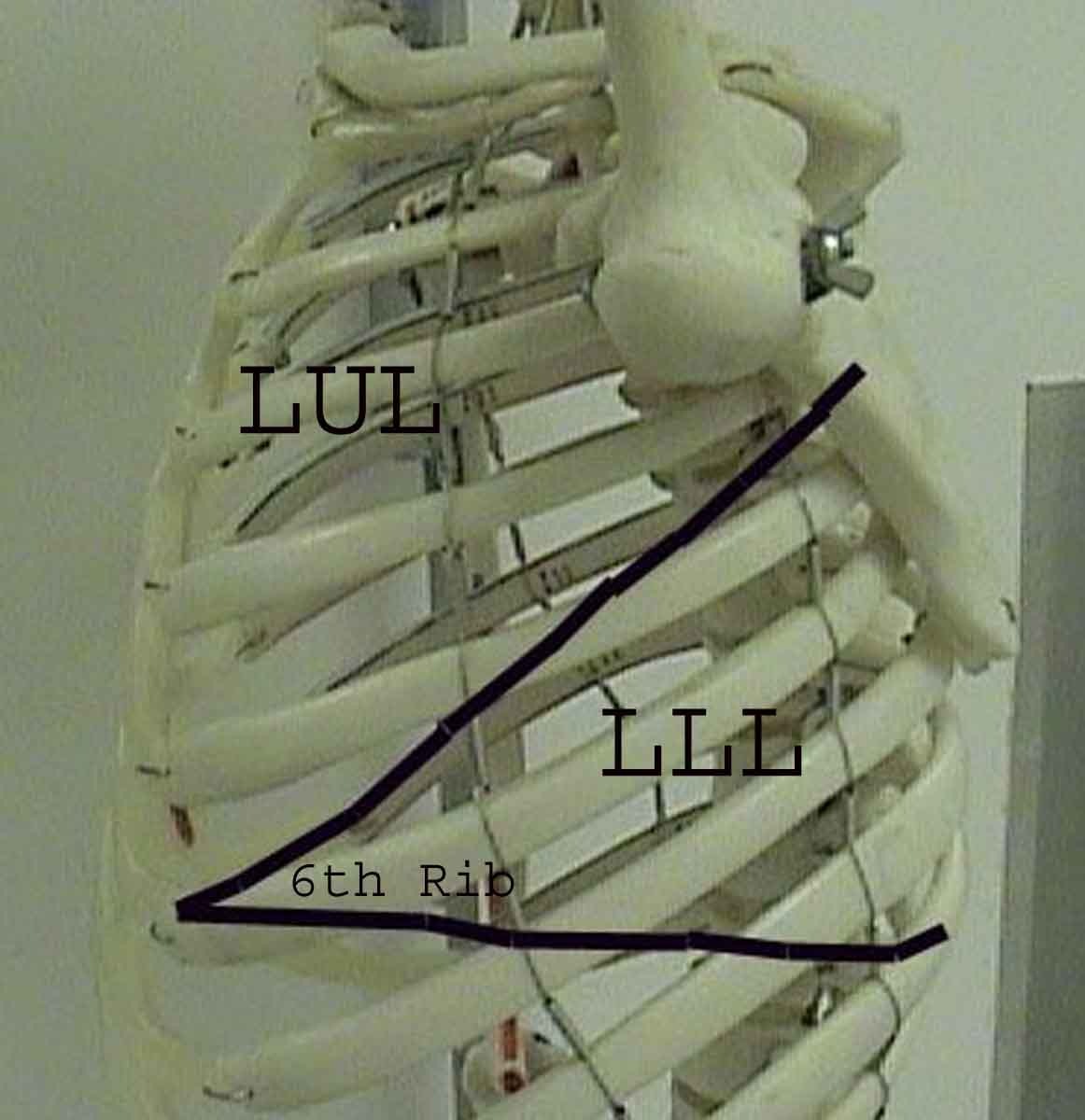
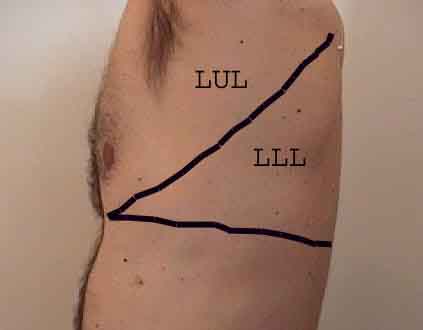
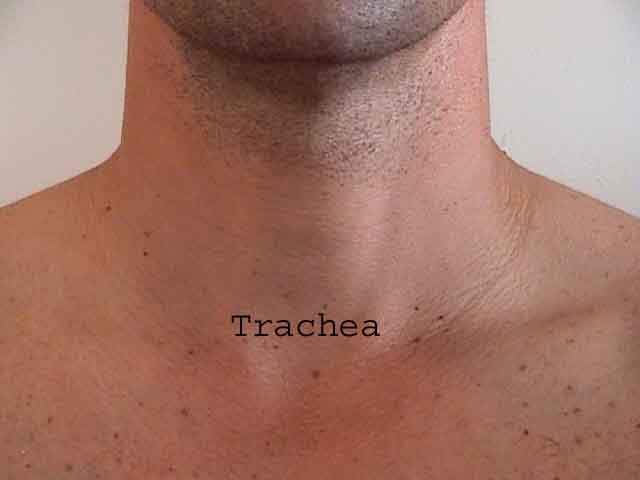
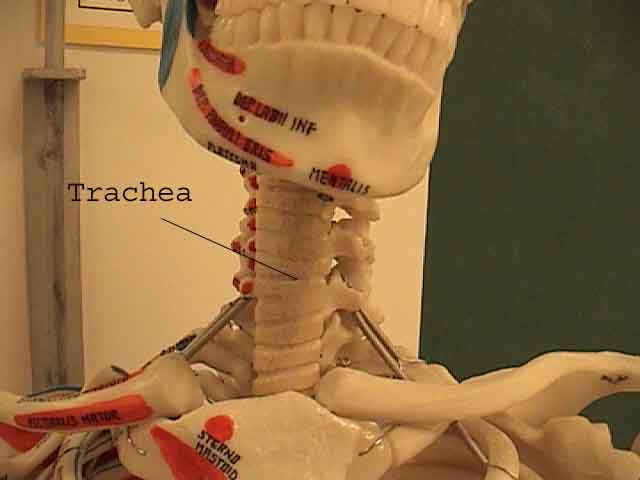
Palpacja:
Palpacja odgrywa stosunkowo niewielką rolę w badaniu prawidłowej klatki piersiowej, ponieważ struktura odsetki (płuca) są pokryte żebrami i dlatego nie są wyczuwalne. Konkretne sytuacje, w których może to być pomocne, obejmują:
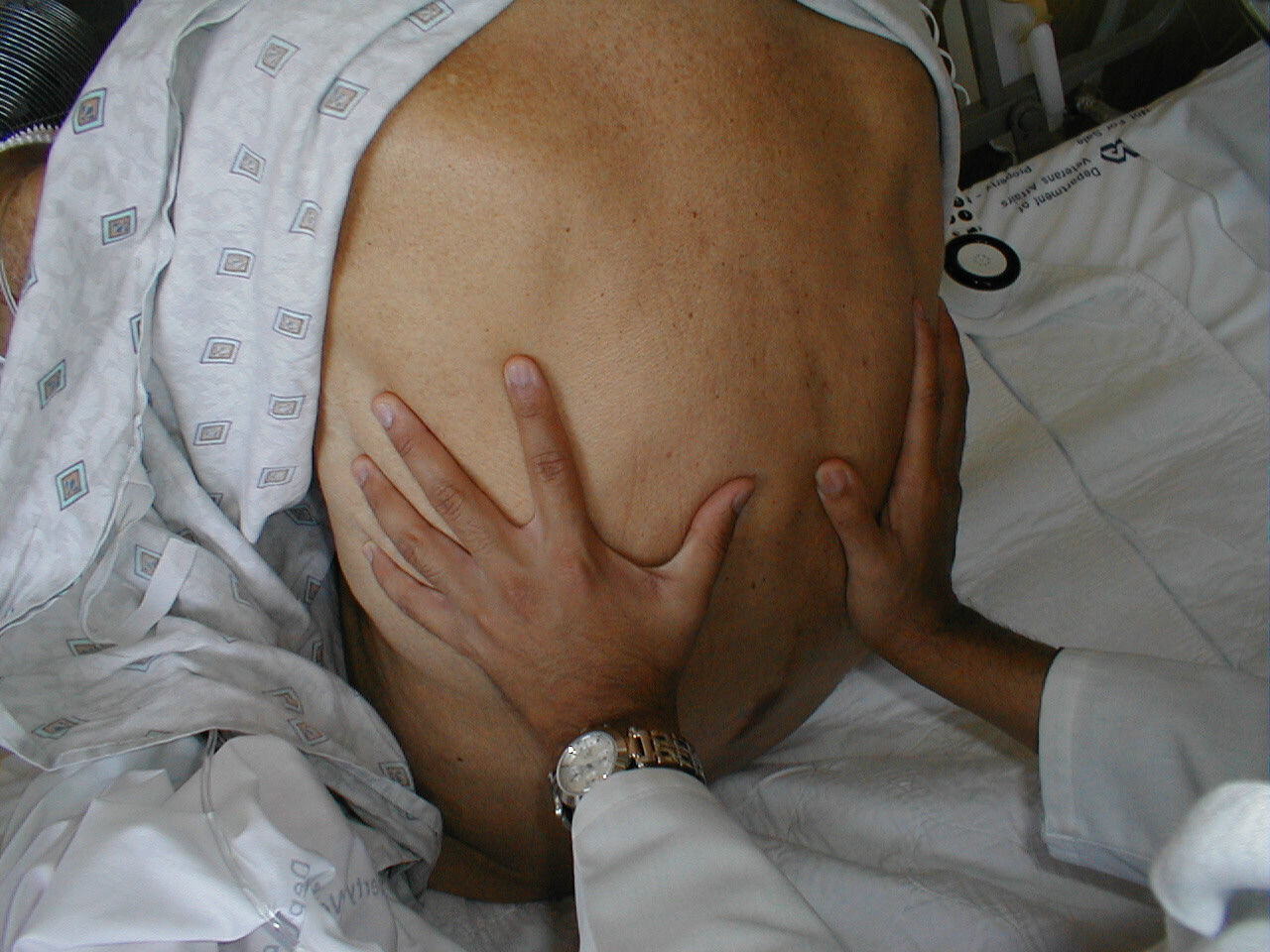
- Akcentowanie normalnego ruchu klatki piersiowej: Połóż dłonie na plecach pacjenta z kciukami skierowanymi w stronę kręgosłupa. Pamiętaj, aby najpierw potrzeć dłonie, tak aby nie są zbyt zimne przed dotknięciem pacjenta. Twoje ręce powinny unieść się symetrycznie na zewnątrz, gdy pacjent bierze głęboki oddech. Procesy prowadzące do asymetrycznego rozszerzenia płuc, które mogą wystąpić, gdy cokolwiek wypełni przestrzeń opłucnową (np. powietrze lub płyn), może wtedy zostanie wykryta, ponieważ ręka po stronie dotkniętej chorobą wysunie się na zewnątrz w mniejszym stopniu. Musi istnieć wiele chorób mnogich, zanim ta asymetria zostanie zidentyfikowana podczas badania.
Wykrywanie wypadnięcia klatki piersiowej
- Dotykowy Fremitus: Normalne płuco przenosi wyczuwalne wibracje na ścianę klatki piersiowej. Jest to określane jako fremitus i można wykryć, przykładając mocno łokciowe części obu rąk po obu stronach klatki piersiowej podczas gdy pacjent wypowiada słowa „Dziewięćdziesiąt dziewięć.” Ten manewr jest powtarzany, aż cała tylna klatka piersiowa zostanie zakryta. Wykorzystywane są kościste części dłoni, ponieważ są one szczególnie wrażliwe na wykrywanie tych wibracji.
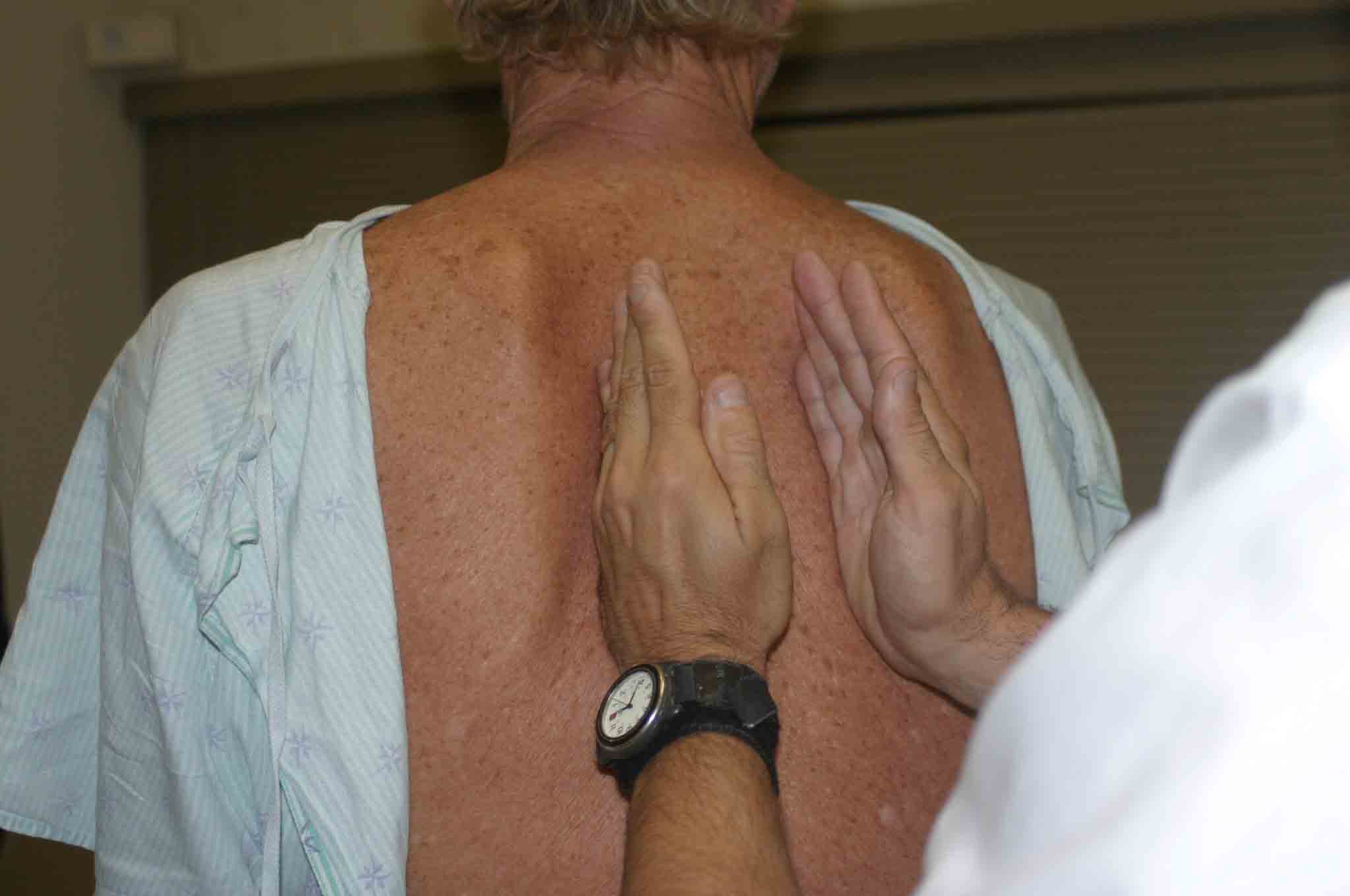 Ocena Fremitus
Ocena FremitusStany patologiczne zmienią fremitus. W szczególności:
- Konsolidacja płuc: Konsolidacja występuje, gdy miąższ płuc, normalnie wypełniony powietrzem, zostaje nabrzmiały płynem lub tkanką, najczęściej w przypadku zapalenia płuc. Jeśli zaangażowany jest dostatecznie duży segment miąższu, może to zmienić przepływ powietrza i dźwięku. W przypadku konsolidacji fremitus staje się bardziej wyraźny.
- Płyn opłucnowy: Płyn, znany jako wysięk opłucnowy, może gromadzić się w potencjalnej przestrzeni między płucami a ścianą klatki piersiowej, przemieszczając płuca do góry. Fremitus nad wysiękiem zostanie zmniejszony.
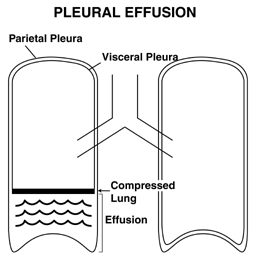
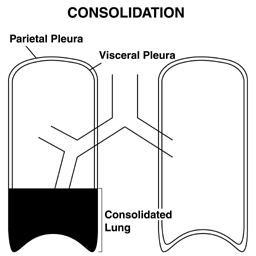
Ogólnie rzecz biorąc, fremitus jest dość subtelnym odkryciem i nie należy go traktować jako podstawowego środka do identyfikacji konsolidacji lub płynu opłucnowego. Może jednak dostarczyć dowodów potwierdzających, jeśli inne ustalenia (patrz poniżej) sugerują obecność któregokolwiek z tych procesów.
 Wysięk i nacieki można prawdopodobnie łatwiej zrozumieć, używając gąbki do reprezentacji płuc. W tym modelu naciek jest przedstawiony przez niebieskie zabarwienie, które zaatakowało samą gąbkę (gąbka po lewej). Wysięk jest przedstawiany przez niebieski płyn, po którym unosi się płuco (gąbka po prawej).
Wysięk i nacieki można prawdopodobnie łatwiej zrozumieć, używając gąbki do reprezentacji płuc. W tym modelu naciek jest przedstawiony przez niebieskie zabarwienie, które zaatakowało samą gąbkę (gąbka po lewej). Wysięk jest przedstawiany przez niebieski płyn, po którym unosi się płuco (gąbka po prawej). - Badanie bolesnych obszarów: jeśli pacjent skarży się na ból w konkretnym miejscu, jest oczywiście ważne, aby dokładnie dotknąć tego obszaru. Ponadto szczególne sytuacje (np. Uraz) wymagają starannego badania palpacyjnego w celu wyszukania śladów złamania żebra, powietrza podskórnego (czuje się, jakbyś naciskał na ryżowe ciasteczka lub papier bąbelkowy) itp.
Perkusja:
Technika ta wykorzystuje fakt, że uderzenie w powierzchnię, która przykrywa strukturę wypełnioną powietrzem (np. normalne płuco), wywoła rezonansowy dźwięk, podczas gdy powtarzanie tego samego manewru nad jamą wypełnioną płynem lub tkanką generuje względnie stłumiony dźwięk. Jeśli normalna, wypełniona powietrzem tkanka została wyparta przez płyn (np. Wysięk opłucnowy) lub naciekana białymi krwinkami i bakteriami (np. Zapalenie płuc), perkusja generuje stłumiony ton. Alternatywnie, procesy, które prowadzą do przewlekłego (np. Rozedma) lub ostrego (np. Odma opłucnowa) uwięzienia powietrza odpowiednio w płucach lub w jamie opłucnej, będą generować hiper-rezonansowe (tj. Bardziej przypominające bęben) nuty na perkusji. Początkowo okaże się, że wykonanie tej umiejętności jest nieco niewygodne. Pozwól swojej dłoni swobodnie kołysać się w nadgarstku, uderzając palcem w tarczę w dolnej części skoku w dół.Sztywny nadgarstek zmusza do wciśnięcia palca w cel, co nie wywoła prawidłowego dźwięku. Ponadto potrzeba trochę czasu, aby rozwinąć ucho na to, co rezonuje, a co nie. Kilka rzeczy do zapamiętania:
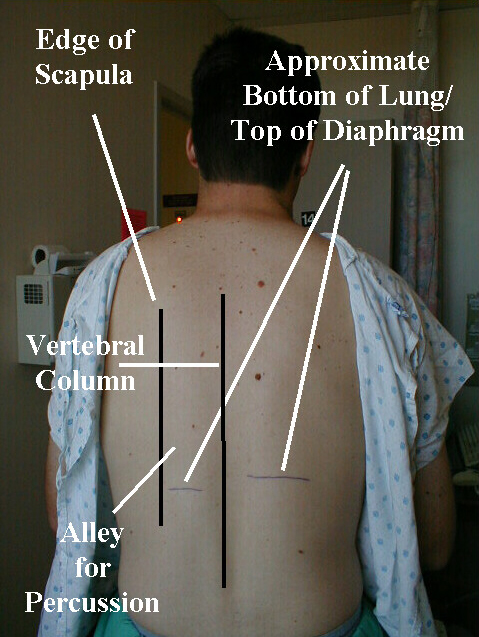
- Jeśli „grasz prawą ręką, stań nieco z lewej strony pleców pacjenta.
- Poproś pacjenta, aby skrzyżował ręce przed klatką piersiową, chwytając drugą ręką za ramię. Pomoże to odciągnąć łopatki w bok, z dala od pola uderzeniowego.
- Przejdź w dół „alejki”, która istnieje między łopatką a kręgosłupem, co powinno pomóc uniknąć uderzenia o kość.
- Spróbuj skupić się na uderzeniu końcówką prawego środkowego palca w dystalny staw międzypaliczkowy (tj. ostatni staw) lewego środkowego palca. Uderzenie powinno być ostre, więc możesz chcieć obciąć paznokcie, aby ograniczyć do minimum krwawienie!
- Ostatnie 2 paliczki lewego środkowego palca powinny mocno opierać się na plecach pacjenta. Staraj się, aby pozostałe palce nie dotykały pacjenta lub oprzyj na nich tylko czubki, jeśli jest inaczej zbyt niewygodne, aby zminimalizować jakiekolwiek tłumienie dźwięków perkusji.
- Podczas perkusji w dowolnym miejscu wystarczą 2 lub 3 ostre stuknięcia, ale możesz zrobić więcej, jeśli chcesz. Następnie przesuń rękę w dół o kilka odstępów i powtórz manewr. Ogólnie rzecz biorąc, uderzenie w około 5 różnych miejscach powinno obejmować jedną półkręgową klatkę piersiową. Po uderzeniu w lewą klatkę piersiową, przesuń dłonie w poprzek i powtórz tę samą procedurę po prawej stronie. Jeśli zauważysz jakiekolwiek nieprawidłowości po jednej stronie, dobrze jest przesunąć ręce na drugą w celu porównania. W ten sposób jedna klatka piersiowa służy jako kontrola drugiej. Ogólnie rzecz biorąc, udar jest ograniczony do tylnych pól płucnych . Jeśli jednak osłuchiwanie (patrz poniżej) ujawni nieprawidłowości w polach przednich lub bocznych, perkusja w tych obszarach może pomóc w zidentyfikowaniu jej przyczyny.
Technika perkusji
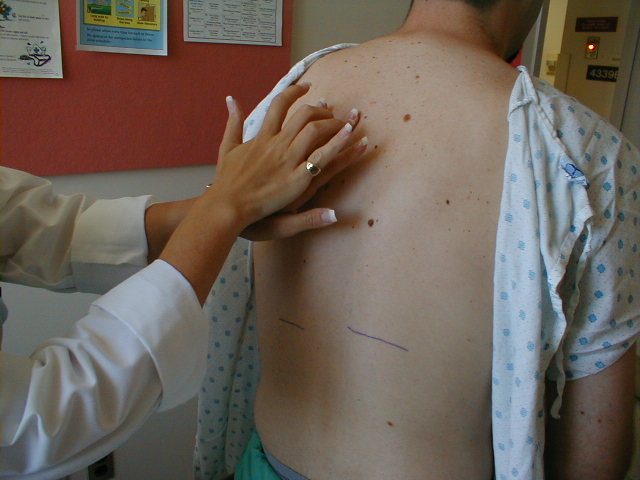
- Celem jest rozpoznanie, że w pewnym momencie, gdy zbliżasz się do podstawy płuc, jakość dźwięku zmienia się. Zwykle pojawia się po opuszczeniu klatki piersiowej. Nie jest szczególnie ważne określenie dokładnego położenia przepony, chociaż jeśli jesteś w stanie zauważyć różnicę w poziomie między maksymalnym wdechem a wydechem, tym lepiej. Ostatecznie rozwiniesz poczucie gdzie normalne płuco powinno kończyć się po prostu patrząc na klatkę piersiową. Dokładny poziom kręgów, na którym to się znajduje nie ma znaczenia.
- „Szybka perkusja” może pomóc uwydatnić różnicę między obszarami tępymi i dźwięcznymi. Podczas tej techniki badający przesuwa lewą (tzn. Nie uderzającą) ręką ze stałą prędkością w dół pleców pacjenta, stukając w nią w sposób ciągły, gdy ta przesuwa się w kierunku dolnej części klatki piersiowej. To zwykle tworzy punkt przegięcia (tj. zmiana z rezonansowego na tępy) bardziej wyraźny.
Poćwicz grę na perkusji! Spróbuj znaleźć swój własny pęcherzyk żołądkowy, który powinien znajdować się wokół lewego brzegu żebrowego. Zwróć uwagę, że ze względu na lokalizację serca , stukanie w swoją lewą klatkę piersiową wyda inny dźwięk niż w przypadku wykonywania na prawej. Uderzaj w ściany (jeśli „przerzucają kamień”) i spróbuj zlokalizować kołki. Stuknij w tupperware wypełnione różnymi ilościami wody. To nie tylko pomaga rozwinąć wyczucie różnych tonów, które mogą być wytwarzane, ale także pozwala ćwiczyć technikę.
Osłuchiwanie:
Przed przesłuchaniem dowolnego obszaru klatce piersiowej, przypomnij sobie, który płat płuca jest najlepiej słyszalny w tym rejonie: dolne płaty zajmują 3/4 dolnych pól tylnych; prawy płat środkowy słyszany w prawej pachowej; lingula w lewej pachowej; górne płaty w przedniej części klatki piersiowej i na górze 1/4 tylnych pól. Może to być bardzo pomocne przy próbach ustalenia lokalizacji procesów patologicznych, które mogą być ograniczone granicami anatomicznymi (np. Zapalenie płuc). Wiele procesów chorobowych (np. Obrzęk płuc, skurcz oskrzeli) jest rozproszonych, powodując nieprawidłowe wyniki w wielu dziedzinach.


- Załóż stetoskop tak, aby elementy douszne są od ciebie odwrócone. Wyreguluj głowicę lunety tak, aby przylegała membrana. Jeśli nie masz pewności, lekko podrap membranę, co powinno spowodować hałas. Jeśli nie, przekręć głowę i spróbuj ponownie. Delikatnie potrzyj główkę stetoskopu o koszulę, aby przed założeniem nie było zbyt zimno. na skórze pacjenta.
- Najpierw bada się górną część tylnych pól (tj. w kierunku górnej części pleców pacjenta). Posłuchaj jednego miejsca, a następnie przesuń stetoskop w to samo położenie po przeciwnej stronie i powtórz. To znowu wykorzystuje jedno płuco jako źródło porównania dla drugiego.Całą tylną klatkę piersiową można przykryć, słuchając w około 4 miejscach z każdej strony. Oczywiście, jeśli usłyszysz coś nietypowego, „będziesz musiał słuchać w większej liczbie miejsc.
Osłuchiwanie płuc
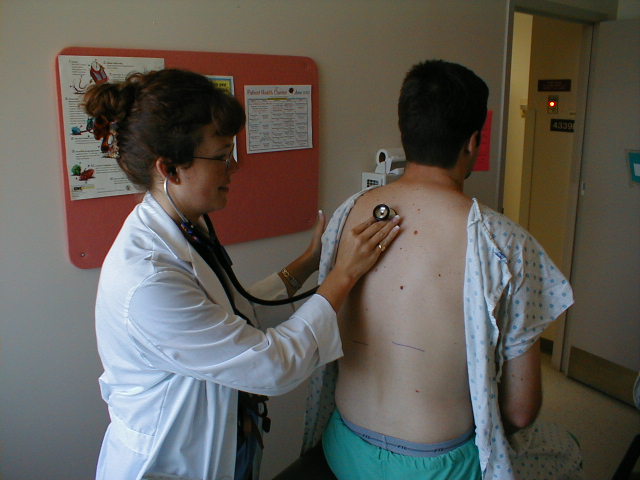
- Lingula i prawe środkowe płaty mogą być badane, gdy nadal stoisz za pacjentem.
- Następnie przejdź do przodu i słuchaj przednich pól w w ten sam sposób. Zwykle robi się to, gdy pacjentka nadal siedzi w pozycji wyprostowanej. Poproszenie pacjentek o położenie się spowoduje, że ich piersi będą odchodzić na boki, co może ułatwić tę część badania.
Przemyślenia na temat „zarządzania fartuchami” & Odpowiednie / pełne szacunku dotykanie pacjentów:
Istnieje kilka źródeł napięć związanych z badaniem przedmiotowym w ogóle, którymi są: naprawdę wysunięty na pierwszy plan podczas badania klatki piersiowej. Należą do nich:
- Obszar do badania musi być odpowiednio odsłonięty – ale pacjent powinien być jak najbardziej zakryty.
- Potrzeba palpacji wrażliwy obszary w celu wykonania dokładnego egzaminu – wymaga dotykania osób z „małą znajomością” – niezręczne, szczególnie jeśli chodzi o osoby przeciwnej płci
- Jako nowicjusze w medycynie, jesteś szczególnie świadomy, że ten aspekt egzaminu jest „nienaturalny” &, stąd bardzo wrażliwy… co jest dobre!
Klucze do przeprowadzenia wrażliwego, ale dokładnego egzaminu:
- Wyjaśnij, co „robisz (” dlaczego), zanim to zrobisz → potwierdź „obecność słonia w pokoju” „!
- Odsłoń minimalną niezbędną ilość skóry – wymaga to” pomysłowego „użycia sukni & zasłon (mężczyźni & kobiety)
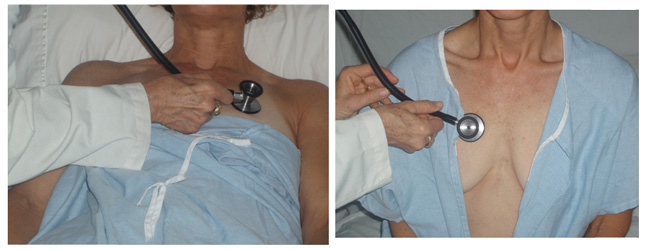
- Badanie serca & płuc pacjentek:
- Poproś pacjenta o zdjęcie biustonosza przed (nie słyszysz serca well thru fabric)
- Odsłoń klatkę piersiową tylko w niezbędnym zakresie. Do badania płuc można słuchać przednich pól, odsłaniając tylko górną część piersi (patrz rysunek poniżej).
- Poproś pacjenta o pomoc, prosząc go o podniesienie piersi do pozycji, która zwiększa twoją zdolność słuchania serca.
- Nie spiesz się, działaj w zrogowaciały styl lub powodujący ból
- PROSZĘ … nie badaj części ciała przez suknię, ponieważ:
- To odzwierciedla słabą technikę
- Będziesz tęsknić za rzeczami
- Stracisz punkty na zdanych egzaminach (OBWE, CPX, USMLE)!

Kilka dodatkowych rzeczy, na które warto zwrócić uwagę.
- Zapytaj aby pacjent wykonywał powolne, głębokie oddechy przez usta podczas wykonywania badania. Zmusza to pacjenta do przemieszczania większej ilości powietrza przy każdym oddechu, zwiększając czas trwania, intensywność, a tym samym wykrywalność wszelkich nieprawidłowych dźwięków oddechowych, które mogą być obecne.
- Czasami pomocne jest kaszel pacjenta. kilka razy przed rozpoczęciem osłuchiwania. Powoduje to udrożnienie wydzieliny z dróg oddechowych i otwarcie małych obszarów niedodmowych (tj. zapadniętych) u podstawy płuc.
- Jeśli pacjent nie może usiąść (np. w przypadku chorób neurologicznych, pooperacyjne itp.), osłuchiwanie można przeprowadzić, gdy pacjent leży na boku. Jeśli pacjent nie jest w stanie samodzielnie się poruszać, należy zwrócić się o pomoc. W przypadkach, gdy nawet tego nie można wykonać, można wykonać minimalne badanie słuchając z boku / z tyłu, gdy pacjent leży na plecach.
- Prośba o wykonanie przez pacjenta siłowego wydechu czasami pomaga uwydatnić nieprawidłowe dźwięki oddechowe (w szczególności świszczący oddech), które mogą nie być słyszalne podczas oddychania z normalną szybkością. / li>
Czego możesz się spodziewać? Kilka podstawowych dźwięków do wysłuchania:
- Zdrowy osobnik oddychający ustami przy normalnej objętości oddechowej wydaje delikatny dźwięk wdechu, gdy powietrze wpada do płuc, z niewielkim hałasem podczas wydechu. Nazywa się je odgłosami oddechu naczyniowego.
- Świsty to świszczące dźwięki powstające podczas wydechu (a czasem wdechu), gdy powietrze jest przepychane przez drogi oddechowe zwężone przez skurcz oskrzeli, wydzieliny i / lub towarzyszący obrzęk śluzówki. Ponieważ najczęściej występuje w połączeniu z rozproszonymi procesami, które dotyczą wszystkich płatów płuc (np. Astma i rozedma), jest często słyszalny we wszystkich obszarach. W przypadku znacznego skurczu oskrzeli wydechowa faza oddychania (w stosunku do wdechu) ulega zauważalnemu wydłużeniu. Lekarze określają to jako zmniejszenie stosunku I do E. Im większa przeszkoda, tym dłuższy wydech zależy od wdechu.Czasami ogniskowe sapanie może wystąpić, gdy zwężenie dróg oddechowych jest ograniczone do jednego obszaru anatomicznego, jak może wystąpić w przypadku guza przeszkadzającego lub skurczu oskrzeli wywołanego zapaleniem płuc. Świszczący oddech słyszany tylko podczas wdechu określa się jako stridor i wiąże się z mechaniczną niedrożnością na poziomie tchawicy / górnych dróg oddechowych. Najlepiej to docenić, umieszczając stethescope bezpośrednio na tchawicy.
- Rales (inaczej trzaski) to szorstkie dźwięki, które pojawiają się w związku z procesami, które powodują gromadzenie się płynu w przestrzeniach pęcherzykowych i śródmiąższowych. Dźwięk jest podobny do tego, który powstaje przy pocieraniu pasm włosów blisko ucha. Obrzęk płuc jest prawdopodobnie najczęstszą przyczyną, przynajmniej w populacji osób starszych i powoduje symetryczne wyniki. Zwykle pojawia się najpierw w najbardziej zależnych częściach dolnych płatów i rozciąga się od podstaw w kierunku wierzchołków w miarę postępu choroby. Z drugiej strony zapalenie płuc może powodować dyskretne obszary wypełnienia pęcherzyków płucnych, a zatem powodować pęknięcia ograniczone do określonego obszaru płuc. Bardzo wyraźne, rozproszone, brzmiące sucho trzaski, podobne do hałasu wytwarzanego podczas oddzielania kawałków rzepów, są spowodowane zwłóknieniem płuc, stosunkowo rzadkim stanem.
- Gęsta konsolidacja miąższu płuc, która może wystąpić przy zapalenie płuc, skutkuje przenoszeniem dużych dźwięków z dróg oddechowych (tj. tych normalnie słyszanych podczas osłuchiwania przez tchawicę … znanych jako dźwięki oddechu rurkowego lub oskrzelowego) na obwody. W tym ustawieniu skonsolidowane płuco działa jak wspaniały środek przewodzący, przenosząc centralne dźwięki bezpośrednio do krawędzi. Jest bardzo podobny do hałasu wytwarzanego podczas oddychania przez fajkę. Ponadto, jeśli polecisz pacjentowi wypowiedzenie litery „eee”, zostanie to wykryte podczas osłuchiwania nad zajętym płatem jako brzmiące przez nos „aaa”. Zmiany „do„ aaa ”są określane jako egofonia. Gdy je wykryjesz po raz pierwszy,„ pomyślisz, że pacjent faktycznie mówi „aaa”… poproś go, aby powtórzył to kilka razy, aby upewnić się, że naprawdę podążają za twoim kierunkach!
- Wydzieliny, które tworzą / zbierają się w większych drogach oddechowych, co może wystąpić w przypadku zapalenia oskrzeli lub innych procesów wydzielania śluzu, mogą wytwarzać bulgoczący hałas, podobny do dźwięku wytwarzanego podczas ssania ostatnich kawałków mleko wstrząsnąć przez słomkę. Te odgłosy są nazywane ronchi.
- Osłuchiwanie wysięku w opłucnej daje bardzo przytłumiony dźwięk. Jeśli jednak będziesz uważnie słuchać obszaru znajdującego się na szczycie wysięku, możesz usłyszeć dźwięki sugerujące konsolidację, pochodzące z płuc, które jest ściskane przez płyn wypychający z dołu. Asymetryczne wysięki są prawdopodobnie łatwiejsze do wykrycia, ponieważ będą dawać różne wyniki podczas badania obu stron klatki piersiowej.
- Osłuchiwanie pacjentów z ciężką, stabilną rozedmą daje bardzo cichy dźwięk. Pacjenci ci cierpią z powodu znacznego zniszczenia płuc i uwięzienia powietrza, co powoduje, że oddychają małymi objętościami oddechowymi, które prawie nie generują hałasu. Świszczący oddech występuje, gdy występuje nałożony ostry proces zapalny (patrz wyżej).
Większość powyższych technik jest uzupełniająca. Na przykład otępienie wykryte przy uderzeniu może oznaczać konsolidację płuc lub wysięk w opłucnej. Osłuchiwanie tego samego regionu powinno pomóc w rozróżnieniu tych możliwości, ponieważ konsolidacja generuje dźwięki oddechu oskrzelowego, podczas gdy wysięk wiąże się ze względnym brakiem dźwięku. Podobnie, fremitus zostanie zwiększony podczas konsolidacji i zmniejszony w czasie wysięku. W związku z tym może być konieczne powtórzenie niektórych aspektów egzaminu, wykorzystując jeden wynik do potwierdzenia znaczenia innego. Niewiele znalezisk jest patognomicznych. Mają największe znaczenie, gdy są używane razem, aby stworzyć najbardziej pouczający obraz.
Przykładowe dźwięki płuc
(dzięki uprzejmości dr Michaela Wilkesa, MD – UC Davis i UCLA Schools of Medicine )
- Odgłosy oddechu oskrzelowego
- Odgłosy oddechu pęcherzykowego
- Trzaski
- Świszczący oddech
- Stridor
- Normalny głos E
- Egophony
 Asystent osłuchiwania – ograniczone próbkowanie dźwięków płuc można znaleźć na tej stronie.
Asystent osłuchiwania – ograniczone próbkowanie dźwięków płuc można znaleźć na tej stronie. 
Często pacjent skarży się na objaw wywołany przez aktywność lub ruch . Duszność podczas wysiłku, jeden z takich przykładów, może być markerem znacznej dysfunkcji serca lub płuc. Wstępne badanie może być stosunkowo niejawne.W takich przypadkach należy rozważyć obserwowaną chodzenie (z użyciem pulsoksymetru, urządzenia, które w sposób ciągły mierzy tętno i saturację tlenem, jeśli jest dostępne) jako dynamiczne rozszerzenie badań serca i płuc. Ilościowe określenie tolerancji wysiłku pacjenta na odległość i / lub czas chodzenia może dostarczyć informacji krytycznych dla oceny objawów wywołanych przez aktywność. Może również pomóc zdemaskować chorobę, która byłaby niewidoczna, chyba że pacjent został poproszony o wykonanie zadania, które stanowiło dla niego wyzwanie. upośledzone rezerwy. Zwróć szczególną uwagę na tempo, w jakim pacjent chodzi, czas trwania aktywności, pokonywany dystans, rozwój duszności, zmiany częstości akcji serca i saturacji tlenem, zdolność mówienia podczas ćwiczeń i wszystko inne, co pacjent identyfikuje jako ograniczające jego aktywność . Obiektywne dane pochodzące z tego niskonakładowego testu mogą pomóc w określeniu ciężkości choroby i objawów, pomóc w utworzeniu listy możliwych diagnoz i pomóc w racjonalnym stosowaniu dodatkowych testów w celu dokładniejszego określenia natury problemu. szczególnie pomocne w dostarczaniu obiektywnych informacji, gdy objawy wydają się nieproporcjonalne do wyników lub gdy pacjenci zgłaszają niewielu komp Jednak wydaje się, że osoby chore mają znacznie więcej chorób. Wygeneruje również pomiar, do którego można się odwołać podczas kolejnych ocen w celu ustalenia, czy nastąpiła jakakolwiek rzeczywista zmiana stanu funkcjonalnego.