Medicare är det federala sjukförsäkringsprogrammet som skapades 1965 för personer över 65 år, oavsett inkomst, sjukdomshistoria eller hälsotillstånd. Programmet utvidgades 1972 för att omfatta vissa personer under 65 år som har långvarigt funktionshinder. Idag spelar Medicare en nyckelroll när det gäller att tillhandahålla hälsa och ekonomisk säkerhet för 60 miljoner äldre och yngre personer med funktionsnedsättning. Programmet hjälper till att betala för många medicinska vårdtjänster, inklusive sjukhusvistelser, läkarbesök, receptbelagda läkemedel, förebyggande tjänster, kvalificerad vårdinrättning och hemsjukvård och hospicevård. År 2017 stod Medicare-utgifterna för 15 procent av de totala federala utgifterna och 20 procent av de totala nationella hälsoutgifterna.
De flesta i åldern 65 år och äldre har rätt till Medicare del A om de eller deras make är berättigade till social Säkerhetsbetalningar och behöver inte betala en premie för del A om de betalade löneskatt i 10 år eller mer. Människor under 65 år som får socialförsäkringshindrade försäkringar (SSDI) betalningar blir i allmänhet berättigade till Medicare efter två års väntetid, medan de som diagnostiserats med slutstadiet njursjukdom (ESRD) och amyotrof lateral skleros (ALS) blir berättigade till Medicare utan väntetid.
#Medicare spelar en nyckelroll när det gäller att tillhandahålla hälsa och ekonomisk säkerhet för 60 miljoner äldre och yngre personer med funktionsnedsättning. Det täcker många grundläggande hälso- och sjukvårdstjänster, inklusive sjukhusvistelser, läkartjänster och receptbelagda läkemedel.
Egenskaper för personer på medicare
Många människor på Medicare lever med hälsoproblem, inklusive flera kroniska tillstånd och begränsningar i deras dagliga liv, och många förmånstagare lever med blygsamma inkomster. År 2016 hade nästan en tredjedel (32%) funktionsnedsättning; en fjärdedel (25%) rapporterade att de hade en rättvis eller dålig hälsa; och mer än en av fem (22%) hade fem eller fler kroniska tillstånd, (figur 1). Mer än en av sju förmånstagare (15%) var under 65 år och levde med långvarigt funktionshinder, och 12 procent var 85 år och äldre. Nästan två miljoner förmånstagare (3%) bodde i en vårdinrättning. År 2016 hade hälften av alla personer på Medicare inkomster under 26 200 dollar per person och besparingar under 74 450 dollar.
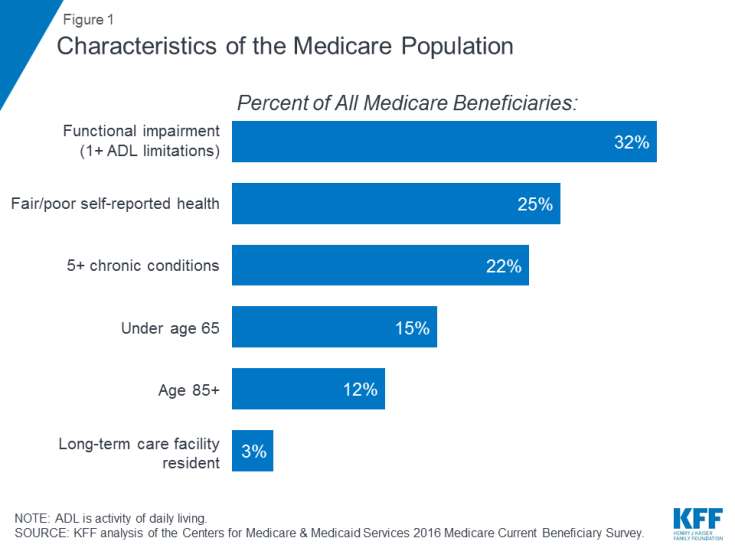
Figur 1: Egenskaper för Medicare-befolkningen
Vad Medicare täcker
Medicare täcker många hälso- och sjukvårdstjänster, inklusive sjukhusvård, öppenvård, läkartjänster och receptbelagda läkemedel ( Figur 2). Medicare-förmåner organiseras och betalas på olika sätt:
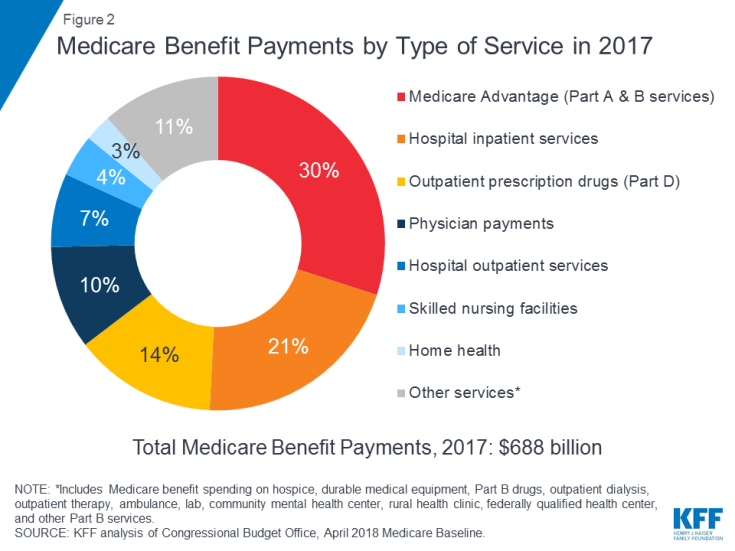
Figur 2: Medicare-förmåner efter typ av tjänsten 2017
- Del A omfattar sjukhusvistelser på sjukhus, vistelser på kvalificerad vård, vissa hemhälsobesök och vård på sjukhus. Del A-förmåner är föremål för en självrisk (1364 $ per förmånsperiod 2019). Del A kräver också försäkring för utökad slutenvård och SNF-vistelser.
- Del B omfattar läkarbesök, öppenvårdstjänster, förebyggande tjänster och vissa hemhälsobesök. Många del B-förmåner är föremål för en självrisk ($ 185 år 2019) och vanligtvis en försäkring på 20 procent. Ingen försäkring eller självrisk debiteras för ett årligt hälsobesök eller för förebyggande tjänster som betygsätts ’A’ eller ’B’ av den amerikanska arbetsgruppen för förebyggande tjänster, såsom mammografi eller screening av prostatacancer.
- Del C hänvisar till Medicare Advantage-programmet, genom vilket stödmottagare kan registrera sig i en privat hälsoplan, t.ex. , och få alla Medicare-täckta del A- och del B-förmåner och vanligtvis också del D-förmåner. Registreringen i Medicare Advantage-planer har vuxit över tiden, med mer än 20 miljoner stödmottagare registrerade i Medicare Advantage 2018, eller 34 procent av alla Medicare-stödmottagare (Figur 3).
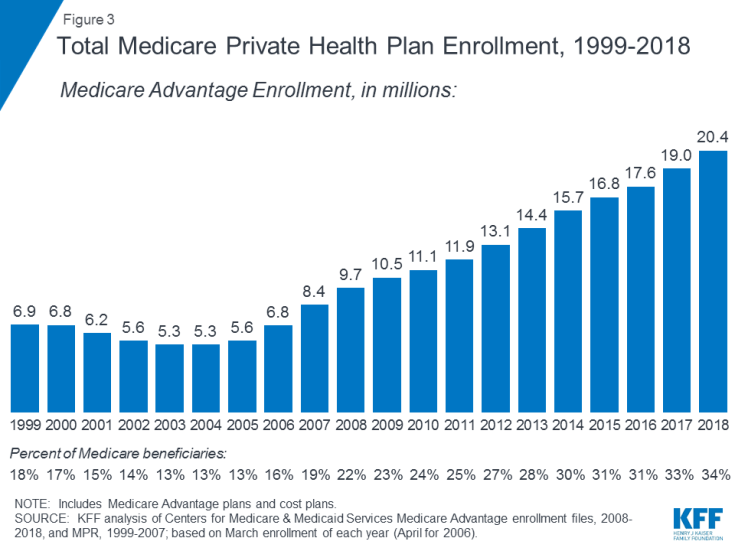
Figur 3: Total Medicare Private Health Plan Enrollment, 1999-2018
- Del D täcker receptbelagda läkemedel för öppenvård genom privata planer som avtalar med Medicare, inklusive fristående receptbelagda läkemedelsplaner (PDP) och Medicare Advantage-planer med receptbelagd läkemedelsbevakning (MA-PD). Under 2019 har stödmottagarna i genomsnitt 27 PDP och 21 MA-PD. Del D-förmånen hjälper till att betala för inskrivna läkemedelskostnader och ger täckning för mycket höga läkemedelskostnader. Ytterligare ekonomiskt stöd finns för förmånstagare med låga inkomster och blygsamma tillgångar. Anmälare betalar månadspremier och kostnadsdelning för recept, med kostnader som varierar enligt plan.Anmälan till del D är frivillig. under 2018 var 43 miljoner personer på Medicare inskrivna i en PDP eller MA-PD. Av denna summa får ungefär var fjärde lågavkastning.
Fördelar och kompletterande täckning
Medicare skyddar mot kostnaderna för många hälsovårdstjänster, men traditionell Medicare har relativt höga självrisker och krav på delning av kostnader och sätter ingen begränsning på stödmottagarnas egna utgifter för tjänster som omfattas av del A och B. Dessutom betalar traditionell Medicare inte vissa tjänster som är viktiga för äldre människor och personer med funktionsnedsättning, inklusive långvariga tjänster och stöd, tandvård, glasögon och hörapparater. Mot bakgrund av Medicares fördelningsklyftor, krav på kostnadsdelning och brist på en årlig utgiftsgräns för de flesta fick de flesta stödmottagare som omfattas av traditionell Medicare någon typ av kompletterande täckning som hjälper till att täcka stödmottagarnas kostnader och fylla fördelarna ( Figur 4).
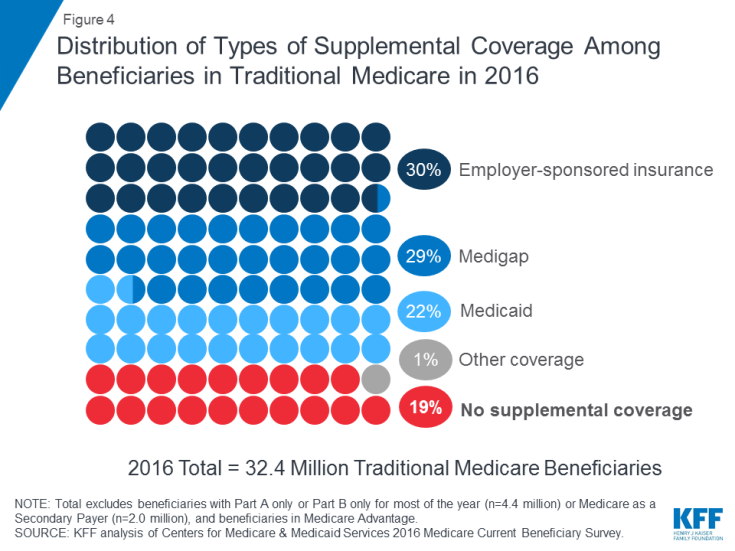
Figur 4: Fördelning av typer av kompletterande täckning bland förmånstagare i traditionell Medicare i 2016
- Arbetsgivarsponserade försäkringar gav pensionärer hälsotäckning till 3 av 10 (30%) av traditionella Medicare-stödmottagare 2016. Med tiden förväntas dock färre stödmottagare ha detta typ av täckning, eftersom andelen stora företag som erbjuder pensionärer hälsofördelar till sina anställda har minskat från 66 procent 1988 till 18 procent 2018.
- Medigap, även kallat Medicare-tilläggsförsäkring, gav kompletterande täckning till nästan 3 av 10 (29%) stödmottagare i traditionell Medicare 2016. Dessa Försäkringarna säljs av privata försäkringsbolag och täcker helt eller delvis kostnader för delning av del A och del B, inklusive självrisker, sambetalningar och myntförsäkring.
- Medicaid, det federala delstatsprogrammet som ger täckning till låga -inkomande människor, var en källa till kompletterande täckning för mer än 1 av 5 (22% eller 7,0 miljoner) traditionella Medicare-stödmottagare med låga inkomster och blygsamma tillgångar 2016 (exklusive 3,5 miljoner stödmottagare som var inskrivna i både Medicare Advantage och Medicaid ). Dessa stödmottagare är kända som vederbörligen berättigade stödmottagare eftersom de är berättigade till både Medicare och Medicaid. De flesta traditionella Medicare-förmånstagare som får Medicaid (5,3 miljoner) får både fullständiga Medicaid-förmåner, inklusive långsiktiga tjänster och support, och betalning av deras Medicare-premier och kostnadsdelning. Ytterligare 1,7 miljoner stödmottagare är inte berättigade till fullständiga Medicaid-förmåner men Medicaid täcker sina Medicare-premier och / eller kostnadsdelning genom Medicare-sparprogrammen.
- Nästan 1 av 5 (19% eller 6 miljoner) Medicare-stödmottagare med traditionell Medicare hade ingen kompletterande täckning 2016. Dessa 6 miljoner stödmottagare är helt utsatta för Medicares kostnadsdelningskrav och saknar skyddet av en årlig begränsning av egna utgifter, till skillnad från förmånstagare som är inskrivna i Medicare Advantage.
Medicare Advantage
År 2018 var en tredjedel av alla stödmottagare inskrivna i Medicare Advantage-planer snarare än traditionella Medicare, av vilka vissa också har täckning från en tidigare arbetsgivare / fackförening eller Medicaid. Medicare Advantage-planer krävs för att begränsa mottagarnas out-of-pocket-utgifter för nätverkstjänster som omfattas av Medicare del A och B till högst 6 700 $ och kan också täcka kompletterande förmåner som inte täcks av Medicare, såsom glasögon, tandvård och hörapparater.
Medicare-mottagarnas utgifter för sjukvård
År 2016 spenderade förmånstagare i traditionell Medicare och registrerade sig i både del A och del B 5 806 dollar av sina egna fickor för vårdutgifter i genomsnitt (Figur 5). Nästan hälften (45%) av stödmottagarnas genomsnittliga totala utgifter var för premier för Medicare och andra typer av tilläggsförsäkringar och 55 procent för medicinska och långtidsvårdstjänster.
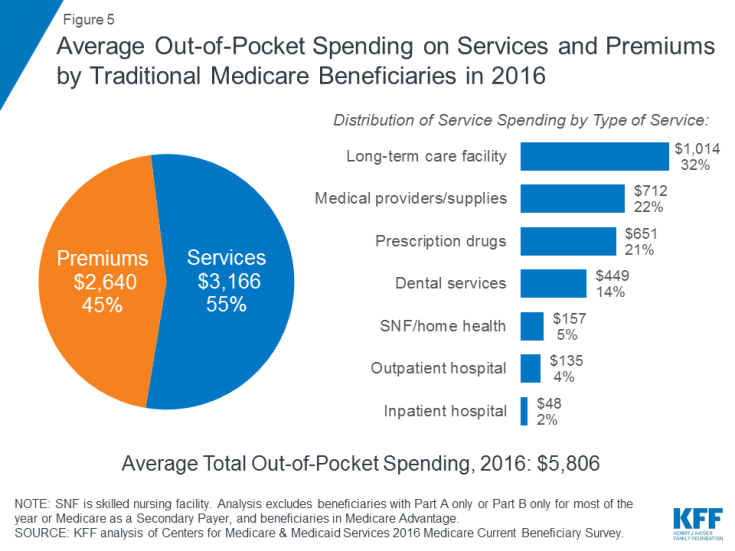
Figur 5: Genomsnittligt out-of-pocket utgifter för tjänster och premier av traditionella Medicare-förmånstagare 2016
Bland olika typer av tjänster var genomsnittet per invånare högst för långtidsvårdstjänster, följt av medicinska leverantörer och leveranser, receptbelagda läkemedel och tandvårdstjänster. Självkostnaderna ökar med åldern bland förmånstagare i åldern 65 år och äldre och är högre för kvinnor än män. Inte överraskande spenderar Medicare-stödmottagare med sämre självrapporterad hälsostatus mer än de som bedömer sig i bättre hälsa.
Medicare spenderar nu och i framtiden
2017 uppgick Medicare-ersättningarna till 688 miljarder dollar; 21 procent var för sjukhusvård, 14 procent för receptbelagda läkemedel och 10 procent för läkartjänster; 30 procent var för betalningar till Medicare Advantage-planer för tjänster som omfattas av del A och del B (se figur 2).
Medicareutgifter påverkas av ett antal faktorer, inklusive antalet stödmottagare, hur vården är levereras, användning av tjänster (inklusive receptbelagda läkemedel) och priser på vård. Både sammantaget och per capita-bas har tillväxten för Medicare minskat de senaste åren men förväntas växa snabbare under det kommande decenniet än sedan 2010 (figur 6). Framåt väntas utgifterna för Medicare (netto efter intäkter från premier och andra kvittningar) växa från 583 miljarder dollar 2018 till 1 260 miljarder dollar år 2028. Befolkningens åldrande, ökningen av Medicare-inskrivningen på grund av att babyboomen genererar en ålder berättigande och ökade kostnader för sjukvård per capita leder till en ökning av de totala Medicare-utgifterna.
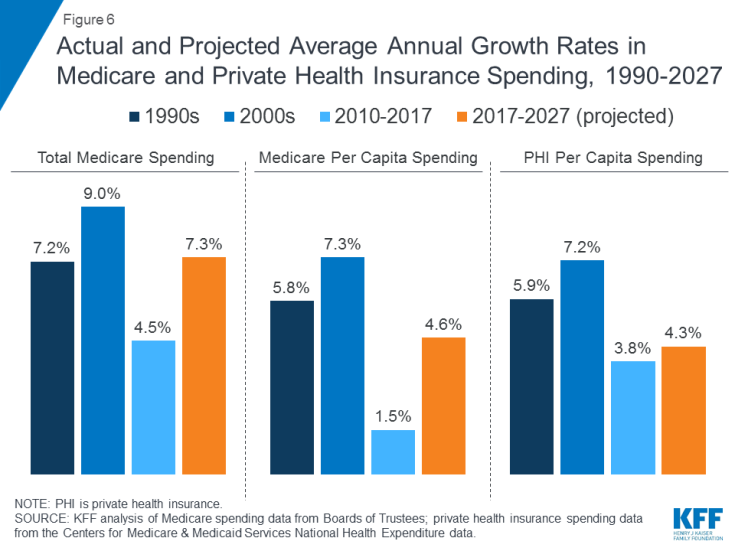
Figur 6: Faktisk och beräknad genomsnittlig årlig tillväxt i Medicare och privat sjukförsäkring, 1990-2027
Stigande receptbelagda läkemedelskostnader är ett särskilt problem i förhållande till Medicare-utgifterna. Den genomsnittliga årliga tillväxttakten per förmånstagarkostnad för del D-receptbelagda läkemedel beräknas vara högre under det kommande decenniet (4,6%) än mellan 2010 och 2017 (2,2%) (figur 7). Detta beror delvis på beräknade högre del D-programkostnader associerade med dyra specialdroger.
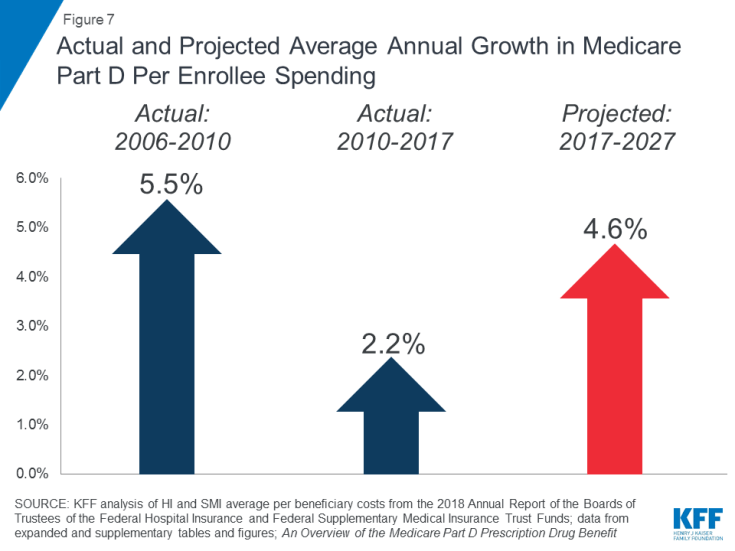
Figur 7: Faktisk och beräknad genomsnittlig årlig tillväxt i Medicare del D per inskriven utgifter
Hur Medicare finansieras
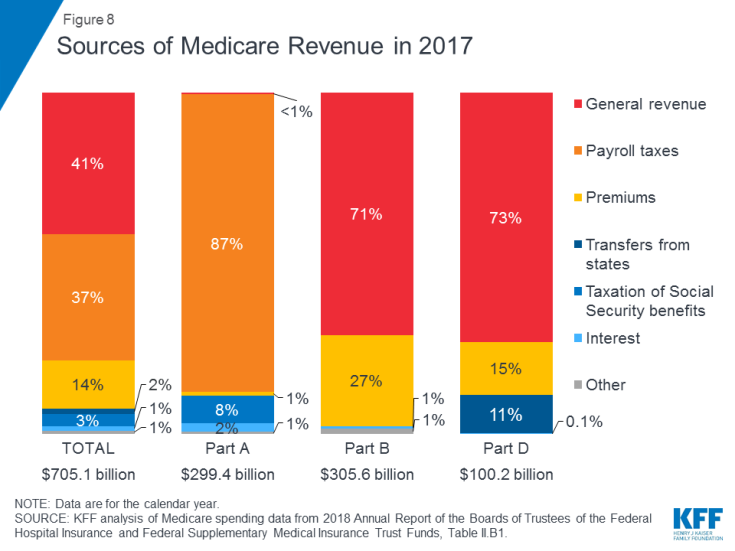
Figur 8: Källor till Medicare-intäkter 2017
- Del A finansieras huvudsakligen av en löneskatt på 2,9 procent på inkomster från arbetsgivare och anställda (1,45% vardera) som deponerats i sjukförsäkringsfonden. Skattebetalare med högre inkomster (inkomst över 200 000 dollar per person och 250 000 dollar / gift par) betalar en högre Medicare-löneskatt på inkomst (2,35%). Del A-förvaltningsfonden beräknas vara lösbar fram till 2026.
- Del B finansieras av allmänna intäkter och mottagarpremier; standardpremien är $ 135,50 per månad 2019. Medicaid betalar del B-premier på förmånstagarnas vägnar som kvalificerar sig för Medicaid baserat på att de har låga inkomster och tillgångar. Förmånstagare med inkomster som är större än 85 000 dollar för individer eller 170 000 dollar för gifta par som ansöker gemensamt betalar en högre, inkomstrelaterad del B-premie varje månad, som sträcker sig från 35% till 85% av del B-programmets kostnader, eller 189,60 $ till 460,50 $ per person och månad 2019 .
- Del C, Medicare Advantage-programmet, finansieras inte separat. Medicare Advantage-planer ger förmåner som omfattas av del A, del B och (typiskt) del D, och dessa förmåner finansieras främst av löneskatter, allmänna intäkter och premier. Medicare Advantage-anmälare betalar vanligtvis den månatliga del B-premien och många betalar också en extra premie direkt till sin plan. Den genomsnittliga månatliga premien för Medicare Advantage-läkemedelsplaner 2018 var $ 34 per månad.
- Del D finansieras av allmänna intäkter, mottagarpremier och statliga betalningar. Den genomsnittliga PDP-premien för 2018 var $ 41 per månad. Del D-anmälda med högre inkomster betalar en inkomstrelaterad premietillägg, med samma inkomsttrösklar som används för del B. År 2019 varierar premiumtilläggen från $ 12,40 till $ 77,40 per månad för högre inkomstmottagare.
Reform av medicinska betalnings- och leveranssystem
Politiker, vårdgivare, försäkringsgivare och forskare fortsätter att diskutera hur man bäst kan införa reformer av betalnings- och leveranssystem i hälso- och sjukvården för att hantera stigande kostnader, kvalitet på vård och ineffektiva utgifter. Medicare har tagit en ledning när det gäller att testa en mängd nya modeller som inkluderar ekonomiska incitament för leverantörer, såsom läkare och sjukhus, att arbeta tillsammans för att sänka utgifterna och förbättra vården för patienter i traditionell Medicare. Målen med dessa ekonomiska incitament kopplar i allmänhet en del av Medicares betalningar för tjänster till ”värde” som bestäms av leverantörernas resultat för utgifts- och kvalitetsmål.
Accounting Care Organisations (ACO) är ett exempel på en leverans. Systemreformmodell som för närvarande testas inom Medicare. Med över 10 miljoner tilldelade stödmottagare 2018 tillåter ACO-modeller grupper av leverantörer att ta ansvar för den övergripande vården av Medicare-stödmottagare och dela i ekonomiska besparingar eller förluster beroende på deras resultat när det gäller att möta utgifter och vård kvalitetsmål.Andra nya modeller inkluderar medicinska hem, samlade betalningar (modeller som kombinerar Medicare-betalningar till flera leverantörer över en enda episod snarare än att betala för varje tjänst separat) och initiativ som syftar till att minska sjukhusintag.
Många av dessa Medicare betalningsmodeller hanteras genom Center for Medicare and Medicaid Innovation (CMMI), som skapades av Affordable Care Act (ACA). Dessa modeller utvärderas för att bestämma deras effekt på Medicare-utgifterna och kvaliteten på vården som ges till förmånstagarna. Sekreteraren för hälsa och mänskliga tjänster (HHS) har rätt att utöka eller utvidga modeller som visar kvalitetsförbättring utan att öka utgifterna eller att minska utgifterna utan att kvaliteten försämras.
Ser till framtiden
Medicare står inför ett antal kritiska problem och utmaningar, kanske inget större än att tillhandahålla kvalitetsvård till en åldrande befolkning samtidigt som programmet hålls ekonomiskt säkert för framtida generationer. Medan Medicare-utgifterna går långsammare än de senaste decennierna, verkar den totala tillväxttakten per capita årligen minska från deras historiskt låga nivå under de senaste åren. Medicare-receptbelagda läkemedelsutgifter är också ett växande problem, och Medicare Trustees beräknar en förhållandevis högre tillväxttakt per capita för del D under de kommande åren än under programmets tidigare år på grund av högre kostnader för dyra specialdroger.
För att ta itu med utmaningarna för vårdfinansiering som befolkningens åldrande medför, har ett antal ändringar av Medicare föreslagits, inklusive omstrukturering av Medicare-fördelar och kostnadsdelning. höja åldern för behörighet för Medicare; flytta Medicare från en förmånsbestämd struktur till ett ”premium support” -system, och låta personer under 65 år köpa in till Medicare. Eftersom beslutsfattare överväger eventuella förändringar av Medicare, är det viktigt att utvärdera den potentiella effekten av dessa förändringar på total hälsa. vårdutgifter och Medicare-utgifter samt mottagarnas tillgång till kvalitetsvård och prisvärd täckning och deras sjukvårdskostnader utan kostnad.