Comprender las reacciones pupilares es vital para comprender la neurooftalmología básica. Es una habilidad que se requiere en el oftalmólogo, las clínicas y quizás lo más importante, los exámenes. Para empezar, la pupila es la apertura central del iris, y su tamaño controla la cantidad de luz que cae sobre la retina, con un diámetro que varía entre 1 y 8 mm aproximadamente. El tamaño de la pupila es el resultado de la interacción entre el sistema nervioso simpático y parasimpático que inerva los músculos intrínsecos del iris, el dilatador y el esfínter pupilar respectivamente. El examen clínico de las pupilas y los reflejos pupilares son cruciales para obtener un diagnóstico preciso de un problema clínico.
Reflejos pupilares normales
Constricción pupilar
La constricción pupilar es el resultado de la actividad del sistema parasimpático y es normal en respuesta a dos tipos de estímulos; la luz que incide sobre los fotorreceptores de la retina y el esfuerzo del reflejo cercano y la acomodación.
Reflejo de la luz
La constricción de las pupilas en respuesta a la luz involucra cuatro conjuntos de neuronas. La vía aferente comienza en la capa de células ganglionares de la retina, que da lugar a los nervios ópticos. Las fibras que salen del quiasma óptico entran en ambos tractos ópticos y terminan en los núcleos pretectales. Cada núcleo pretectal está vinculado a su núcleo Edinger-Westphal ipsilateral por neuronas internunciales. El núcleo de Edinger-Westphal contralateral se alcanza a través de la comisura posterior.
Esta vía da como resultado el reflejo de luz directa e indirecta cuando la entrada a un nervio óptico llega a ambos núcleos de Edinger-Westphal. Las fibras parasimpáticas preganglionares entran en el nervio motor ocular común, salen de la rama hacia el oblicuo inferior y hacen sinapsis en el ganglio ciliar. Las fibras posganglionares corren en los nervios ciliares cortos y entran en el iris para inervar el esfínter pupilar (Figura 1).
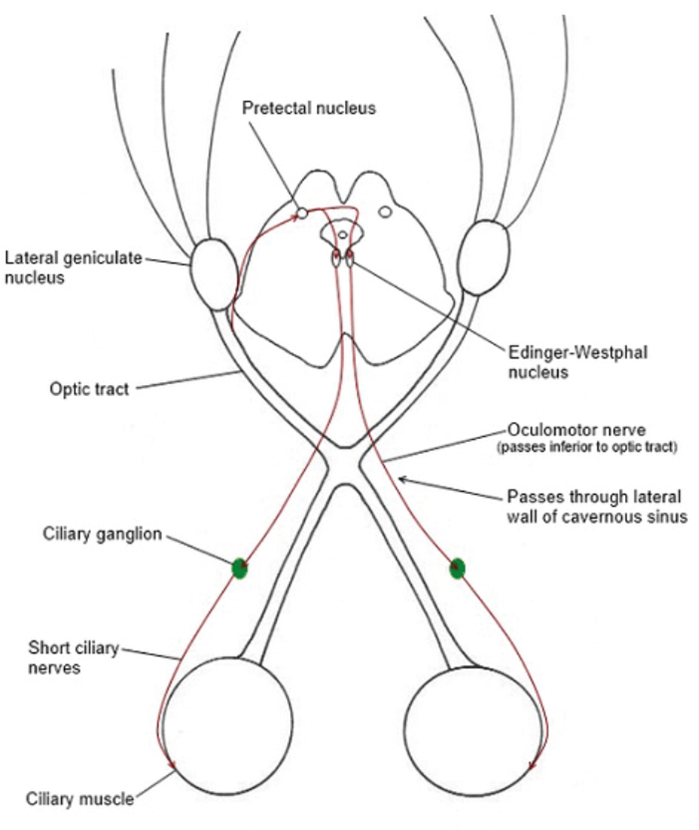
Figura 1 : El reflejo a la luz.
Acomodación
Con acomodación, la rama aferente del reflejo pasa de la retina al lóbulo occipital a través del cuerpo geniculado lateral. La rama eferente pasa del lóbulo occipital al mesencéfalo, donde algunas fibras activan el núcleo de Edinger-Westphal así como las células de vergencia en la formación reticular. No se necesita visión para lograr acomodación. La estimulación bilateral desde el área 19 de la corteza preestriada hasta los núcleos de Edinger-Westphal hará el mismo truco. Esto da como resultado tres respuestas: los músculos ciliares se contraen, relajan las zónulas y hacen que el cristalino se vuelva más globular, aumentando el poder refractivo. Al mismo tiempo, el esfínter pupilar se contrae eliminando el paso de la luz a través de la parte periférica y más delgada del cristalino. Los rectos mediales aumentan de tono haciendo que los dos ojos converjan.
Dilatación de la pupila
La dilatación de la pupila por otro lado es el resultado de la actividad simpática. La vía simpática comienza con la neurona central en el hipotálamo posterior que a medida que desciende se une en la protuberancia y la médula por las fibras ipsilaterales que descienden de la formación reticular. La neurona preganglionar emerge de la primera raíz del nervio ventral torácico para entrar en la cadena simpática paravetebral, que se extiende hasta el ganglio cervical superior. Las fibras posganglionares viajan a lo largo de la arteria carótida interna y externa. Algunas de las fibras simpáticas se unen a la división oftálmica del nervio trigémino en el seno cavernoso, luego lo dejan en el nervio ciliar largo para inervar las pupilas dilatadoras (Figura 2). Esta vía también irriga el músculo de Muller de los párpados y las glándulas sudoríparas de la cara. En la respuesta lejana o en presencia de ansiedad, estrés o miedo, las pupilas se dilatan a través de esta actividad simpática.
Figura 2: El reflejo de dilatación pupilar.
Examen
Examen de las pupilas
Paso 1 – Compara los tamaños de las pupilas en la luz y en la oscuridad. Las pupilas deben examinarse a la luz y luego a la oscuridad. Es fundamental comparar el tamaño, la simetría y la forma de las pupilas de ambos ojos. Consiga que el paciente fije sus ojos en un punto distante para empezar, luego que observe las pupilas a través de una iluminación lateral.
La anisocoria es una desigualdad en el tamaño de las pupilas. La anisocoria fisiológica ocurre en aproximadamente el 25% de los individuos, pero la diferencia de tamaño no debe ser superior a 1 mm. Una diferencia mayor que esta es la anisocoria patológica. La pupila patológica es la que tiene una reactividad deficiente, ya sea que no se contrae bien a la luz o que se dilata mal en la oscuridad. Por lo tanto, la pupila más grande en la luz o la pupila más pequeña en la oscuridad debe ser el principal sospechoso para determinar cuál es la pupila anormal.
Paso 2 – Reflejos de luz directos y consensuados.Un reflejo de luz normal da como resultado la constricción de ambas pupilas a la luz (reflejo directo y consensuado). Primero pruebe el reflejo de luz directa: una pupila normal se contraerá cuando se le dirija la luz. Sin embargo, observe el otro ojo: la otra pupila se contraerá incluso sin exposición a la luz (reflejo de luz consensuado). De esta manera se pueden establecer defectos en las vías aferentes o eferentes del reflejo lumínico.
Paso 3 – Prueba con linterna oscilante / defecto pupilar aferente relativo. Esta prueba se usa para detectar un defecto aferente. Cuando se ilumina el lado normal, la pupila se contrae, pero cuando la luz se desplaza rápidamente hacia el lado anormal, esa pupila se dilata. Cuando la luz se mueve de nuevo a la pupila normal nuevamente, esa pupila se volverá a contraer ya que no hubo reflejo consensuado de la pupila anormal. Este signo clínico se conoce como defecto pupilar aferente relativo (RAPD, por sus siglas en inglés).
Incluso en presencia de una enfermedad del nervio óptico bilateral, aún se puede detectar un RAPD ya que, en la mayoría de los casos, el daño no será igual: por tanto, el nervio óptico con el mayor daño se manifestará en un RAPD. En casos excepcionales, cuando el grado de daño de ambos nervios ópticos es muy similar, ambas pupilas mostrarán reacciones lentas a la luz. Las causas de RAPD incluyen: trastornos del nervio óptico (compresión del nervio óptico, neuritis óptica), compresión del quiasma, desprendimiento de retina, lesión macular unilateral grande o glaucoma unilateral avanzado.
Paso 4 – Acomodación. Finalmente, la acomodación se puede probar pidiendo al paciente que se fije en un punto distante y luego pidiéndole que cambie su enfoque rápidamente a un objeto cercano. Normalmente, las pupilas se contraen y los ojos convergen mientras se fijan en un objeto cercano. En los exámenes, pero ciertamente no en la vida real, las pupilas que se contraen por acomodación pero no por estimulación de luz directa, si se debe a neurosífilis, se denominan pupilas de Argyll Robertson. Te garantizo que nunca verás un caso de esto en toda tu carrera, pero los examinadores te castigarán por no saberlo.
Condiciones con tamaño patológico de la pupila:
Alumno grande único
Pupila tónica de Adie
La pupila tónica de Adie es una anisocoria en la que la pupila anormal es más grande y no se contrae a la luz, sino que se contrae lentamente para adaptarse (Figura 3).

Figura 3: Un paciente con la pupila de Adie del lado izquierdo.
Esto se conoce como una disociación cercana a la luz . La pupila suele mostrar una constricción lenta con un esfuerzo cercano prolongado y una dilatación lenta a distancia. Se debe al daño de las fibras posganglionares de la vía parasimpática. En el 90% de los pacientes se presenta inicialmente de forma unilateral, pero a menudo se vuelve bilateral. Con el tiempo, la pupila se vuelve tónica con el tiempo e incluso miótica, una de las llamadas «pupilas de Adie». Esta afección generalmente afecta a las mujeres y puede ser causada por una infección viral, diabetes o traumatismo, pero a menudo es idiopática. Si hay disminución de los reflejos tendinosos, se denomina síndrome de Holmes Adie. El diagnóstico se confirma por hipersensibilidad por denervación a agentes colinérgicos débiles (pilocarpina al 0,125%), una pupila anormal se contraerá mientras que una pupila normal no se verá afectada.
Glaucoma agudo de ángulo cerrado
Esto ocurre cuando el El ángulo de la cámara anterior se cierra mecánicamente por el apiñamiento del iris periférico cuando la pupila está semidilatada. Esto podría deberse a un tumor intraocular, formación de sinequias anteriores o sinequias posteriores tras uveítis o glaucoma rubeótico por proliferación fibrovascular en el ángulo de la cámara secundaria a isquemia retiniana (diabetes y oclusión de la vena central de la retina clásicamente). Esta condición es una emergencia ocular que a menudo se sospecha solo por la historia, pero debe confirmarse con un examen con lámpara de hendidura. Un paciente con esta afección deberá ser derivado de inmediato al oftalmólogo. Los medicamentos para bajar la presión intraocular, los mióticos tópicos y las gotas para el glaucoma se utilizan para reducir la presión ocular y estos pacientes pueden incluirse en la lista de una iridotomía o iridectomía periférica.
Parálisis del tercer par
Un tercer nervio la parálisis puede ser completa o parcial. Una parálisis completa del tercer par se manifiesta por una pupila completamente dilatada, un ojo completamente abducido «hacia abajo y hacia afuera», ptosis completa y sin constricción de la luz ni de la acomodación. Puede confirmar que la lesión se encuentra en la vía eferente iluminando el ojo con luz y observando que la pupila no se contrae, pero que el reflejo de luz consensuado en la pupila contralateral está intacto. Las causas incluyen infarto microvascular: oclusión de los vasa nervorum (riesgos: hipertensión, diabetes, aterosclerosis), lesión compresiva (aneurisma, tumor) o debido a un traumatismo. En una parálisis parcial del tercer par, los síntomas no son tan graves, pero podrían ser un signo de una emergencia inminente.La presión intracraneal que aumenta rápidamente como resultado de un hematoma subdural o extradural agudo, a menudo comprime el tercer nervio contra la cresta del hueso temporal petroso. Las fibras parasimpáticas se sitúan superficialmente y por tanto son las primeras en sufrir, provocando que la pupila se dilate progresivamente en el lado afectado. La dilatación pupilar es una indicación urgente para la descompresión quirúrgica del cerebro y casi siempre está indicada una angiografía por tomografía computarizada (TC) en busca de aneurismas intracraneales.
Pupila pequeña única
Síndrome de Horner
El síndrome de Horner es una afección que afecta la vía simpática que irriga el rostro y los ojos. Esto da como resultado una ptosis leve, una pupila miótica regular con retraso en la dilatación de la pupila, anhidrosis y pseudoenoftalmos (debido a la ptosis y la fisura palpebral más pequeña – ver Figura 4).

Figura 4: Un paciente con síndrome de Horner del lado izquierdo.
Revise la cara para ver si hay alteración de la sudoración en el mismo lado (puede ser más fácil averiguar esta información a partir del historial). Examina el color del iris. La heterocromía del iris con un color más claro en el lado afectado indicará un síndrome de Horner congénito. Una estimulación simpática deficiente en la infancia da como resultado una deposición deficiente de melanina por parte de los melanocitos en el estroma superficial del iris.
«Recuerde preguntar específicamente por cualquier historial de trauma en el ojo, incluido el traumatismo quirúrgico. Una fuerza contundente en el ojo puede hacer que la úvea anterior sufra daños estructurales y / o funcionales ”.
El síndrome de Horner se puede confirmar con la prueba de cocaína . El diez por ciento de la cocaína tópica dilata una pupila normal, ya que previene la recaptación de norepinefrina de la sinapsis posganglionar, lo que resulta en una sobreestimulación en la sinapsis y dilatación de la pupila. En el síndrome de Horner, hay una deficiencia de norepinefrina en la sinapsis que resulta en una dilatación deficiente de la pupila afectada. Una anisocoria posterior a la cocaína de más de 0,8 mm confirma una pupila de Horner en el lado de la pupila más pequeña. La mayoría de los casos de síndrome de Horner son inocuos, pero en algunos casos puede ser siniestro, por ejemplo, tiroi d carcinoma, un carcinoma broncogénico del vértice del pulmón (tumor de Pancoast), aneurisma de la arteria carótida, disección de la arteria carótida, trastornos linfoproliferativos o lesión del plexo braquial. En la práctica, es casi imposible conseguir cocaína, por lo que una alternativa práctica es la ‘prueba de iopidina’ con apraclonidina, un agonista adrenérgico débil que revierte la anisocoria causada por el síndrome de Horner a través de hipersensibilidad a la denervación.
Uveítis anterior
Es muy probable que un paciente con un ojo rojo unilateral y doloroso con problemas de visión y una pequeña pupila irregular sufra de uveítis anterior. El diagnóstico se puede hacer fácilmente con un examen con lámpara de hendidura: un episodio agudo mostrará inyección ciliar, polvo endotelial, células acuosas, células vítreas anteriores y, en casos graves, hipopión y sinequias posteriores. Los episodios recurrentes de uveítis anterior darán como resultado una pupila mitótica irregular indolora que no se dilata en la oscuridad. En el examen con lámpara de hendidura, se pueden ver depósitos de pigmento en el cristalino, queratoprecipitados y, en algunos casos, también se presentarán nódulos y atrofia del iris.
Pupilas pequeñas bilaterales
Iatrogénico
Siempre se debe considerar el uso de gotas para los ojos cuando se presenten pupilas dilatadas o contraídas bilateralmente. Por ejemplo, los mióticos como la pilocarpina pueden utilizarse en el tratamiento del glaucoma. Los midriáticos de acción corta se utilizan para mejorar el examen del cristalino, el vítreo y el fondo de ojo. Los midriáticos también se utilizan en el tratamiento de la uveítis aguda, especialmente la iridociclitis y los defectos epiteliales corneales graves, para aliviar el espasmo del músculo ciliar y el esfínter del iris y la ruptura / prevenir la formación de sinequias posteriores. La siguiente es una lista de medicamentos tópicos comunes:
Midriáticos:
– Antagonistas colinérgicos
- Atropina
- Ciclopentolato
- Tropicamida
– Agonista adrenérgico
- Fenilefrina
Mióticos:
– Colinérgico
- Pilocarpina
– Anticolinesterasa
- Fisostigmina
- Neostigmina
Traumatismo
Al realizar la historia clínica de un paciente con anomalías en la pupila, recuerde preguntar específicamente por cualquier historia de traumatismo ocular, incluido el traumatismo quirúrgico. Una fuerza contundente en el ojo puede hacer que la úvea anterior sufra daños estructurales y / o funcionales. El iris puede comprimirse transitoriamente contra la superficie anterior del cristalino mediante una fuerza anteroposterior intensa, con la consiguiente impresión del pigmento en el margen pupilar. La miosis transitoria acompaña a la compresión.
Cualquier tipo de trauma que cause daño al esfínter del iris puede resultar en midriasis traumática, que puede ser temporal o permanente: la pupila reaccionará con lentitud o no reaccionará en absoluto a la luz o la acomodación, pero el reflejo consensual en el otro ojo estará presente. La iridodiálisis es una dehiscencia del iris del cuerpo ciliar en su raíz. La pupila resultante tiene típicamente forma de D y la diálisis se ve como un área oscura biconvexa cerca del limbo.
Conclusión
El examen de las pupilas y los reflejos pupilares son cruciales para obtener un diagnóstico preciso de un problema oftalmológico y muchas otras condiciones sistémicas. Es un examen relativamente simple que se puede realizar en la cabecera de la cama de la mayoría de los pacientes y es una habilidad que todos los médicos deberían tener.
Referencia
LLEVE A CASA MENSAJE
-
Familiarícese con las variaciones de las pupilas normales y sus reflejos.
-
La anisocoria de más de 1 mm siempre debe cuestionarse / investigarse más a fondo.
-
Tenga un umbral bajo para realizar más pruebas e imágenes.
