The Lung Exam
- Ispezione e osservazione
- Anatomia
- Palpazione
- Percussione
- Auscultazione
- Campione di suoni polmonari
I 4 componenti principali dell’esame polmonare (ispezione, palpazione, percussione e auscultazione) vengono utilizzati anche per esaminare il cuore e l’addome. L’apprendimento delle tecniche appropriate in questo frangente migliorerà quindi la tua capacità di eseguire anche questi altri esami. I segni vitali, un’importante fonte di informazioni, sono discussi altrove.
Ispezione / osservazione:
È possibile raccogliere una grande quantità di informazioni semplicemente guardando il respiro di un paziente. Prestare particolare attenzione a :
- Comfort generale e ritmo respiratorio del paziente. Appaiono angosciati, diaforetici, affaticati? I respiri sono regolari e profondi?
- Uso dei muscoli accessori della respirazione ( es. scaleni, sternocleidomastoi ds). Il loro uso indica qualche elemento di difficoltà respiratoria.
- Colore del paziente, in particolare intorno alle labbra e al letto ungueale. Ovviamente il blu fa male!
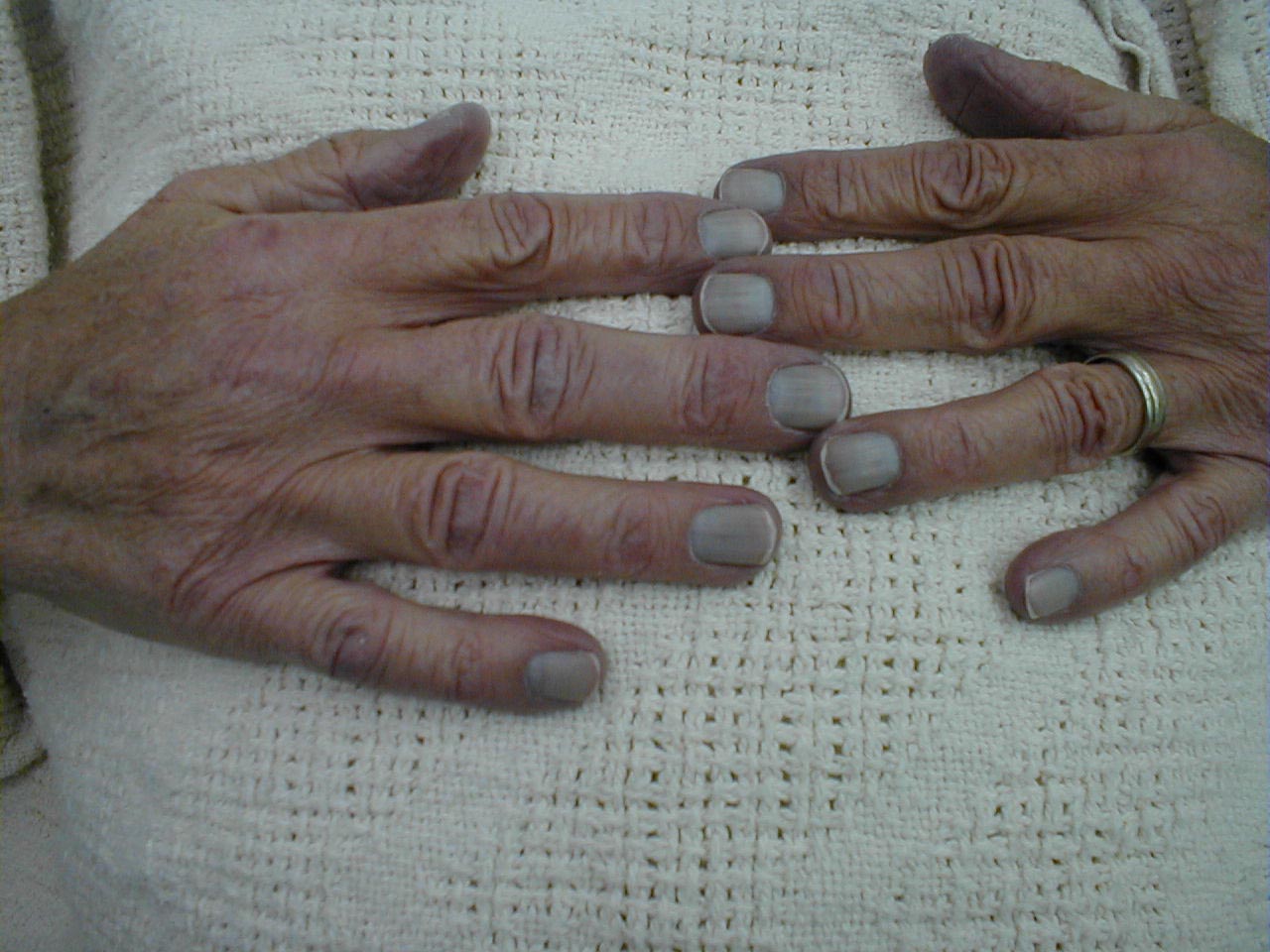 Cianosi dei letti ungueali
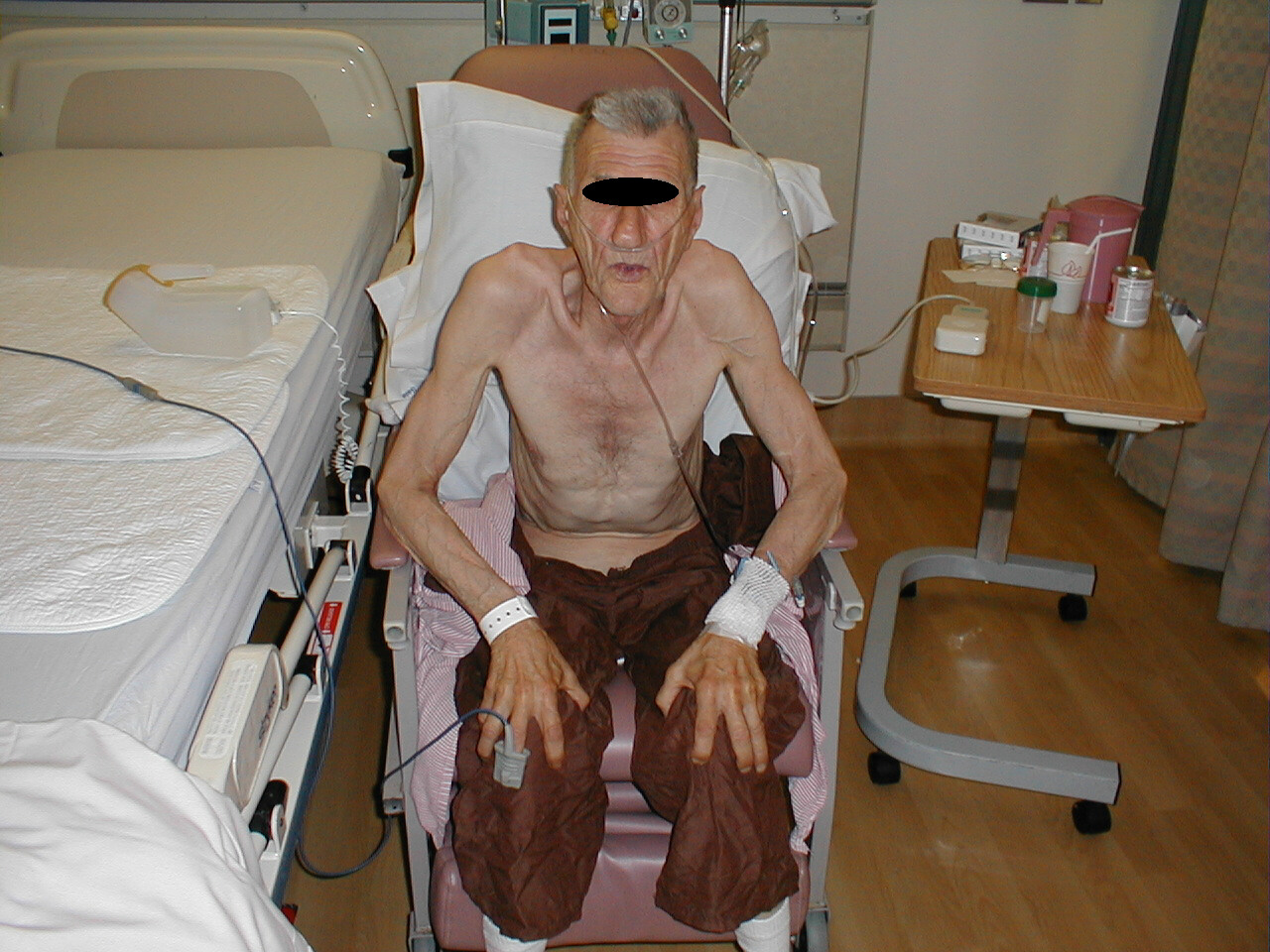
Cianosi dei letti ungueali - La posizione del paziente. Quelli con disfunzione polmonare estrema spesso si siedono a destra. In caso di reale angoscia, si piegheranno in avanti, appoggiando le mani sulle ginocchia in quella che è nota come posizione del treppiede.
Paziente con enfisema chino in posizione tripla
- Respirazione attraverso le labbra increspate, spesso visto nei casi di enfisema.
- Capacità di parlare. A volte, la frequenza respiratoria può essere così alta e / o il lavoro di respirazione così grande che i pazienti non sono in grado di parlare in frasi complete. In tal caso, annota quante parole possono pronunciare (cioè meno parole per respiro, peggiore è il problema!).
- Eventuali rumori udibili associati alla respirazione come occasionalmente, respiro sibilante o gorgoglio causati dalle secrezioni nelle grandi vie aeree sono udibili dall’orecchio “nudo”.
- La direzione del movimento della parete addominale durante l’inspirazione. Normalmente, la discesa del diaframma spinge il contenuto intra-addominale verso il basso e la parete verso l’esterno. In caso di grave appiattimento del diaframma (ad es. Enfisema) o paralisi, la parete addominale può muoversi verso l’interno durante l’inspirazione, denominata respirazione paradossa. Se sospetti che sia così, metti la mano sull’addome del paziente mentre respira, il che dovrebbe accentuarne il movimento.
- Eventuali deformità del torace o della colonna vertebrale. Queste possono insorgere a causa di malattie polmonari (es. enfisema), si manifestano congenitamente o sono contratte in altro modo, in ogni caso possono compromettere la capacità del paziente di respirare normalmente. Alcune varianti comuni includono:
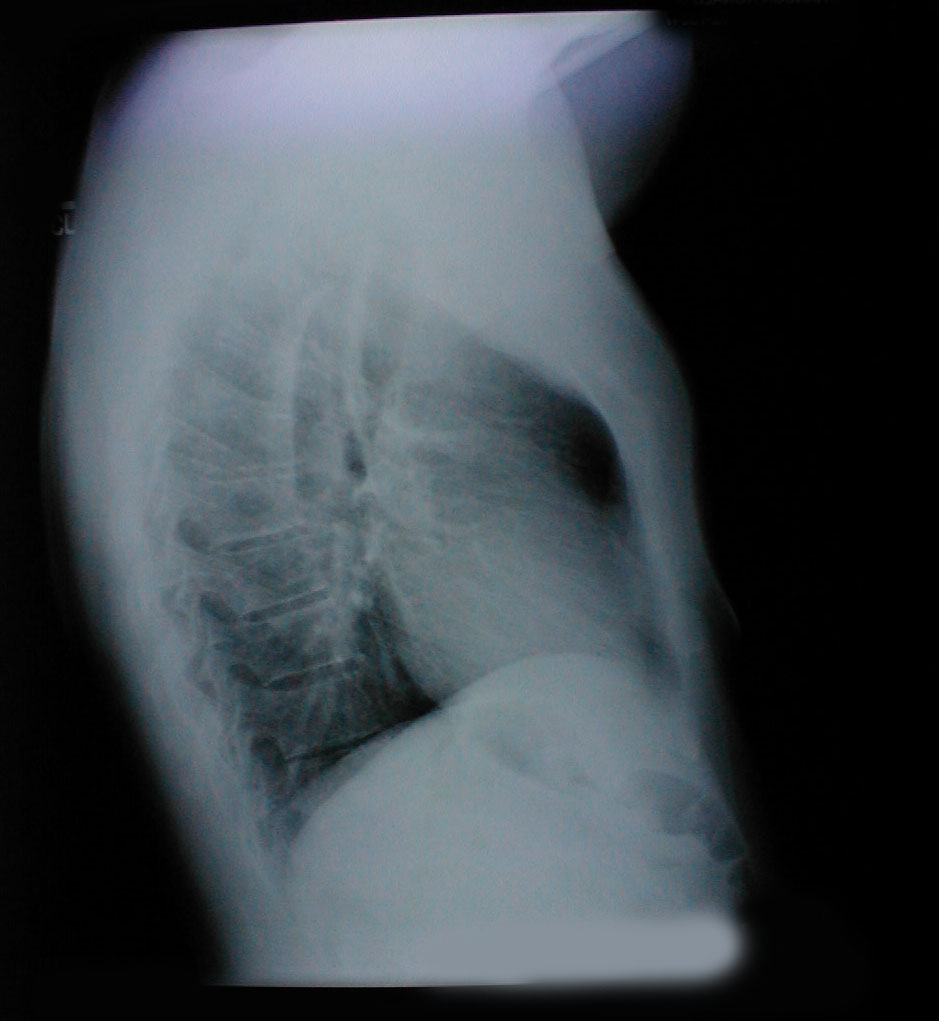
- Pectus excavatum: spostamento posteriore congenito dell’aspetto inferiore dello sterno. Ciò conferisce al torace un aspetto un po ‘”svuotato”. La radiografia mostra un sottile aspetto concavo dello sterno inferiore.
- Torace a botte: associato a enfisema e iperinflazione polmonare. La radiografia di accompagnamento mostra anche un aumento del diametro antero-posteriore e l’appiattimento del diaframma.
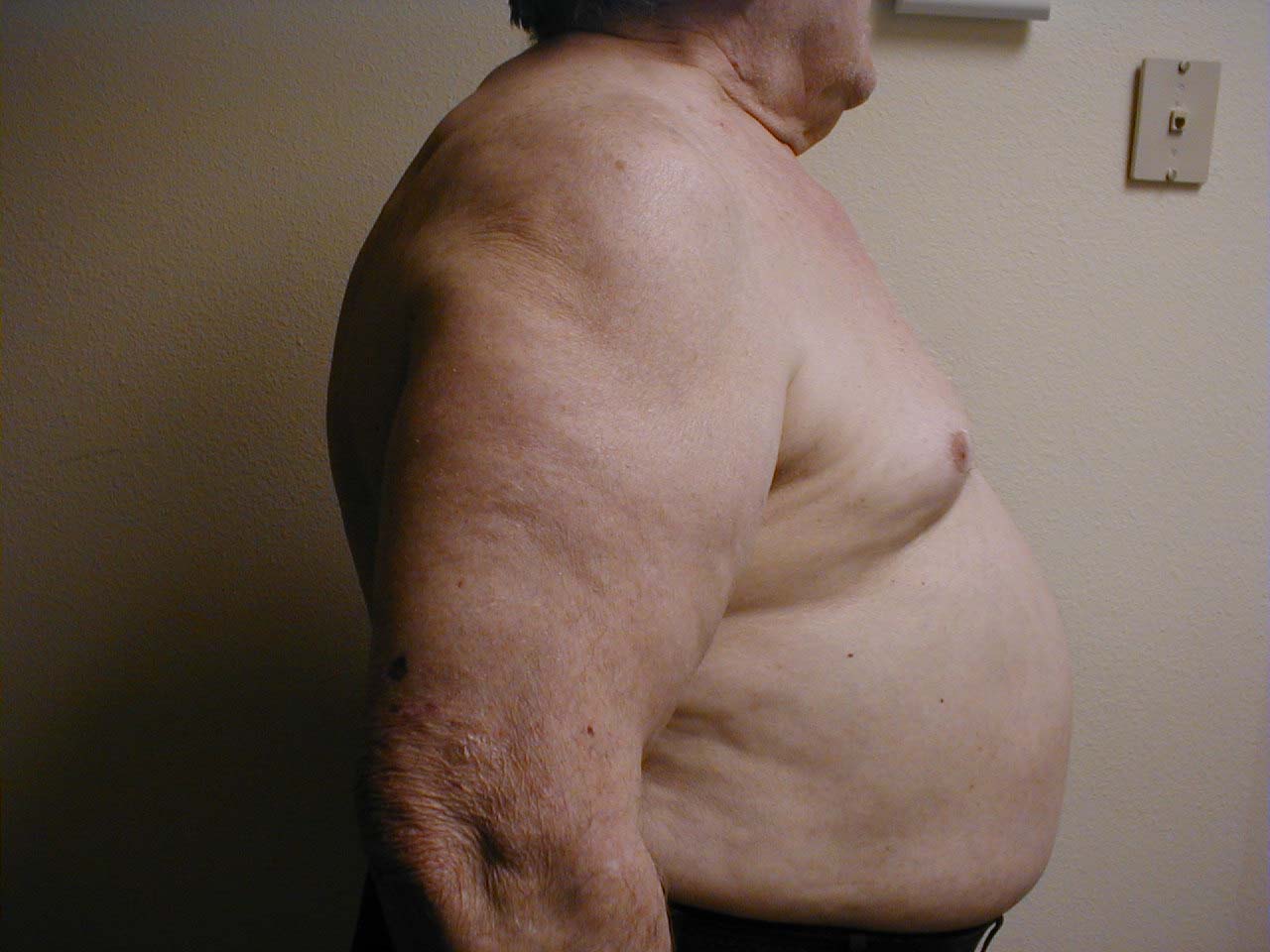
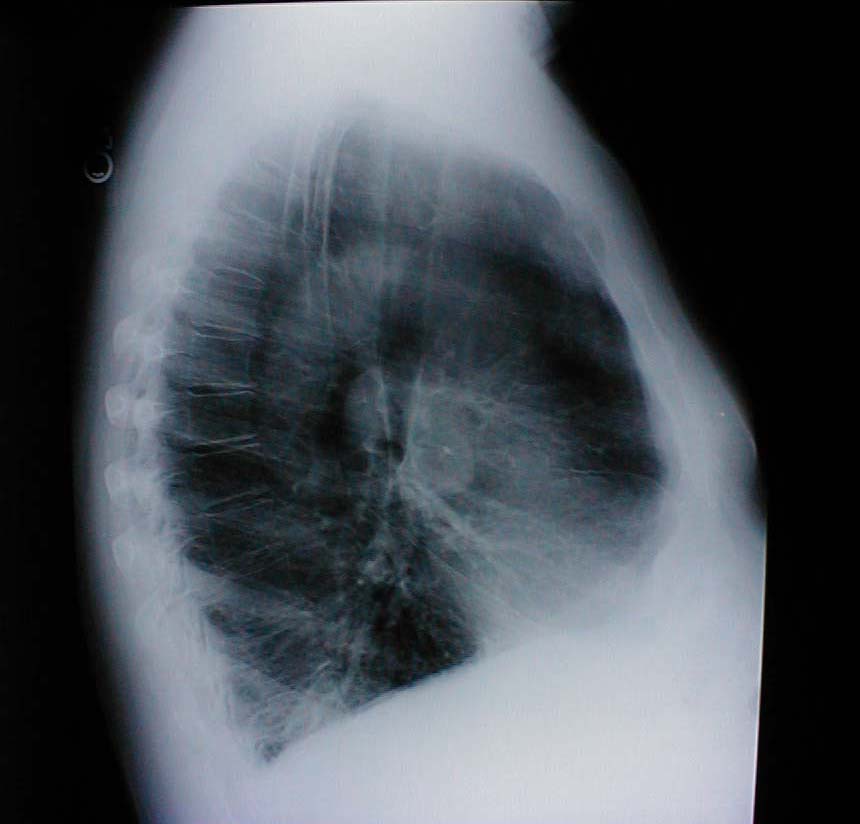
- Anomalie della colonna vertebrale:
- Cifosi: fa piegare il paziente in avanti. La radiografia di accompagnamento dello stesso paziente mostra chiaramente l’estrema curvatura della colonna vertebrale.
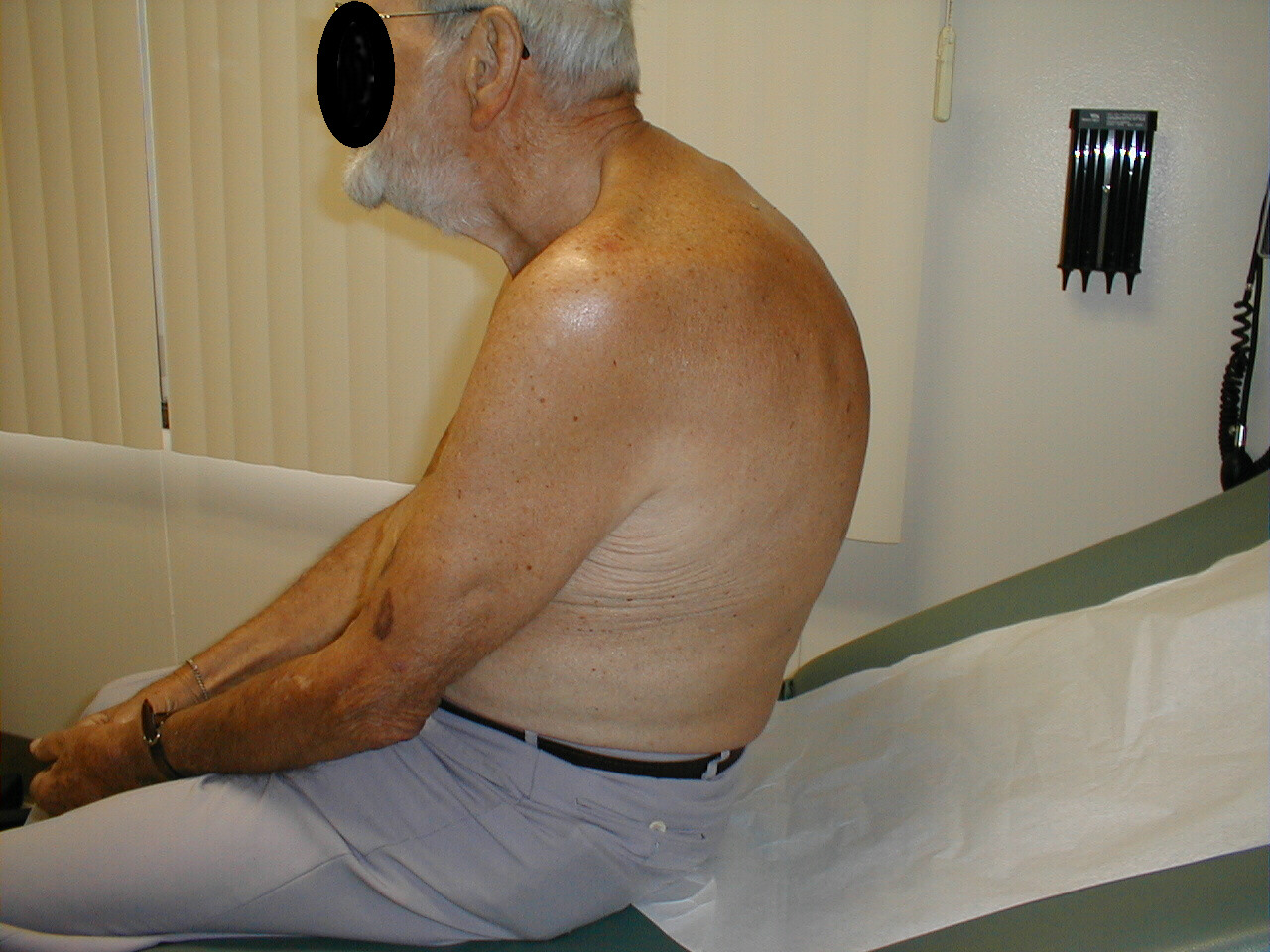
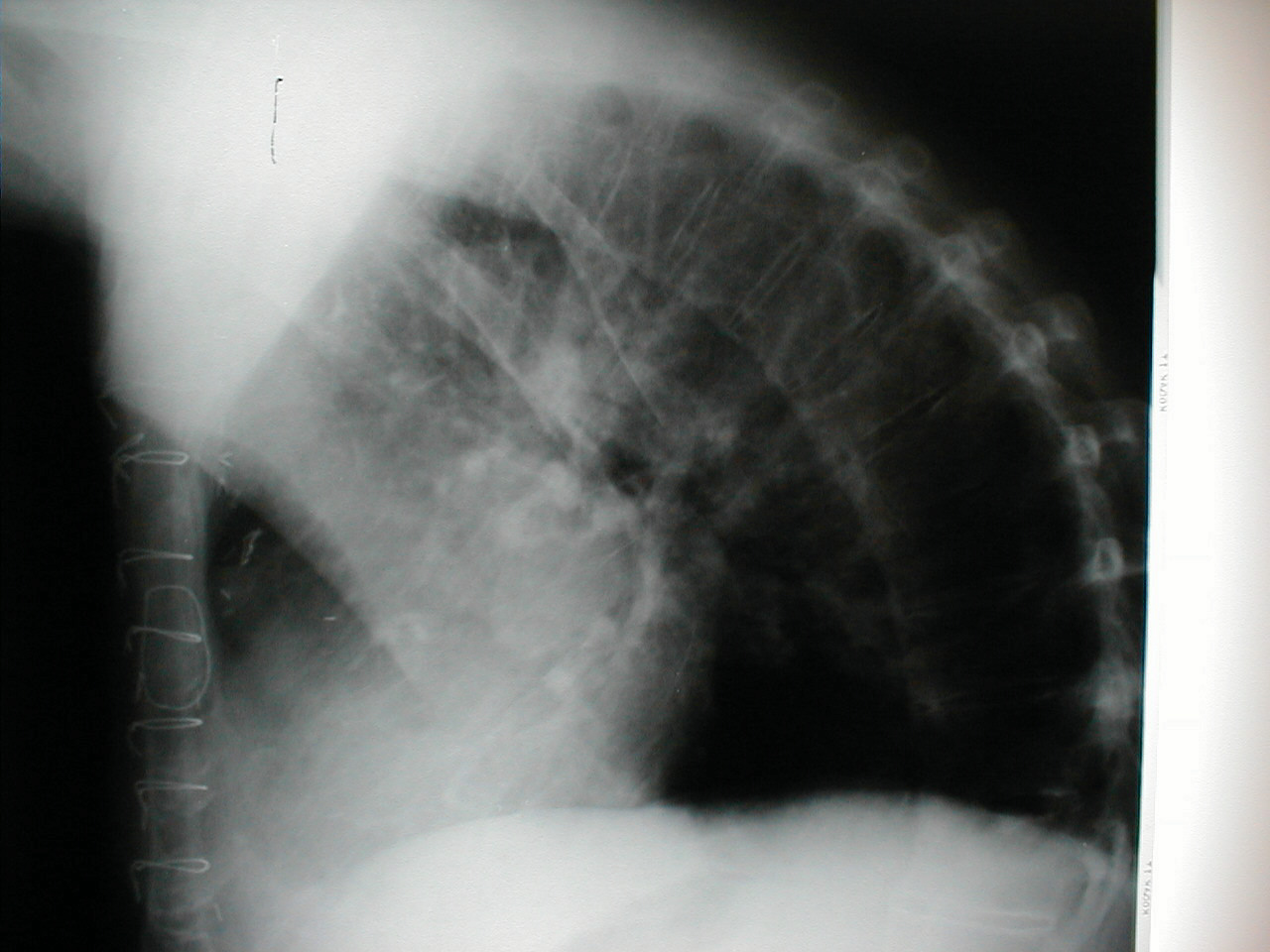
- Scoliosi: condizione in cui la colonna vertebrale è curva a sinistra oa destra. Nelle immagini seguenti, la scoliosi della colonna vertebrale fa apparire l’area della spalla destra leggermente più alta di quella sinistra. La curvatura è più pronunciata ai raggi X.
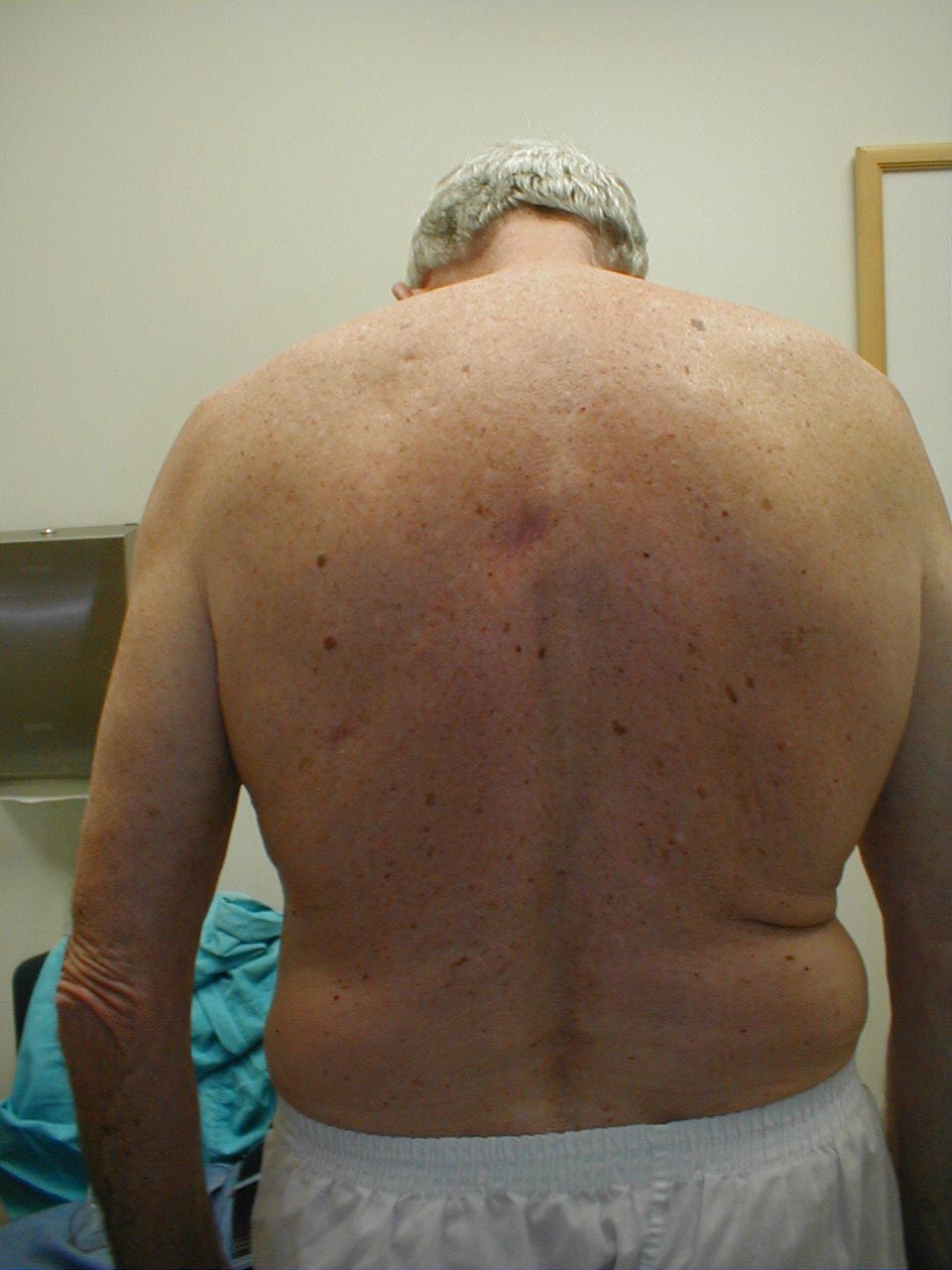
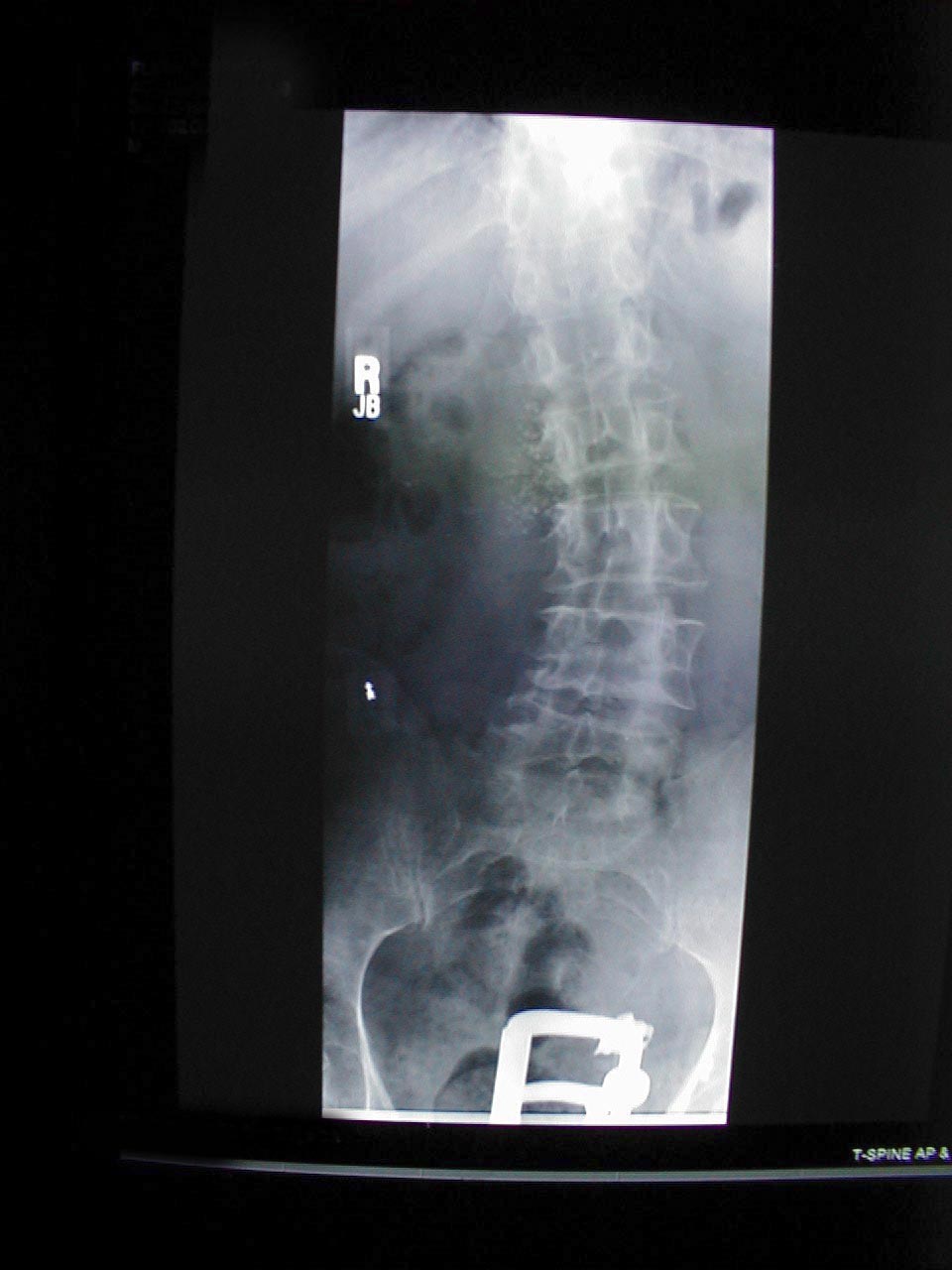
- Cifosi: fa piegare il paziente in avanti. La radiografia di accompagnamento dello stesso paziente mostra chiaramente l’estrema curvatura della colonna vertebrale.
- Pectus excavatum: spostamento posteriore congenito dell’aspetto inferiore dello sterno. Ciò conferisce al torace un aspetto un po ‘”svuotato”. La radiografia mostra un sottile aspetto concavo dello sterno inferiore.
Revisione dell’anatomia polmonare:
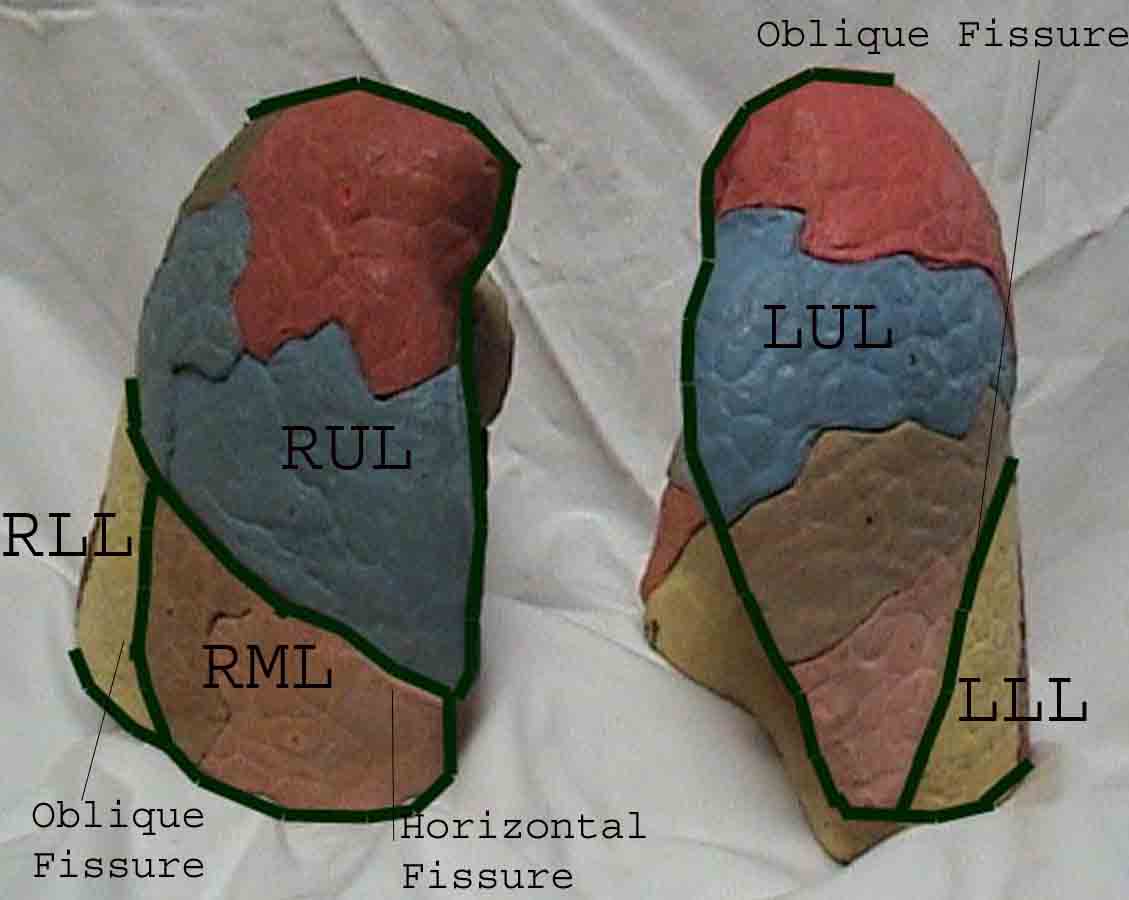
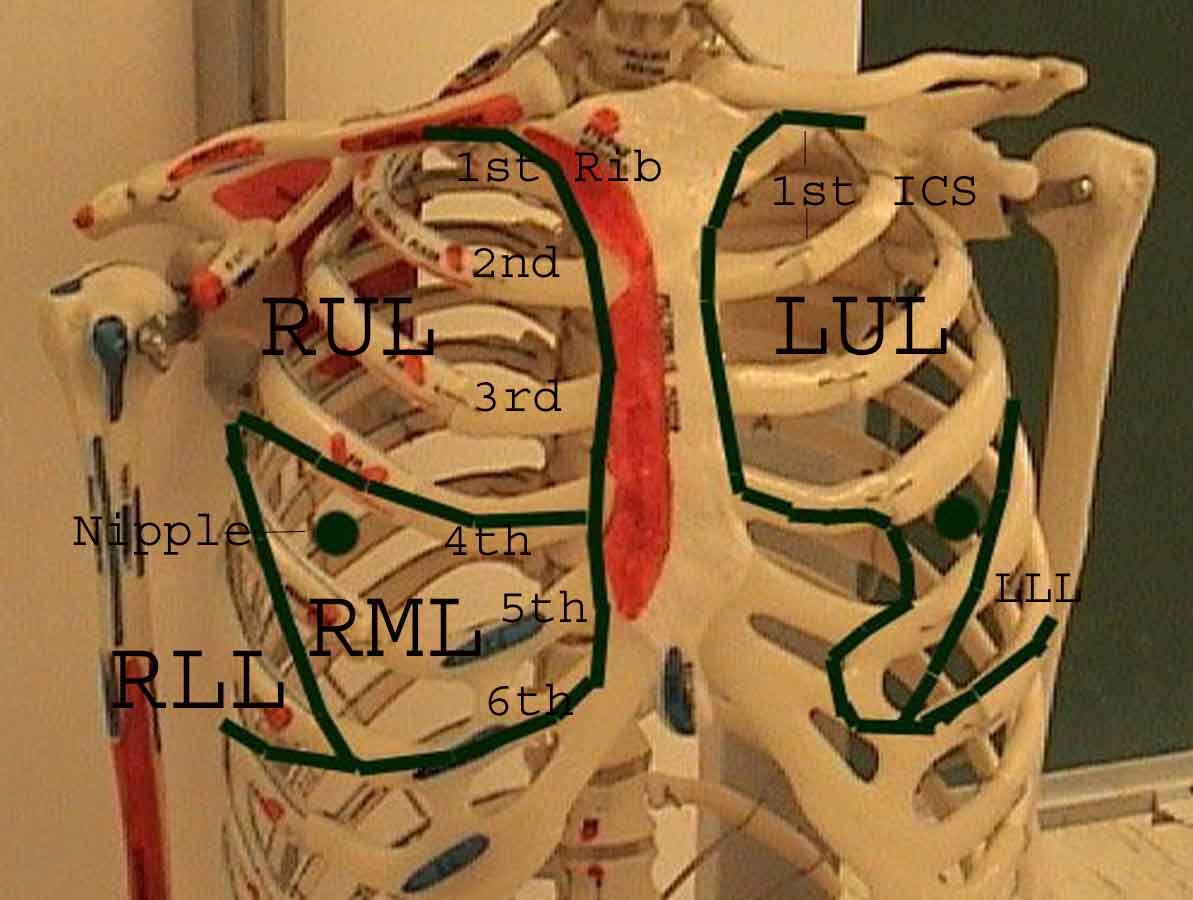
La comprensione dell’esame polmonare è notevolmente migliorata riconoscendo le relazioni tra le strutture superficiali, scheletro e i lobi principali del polmone. Renditi conto che questo può essere difficile poiché alcuni punti di riferimento superficiali (ad esempio i capezzoli del seno) non sempre mantengono la loro precisa relazione con le strutture sottostanti. Tuttavia, i marcatori di superficie ti daranno una guida approssimativa su ciò che si trova sotto la pelle. Le immagini sottostanti dimostrano queste relazioni. Le aree multicolori del modello polmonare identificano precisi segmenti anatomici dei vari lobi, non apprezzabili all’esame. I lobi principali sono delineati in nero. Vengono utilizzate le seguenti abbreviazioni: RUL = Lobo superiore destro; LUL = Lobo superiore sinistro; RML = lobo medio destro; RLL = Lobo inferiore destro; LLL = lobo inferiore sinistro.
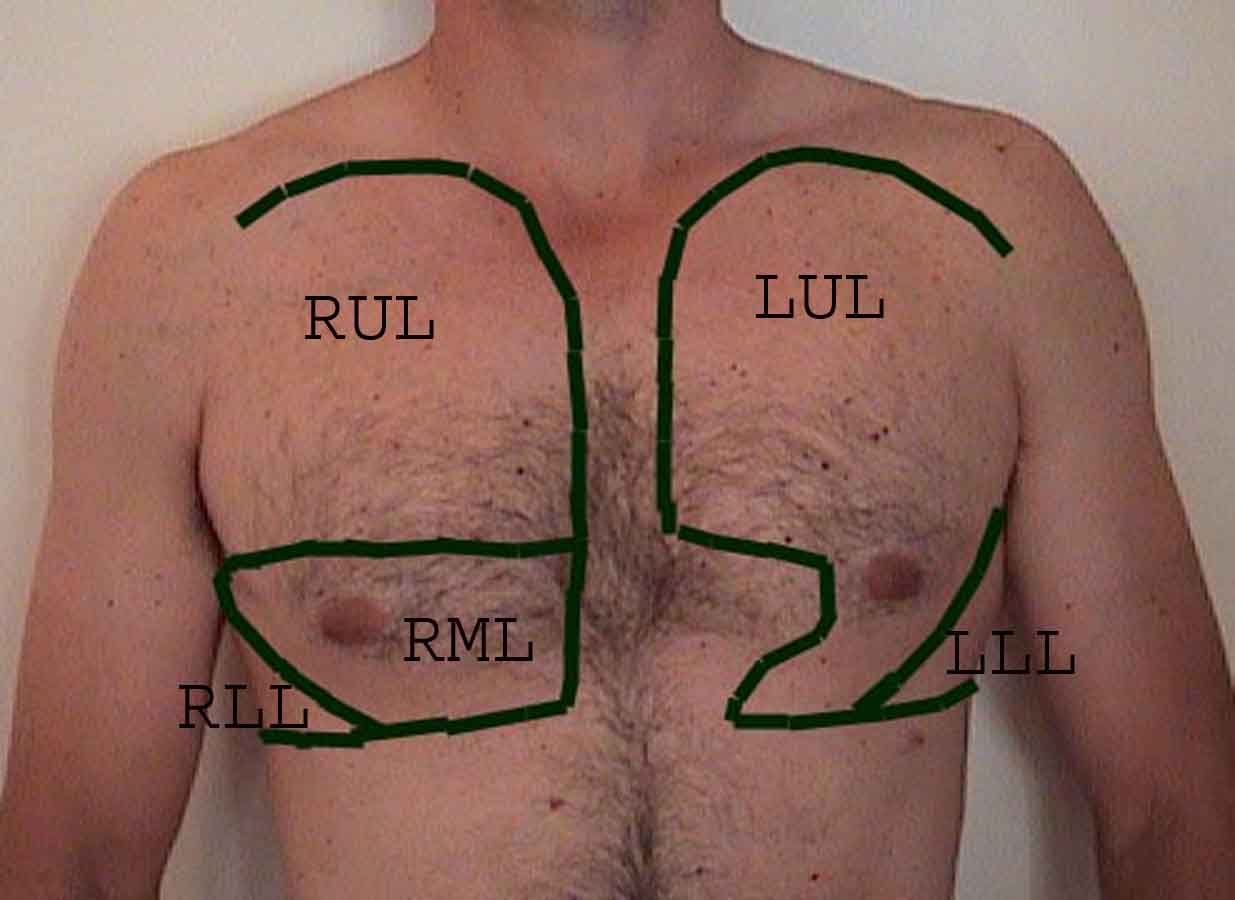
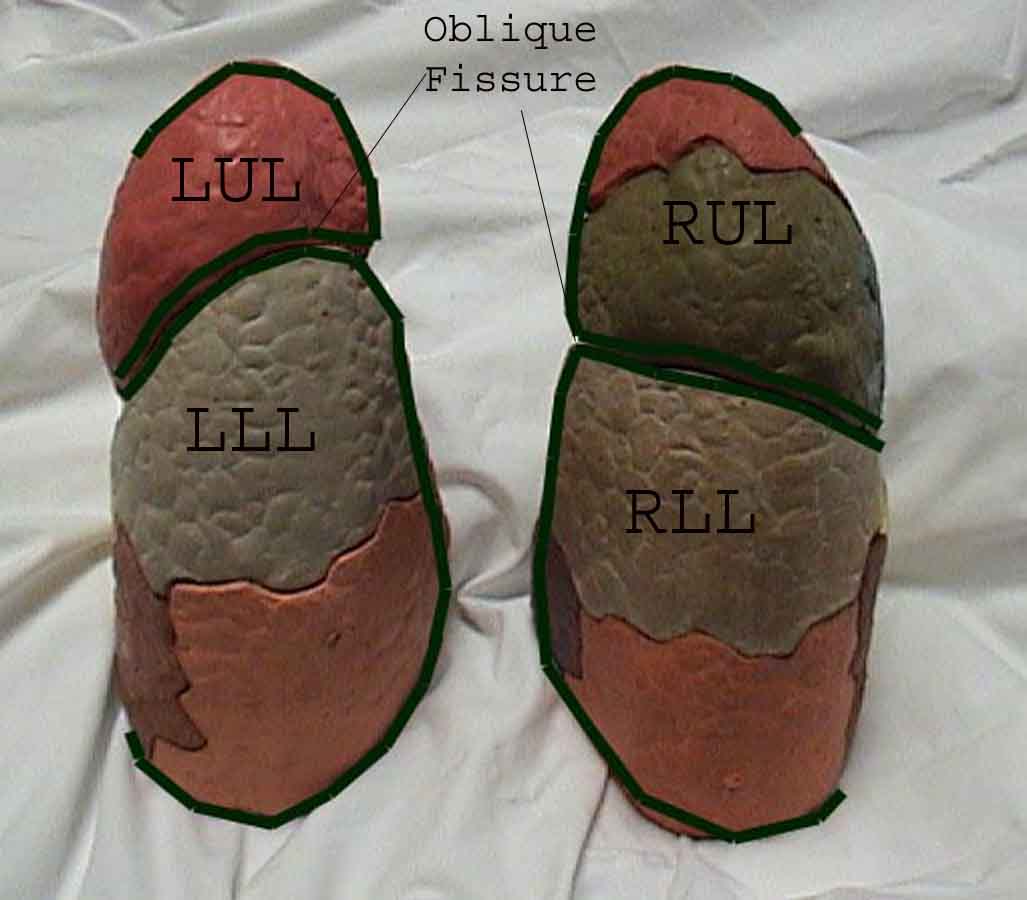

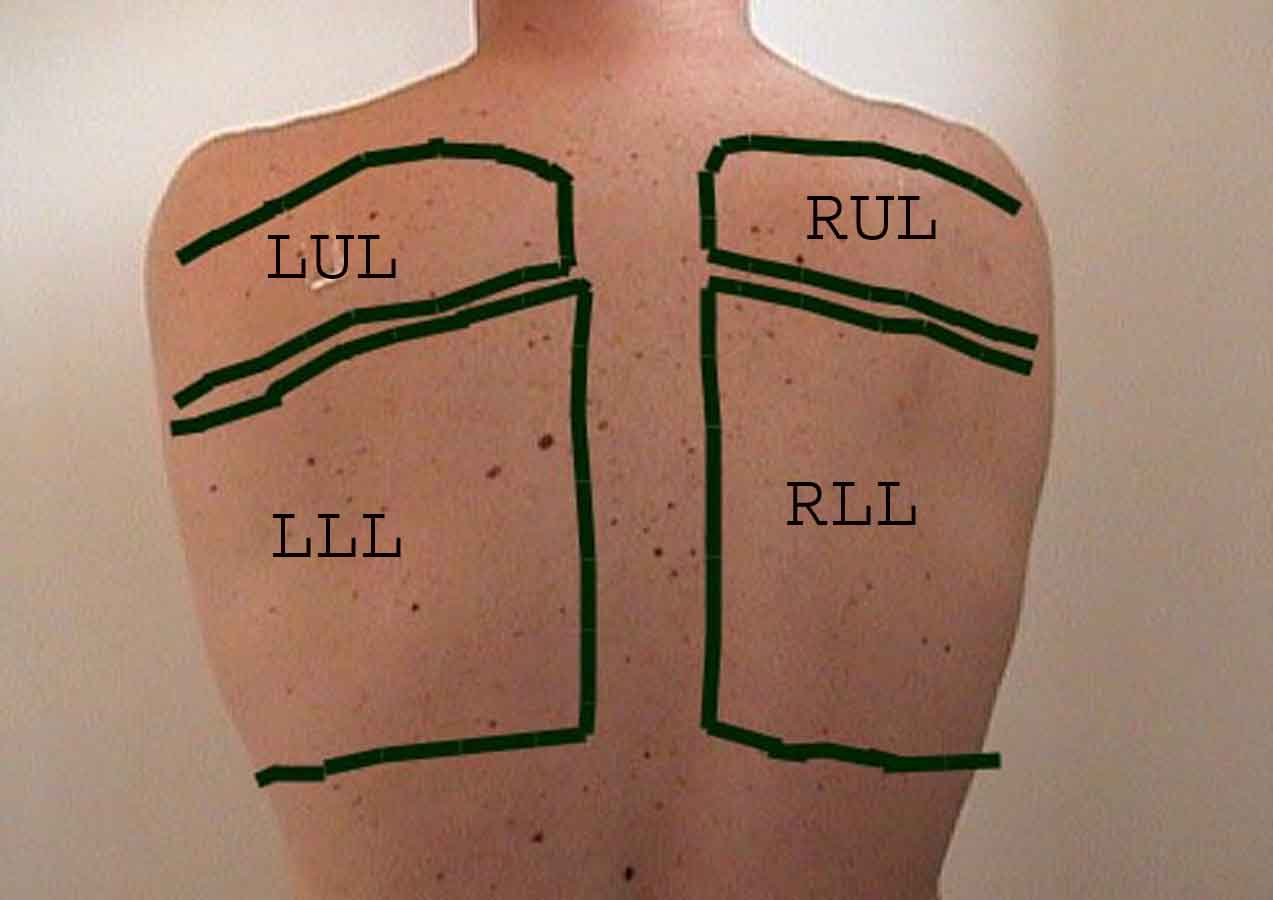
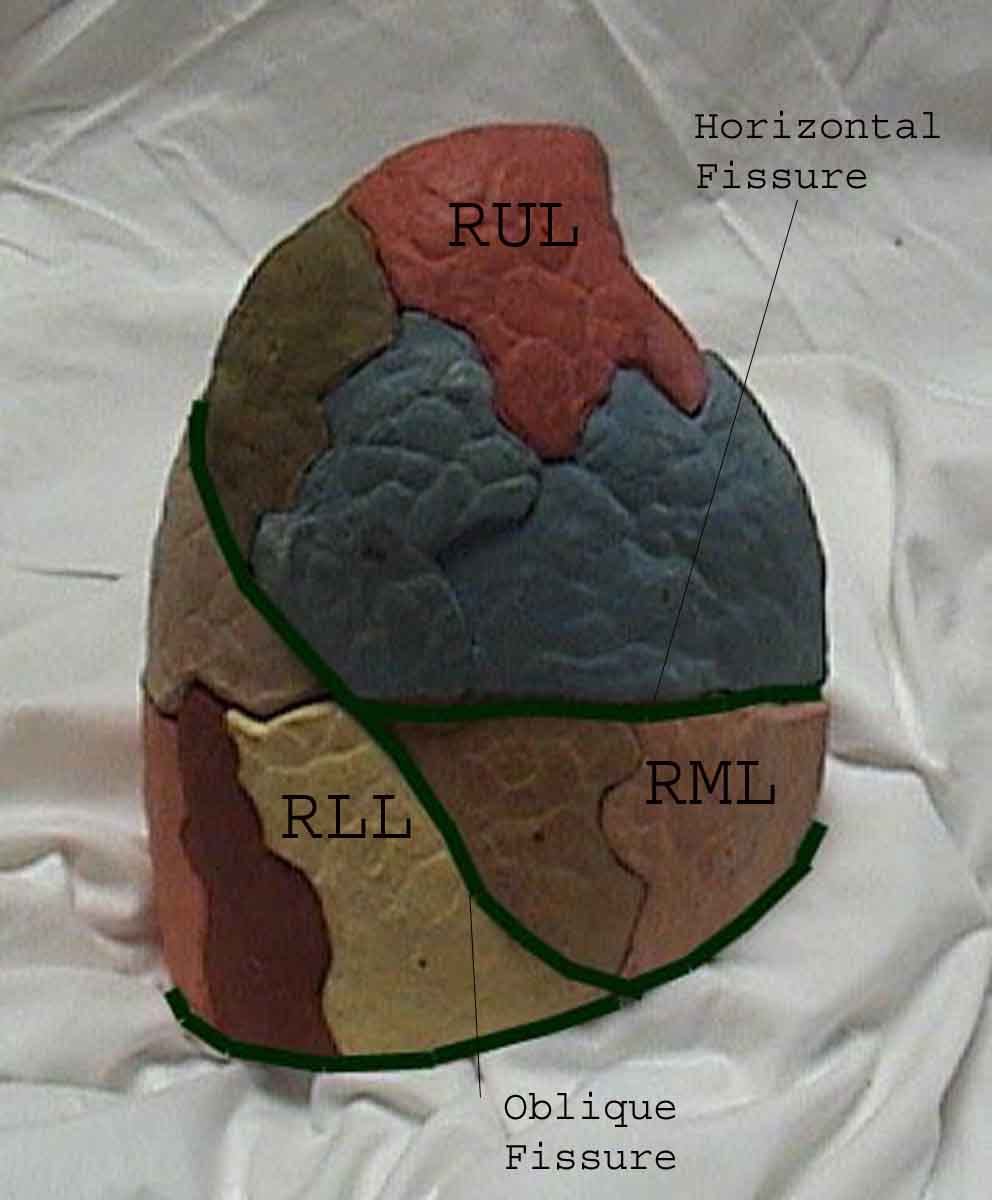
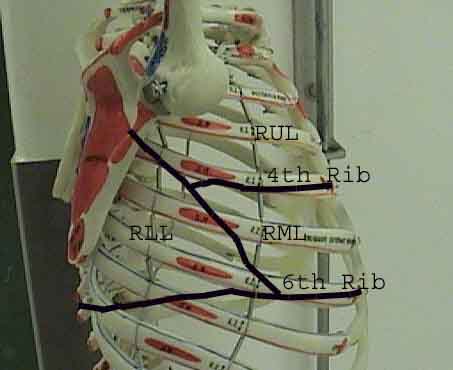
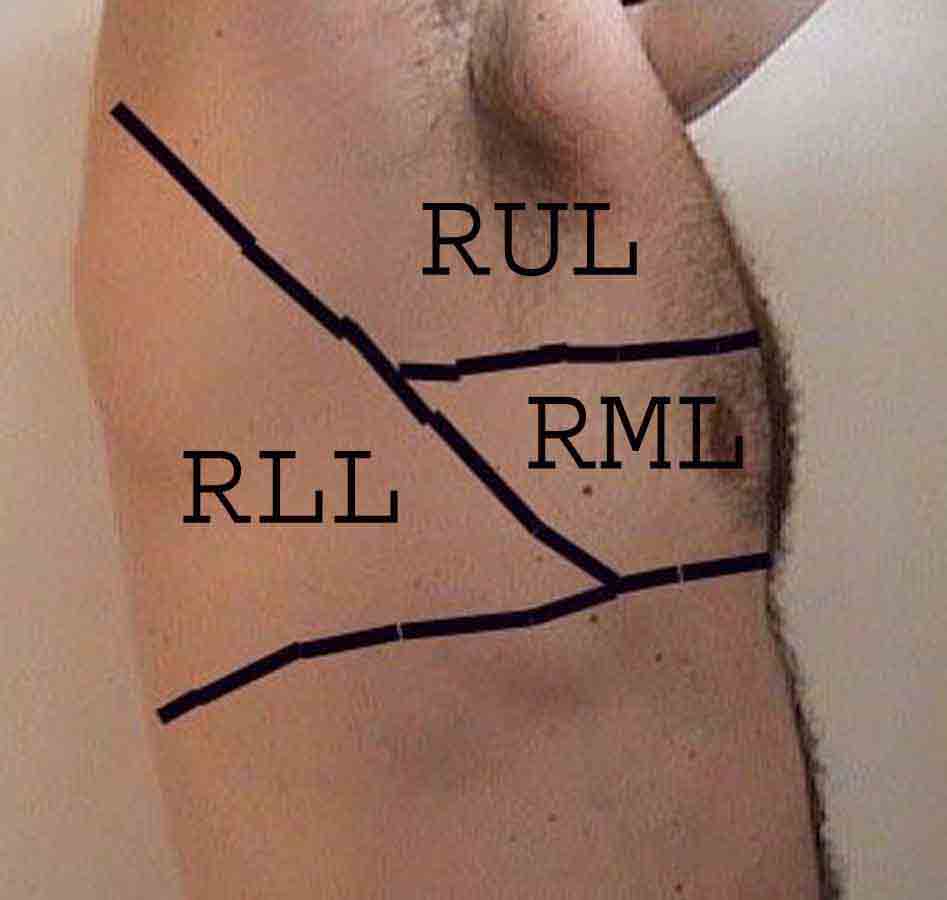

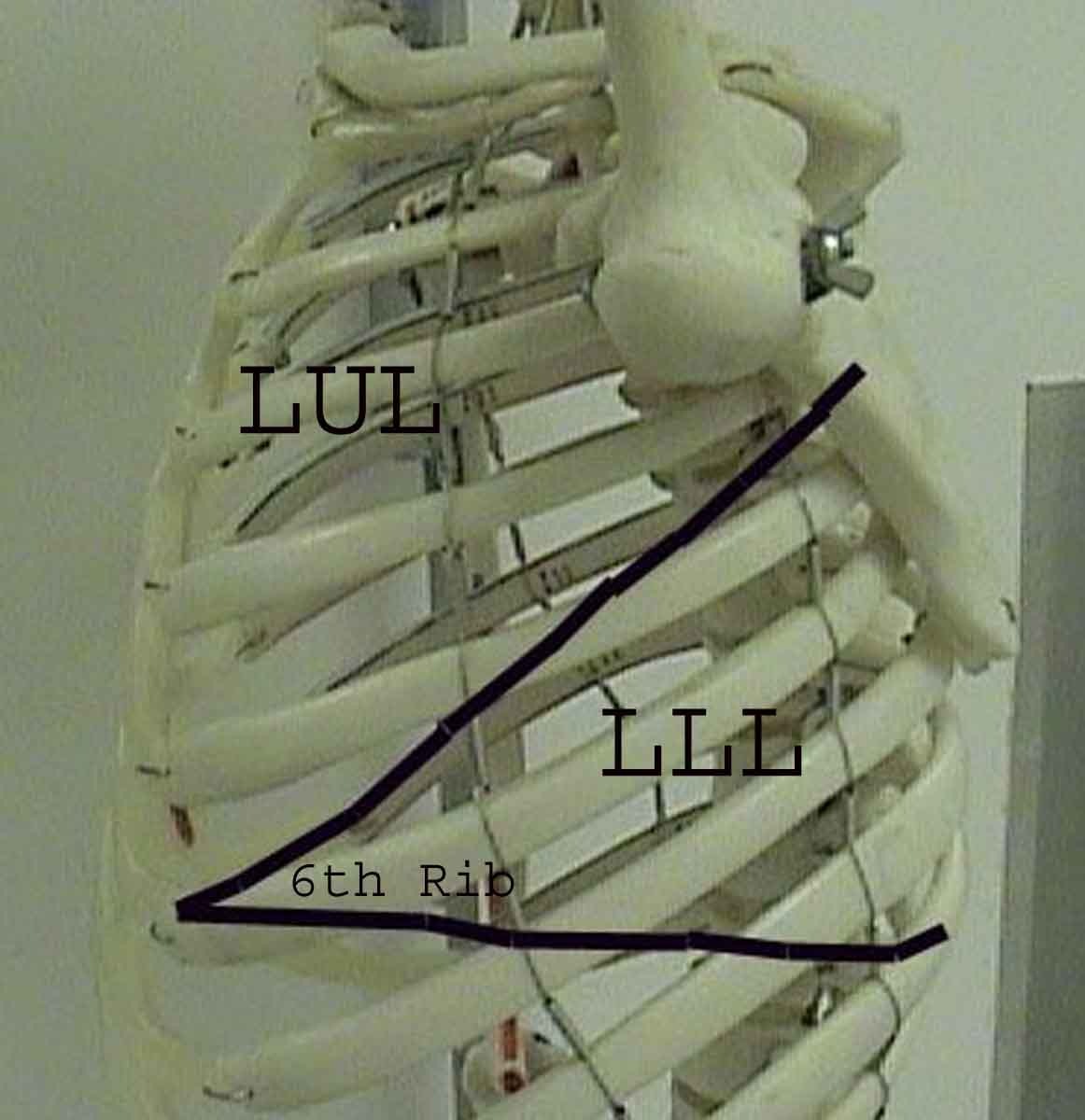
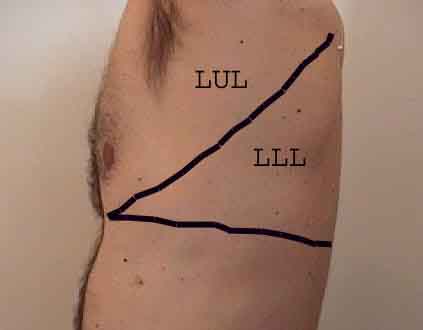
Palpazione:
La palpazione gioca un ruolo relativamente minore nell’esame del torace normale come struttura di l’interesse (il polmone) è coperto dalle costole e quindi non palpabile. Le situazioni specifiche in cui può essere utile includono:
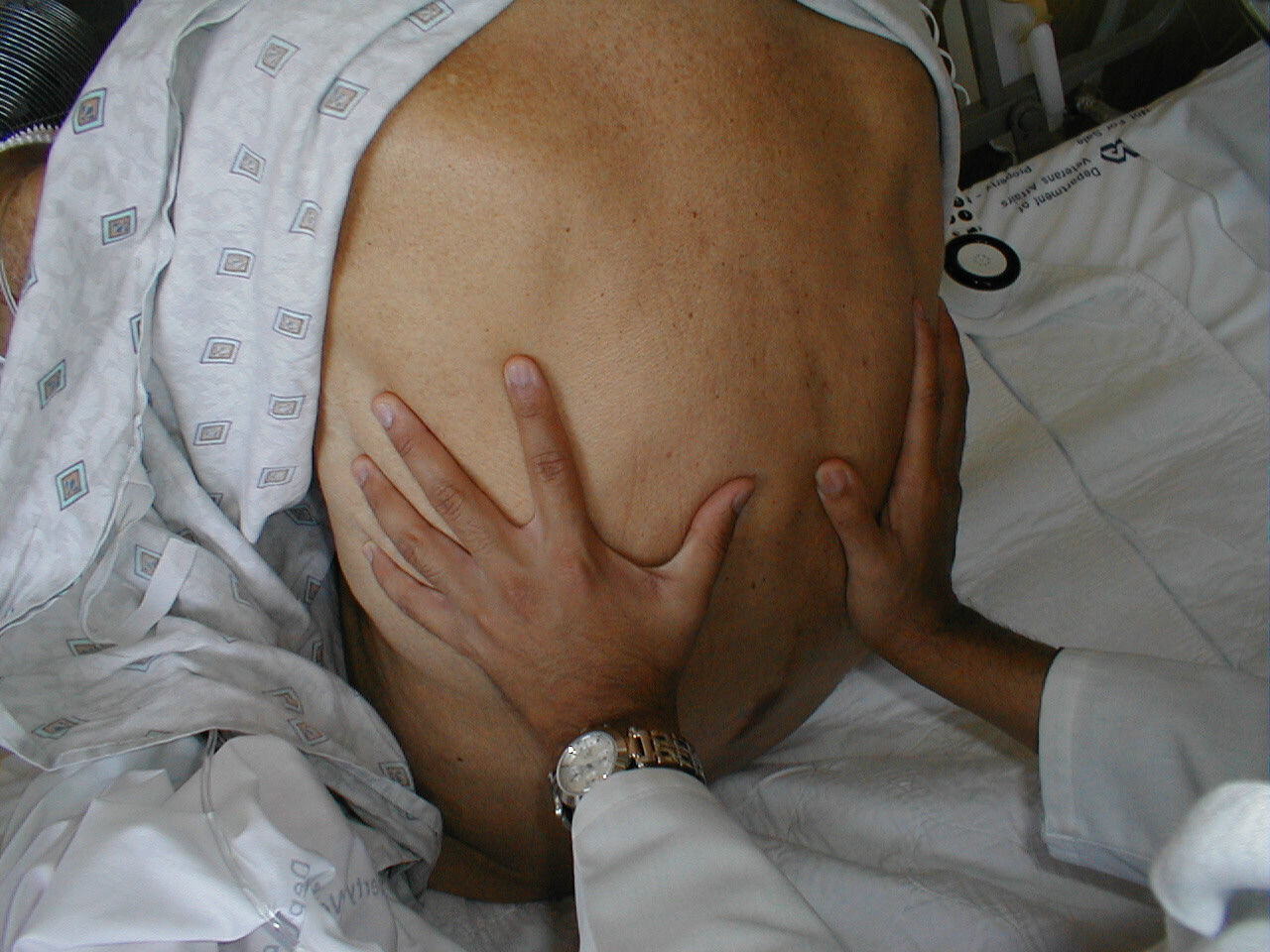
- Accentuare la normale escursione del torace: posizionare le mani sulla schiena del paziente con i pollici puntati verso la colonna vertebrale. Ricordarsi di strofinare prima le mani insieme in modo che non sono troppo freddi prima di toccare il paziente. Le mani dovrebbero sollevarsi simmetricamente verso l’esterno quando il paziente fa un respiro profondo. I processi che portano a un’espansione polmonare asimmetrica, come potrebbero verificarsi quando qualcosa riempie lo spazio pleurico (ad esempio aria o fluido), possono essere rilevato poiché la mano sul lato affetto si sposterà verso l’esterno in misura minore. Ci deve essere molta malattia pleruale prima che questa asimmetria possa essere identificata all’esame.
Rilevamento dell’escursione al torace
- Fremito tattile: il polmone normale trasmette una sensazione vibratoria palpabile alla parete toracica. Questo è indicato come fremito e può essere rilevato posizionando saldamente gli aspetti ulnari di entrambe le mani contro entrambi i lati del torace mentre il paziente dice le parole “Novantanove”. Questa manovra viene ripetuta fino a coprire l’intero torace posteriore. Gli aspetti ossei delle mani vengono utilizzati in quanto sono particolarmente sensibili per rilevare queste vibrazioni.
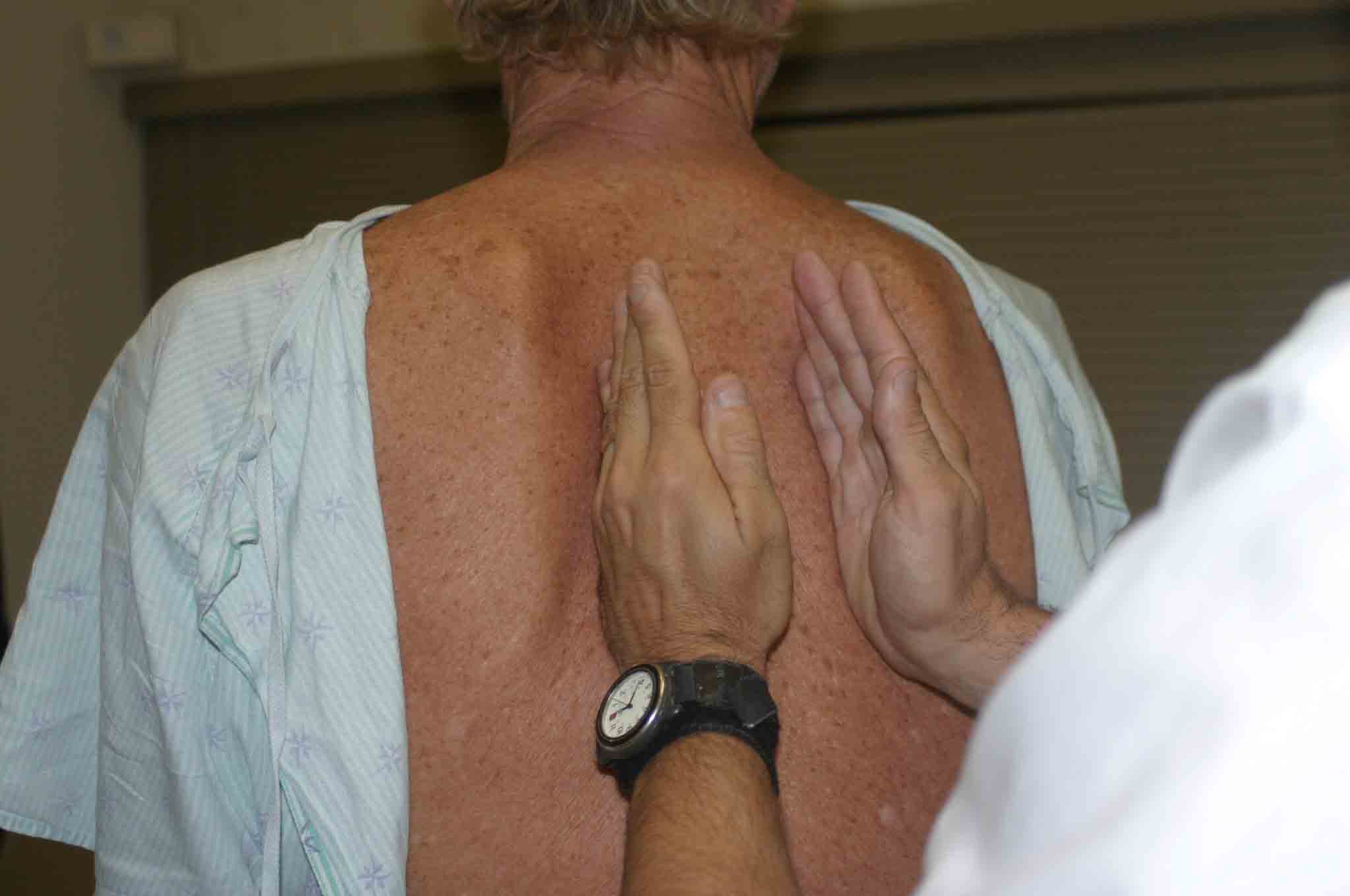 Valutazione di Fremitus
Valutazione di FremitusLe condizioni patologiche altereranno il fremitus. In particolare:
- Consolidamento polmonare: il consolidamento si verifica quando il parenchima polmonare normalmente riempito d’aria si riempie di liquido o tessuto, più comunemente in caso di polmonite. Se è coinvolto un segmento di parenchima abbastanza grande, può alterare la trasmissione di aria e suono. In presenza di consolidamento, il fremitus diventa più pronunciato.
- Liquido pleurico: il fluido, noto come versamento pleurico, può accumularsi nello spazio potenziale esistente tra il polmone e la parete toracica, spostando il polmone verso l’alto. Il fremito sopra un versamento sarà diminuito.
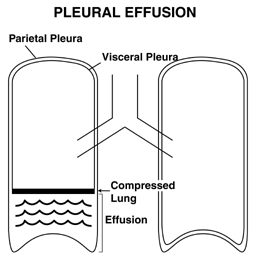
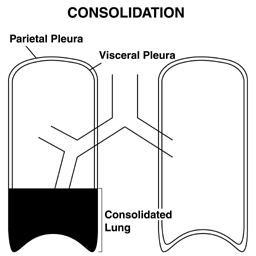
In generale, il fremitus è un reperto piuttosto sottile e non dovrebbe essere pensato come il mezzo principale per identificare il consolidamento o il liquido pleurico. Può, tuttavia, fornire prove a sostegno se altri risultati (vedi sotto) suggeriscono la presenza di uno di questi processi.
 Le effusioni e gli infiltrati possono forse essere più facilmente compresi usando una spugna per rappresentare il polmone. In questo modello, un infiltrato è rappresentato dalla colorazione blu che ha invaso la spugna stessa (spugna a sinistra). Un versamento è rappresentato dal fluido blu su cui galleggia il polmone (spugna a destra).
Le effusioni e gli infiltrati possono forse essere più facilmente compresi usando una spugna per rappresentare il polmone. In questo modello, un infiltrato è rappresentato dalla colorazione blu che ha invaso la spugna stessa (spugna a sinistra). Un versamento è rappresentato dal fluido blu su cui galleggia il polmone (spugna a destra). - Indagare su aree dolorose: se il paziente lamenta dolore in un particolare sito, è ovviamente importante palpare attentamente l’area circostante. Inoltre, situazioni speciali (ad es. Trauma) richiedono un’attenta palpazione per cercare prove di fratture costali, aria sottocutanea (sembra che tu stia spingendo su Rice Krispies o carta a bolle), ecc.
Percussioni:
Questa tecnica fa uso del fatto che colpire una superficie che copre una struttura piena d’aria (es. polmone normale) produrrà una nota risonante mentre la ripetizione della stessa manovra su una cavità riempita di liquido o tessuto genera un suono sordo. Se il tessuto normale e pieno d’aria è stato spostato dal fluido (es. Versamento pleurico) o infiltrato con globuli bianchi e batteri (es. Polmonite), la percussione genererà un tono attenuato. In alternativa, i processi che portano a intrappolamento d’aria cronico (ad esempio enfisema) o acuto (ad esempio pneumotorace) nel polmone o nello spazio pleurico, rispettivamente, produrranno note iper-risonanti (cioè più simili a tamburi) sulle percussioni. Inizialmente, scoprirai che questa abilità è un po ‘scomoda da eseguire. Lascia che la tua mano oscilli liberamente al polso, martellando il dito sul bersaglio nella parte inferiore della corsa verso il basso.Un polso rigido ti costringe a spingere il dito nel bersaglio che non produrrà il suono corretto. Inoltre, ci vuole un po ‘per sviluppare un orecchio per ciò che è risonante e ciò che non lo è. Alcune cose da ricordare:
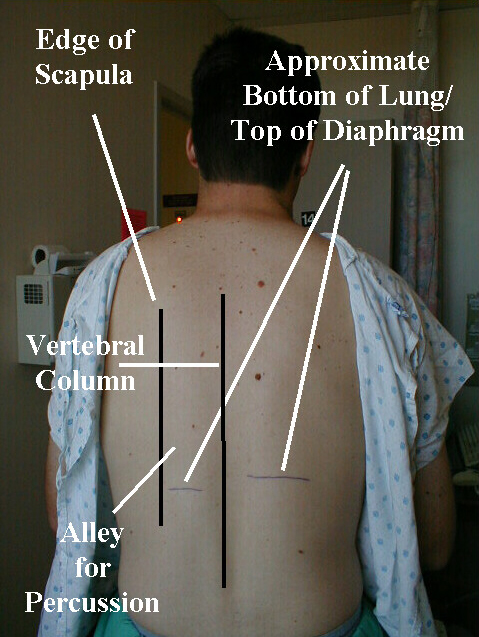
- Se “percuoti con la destra mano, stare un po ‘a sinistra della schiena del paziente.
- Chiedere al paziente di incrociare le mani davanti al petto, afferrando la spalla opposta con ciascuna mano. Questo aiuterà a tirare le scapole lateralmente, lontano dal campo di percussioni.
- Scendi lungo il “vicolo” che esiste tra la scapola e la colonna vertebrale, che dovrebbe aiutarti a evitare le percussioni sull’osso.
- Cerca di concentrarti sul colpire l’articolazione interfalangea distale (cioè l’ultima articolazione) del dito medio sinistro con la punta del medio destro. L’impatto dovrebbe essere netto, quindi potresti voler tagliare le unghie per ridurre al minimo il flusso di sangue!
- Le ultime 2 falangi del dito medio sinistro devono poggiare saldamente sulla schiena del paziente. Cercare di evitare che il resto delle dita tocchi il paziente, o appoggiare solo le punte su di esse se è altrimenti troppo scomodo, al fine di ridurre al minimo qualsiasi smorzamento delle note di percussione.
- Quando si percuote un punto qualsiasi, 2 o 3 colpi diesis dovrebbero essere sufficienti, anche se sentiti libero di fare di più se vuoi. Quindi sposta la mano verso il basso di diversi spazi intermedi e ripeti la manovra. In generale, le percussioni in 5 o più posizioni diverse dovrebbero coprire un emitorace. Dopo aver percosso il petto sinistro, muovi le mani e ripeti la stessa procedura sul lato destro. Se rilevi un’anomalia da un lato, “è una buona idea far scorrere le mani sull’altro per il confronto. In questo modo, un torace funge da controllo per l’altro. In generale, la percussione è limitata ai campi polmonari posteriori. Tuttavia, se l’auscultazione (vedi sotto) rivela un’anomalia nei campi anteriore o laterale, la percussione su queste aree può aiutare a identificarne la causa.
Tecnica di percussione
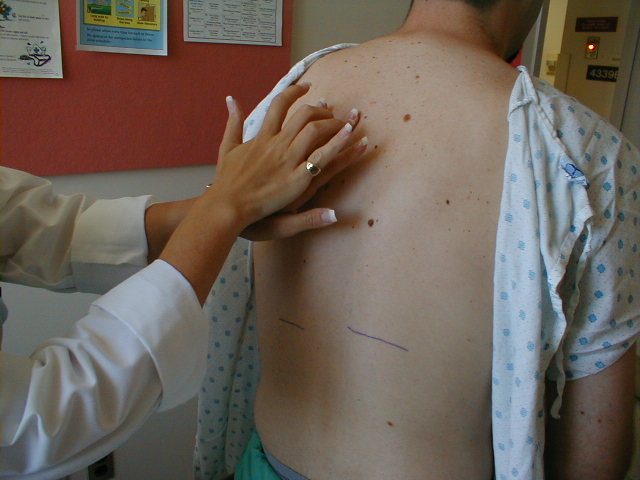
- L’obiettivo è riconoscere che a un certo punto mentre ci si sposta verso la base dei polmoni, la qualità del suono cambia. Normalmente si verifica quando esci dal torace. Non è particolarmente importante identificare la posizione esatta del diaframma, anche se se riesci a notare una differenza di livello tra la massima inspirazione ed espirazione, tanto meglio. Infine, svilupperai un senso di dove il polmone normale dovrebbe finire semplicemente guardando il torace, l’esatto livello vertebrale a cui questo non è realmente rilevante.
- “Percussioni veloci” può aiutare ad accentuare la differenza tra aree spente e risonanti. Durante questa tecnica, l’esaminatore muove la mano sinistra (cioè la mano senza percussione) a una velocità costante lungo la schiena del paziente, picchiettandola continuamente mentre procede verso la parte inferiore del torace. Questo tende a formare il punto di flessione (cioè cambia da risonante a opaco) più pronunciato.
Fai pratica con le percussioni! Prova a trovare la tua bolla addominale, che dovrebbe essere intorno al margine costale sinistro. Nota che a causa della posizione del cuore , picchiettando sul petto sinistro produrrà un suono diverso rispetto a quando viene eseguito sopra la tua destra. Percuoti le pareti (se “riproducono roccia) e prova a individuare i perni. Tocca su tupperware riempito con varie quantità di acqua. Questo non solo ti aiuta a sviluppare un senso dei diversi toni che possono essere prodotti, ma ti consente anche di praticare la tecnica.
Auscultazione:
prima di ascoltare su una qualsiasi area del torace, ricordati quale lobo del polmone si sente meglio in quella regione: i lobi inferiori occupano i 3/4 inferiori dei campi posteriori; lobo medio destro sentito nell’ascella destra; lingula nell’ascella sinistra; lobi superiori nella parte anteriore del torace e nella parte superiore 1/4 dei campi posteriori. Questo può essere molto utile per cercare di individuare la posizione di processi patologici che possono essere limitati da confini anatomici (ad esempio polmonite). Molti processi patologici (ad es. Edema polmonare, broncocostrizione) sono diffusi e producono risultati anormali in più campi.


- Indossa lo stetoscopio in modo che gli auricolari sono diretti lontano da te. Regolare la testa dell’endoscopio in modo che il diaframma sia innestato. Se non sei sicuro, gratta leggermente il diaframma, che dovrebbe produrre un rumore. In caso contrario, ruota la testa e riprova. Strofina delicatamente la testa dello stetoscopio sulla maglietta in modo che non sia troppo fredda prima di posizionarla sulla pelle del paziente.
- Si esamina prima la parte superiore dei campi posteriori (cioè verso la parte superiore della schiena del paziente). Ascoltare su un punto e poi spostare lo stetoscopio nella stessa posizione sul lato opposto e ripeti, anche questo fa uso di un polmone come fonte di confronto per l’altro.L’intero torace posteriore può essere coperto ascoltando in circa 4 punti su ciascun lato. Ovviamente, se senti qualcosa di anormale, dovrai ascoltare in più posti.
Auscultazione polmonare
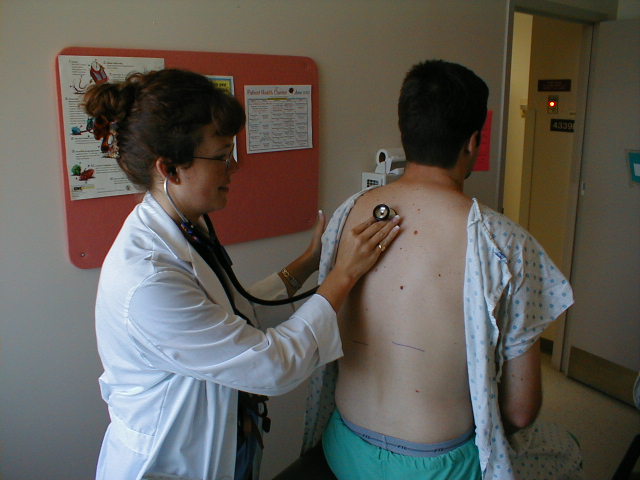
- La lingula e il lobo medio destro possono essere esaminati mentre sei ancora in piedi dietro il paziente.
- Quindi, spostati in avanti e ascolta i campi anteriori in allo stesso modo. Questo viene generalmente fatto mentre il paziente è ancora seduto in posizione verticale. Chiedere alle pazienti di sesso femminile di sdraiarsi consentirà al loro seno di cadere lateralmente, il che potrebbe rendere più facile questa parte dell’esame.
Pensieri sulla “Gestione dell’abito” & Toccare in modo appropriato / rispettoso i tuoi pazienti:
Ci sono diverse fonti di tensione relative all’esame fisico in generale, che sono portati alla ribalta durante l’esame del torace. Questi includono:
- L’area da esaminare deve essere ragionevolmente esposta, ma il paziente deve essere tenuto il più coperto possibile
- La necessità di palpare sensibile aree per eseguire un esame accurato – richiede di toccare persone con cui conosci poco – imbarazzante, in particolare se di sesso opposto
- In quanto neofiti della medicina, “sei particolarmente consapevole che questo aspetto dell’esame è “innaturale” & quindi molto sensibile .. che è una buona cosa!
Elementi fondamentali per eseguire un esame delicato ma approfondito:
- Spiega cosa stai “facendo (” perché) prima di farlo → riconosci “elefante nella stanza “!
- Esporre la quantità minima di pelle necessaria – questo richiede un uso” abile “delle & tende (maschi & femmine)
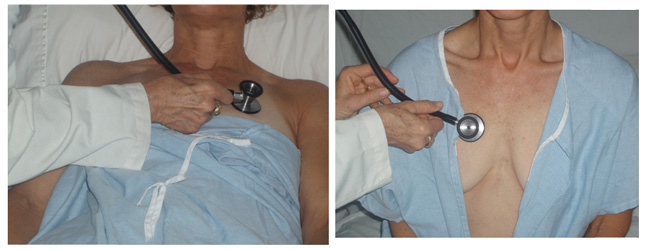
- Esaminando il cuore & polmoni di pazienti di sesso femminile:
- Chiedi a pt di rimuovere il reggiseno prima (non puoi “sentire il cuore bene attraverso il tessuto)
- Esporre il torace solo nella misura necessaria. Per l’esame polmonare, è possibile ascoltare i campi anteriori esponendo solo la parte superiore del seno (vedere la figura sotto).
- Richiedere l’assistenza del paziente, chiedendo loro di sollevare il seno in una posizione che migliori la tua capacità di ascoltare il cuore
- Non avere fretta, agisci in modo moda insensibile, o causa dolore
- PER FAVORE … non esaminare parti del corpo attraverso l’abito perché:
- Riflette una tecnica scadente
- Ti mancheranno le cose
- Perderai punti agli esami ottenuti (OSCE, CPX, USMLE)!

Alcune cose aggiuntive degne di nota.
- Chiedi al paziente a fare respiri lenti e profondi attraverso la bocca mentre si esegue l’esame. Ciò costringe il paziente a spostare volumi d’aria maggiori a ogni respiro, aumentando la durata, l’intensità e quindi la rilevabilità di eventuali suoni respiratori anomali che potrebbero essere presenti.
- A volte è utile che il paziente tossisca alcune volte prima di iniziare l’auscultazione. Ciò elimina le secrezioni delle vie aeree e apre piccole aree atelettatiche (cioè collassate) alle basi polmonari.
- Se il paziente non riesce a stare seduto (ad es. in caso di malattia neurologica, post-operatorio stati, ecc.), l’auscultazione può essere eseguita mentre il paziente è sdraiato su un fianco. Chiedi aiuto se il paziente non è in grado di muoversi da solo. Nei casi in cui anche questo non può essere realizzato, un esame minimo può essere eseguito ascoltando lateralmente / posteriormente mentre il paziente rimane supino.
- Richiedere al paziente di espirare con forza aiuterà occasionalmente ad accentuare suoni respiratori anormali (in particolare, respiro sibilante) che potrebbero non essere uditi quando respirano a velocità di flusso normali.
Cosa puoi aspettarti di sentire? Alcuni suoni di base da ascoltare:
- Un individuo sano che respira attraverso la bocca a volumi correnti normali produce un leggero suono inspiratorio mentre l’aria scorre nei polmoni, con poco rumore prodotto all’espirazione. Questi sono indicati come suoni del respiro vessicolare.
- I sibili sono rumori di tipo fischio prodotti durante l’espirazione (e talvolta l’ispirazione) quando l’aria viene forzata attraverso le vie aeree ristrette da broncocostrizione, secrezioni e / o edema mucoso associato. Poiché ciò si verifica più comunemente in associazione a processi diffusi che interessano tutti i lobi del polmone (ad es. Asma ed enfisema), è spesso udibile in tutti i campi. In caso di broncocostrizione significativa, la fase espiratoria della respirazione (relativa all’inspirazione) si prolunga notevolmente. I medici si riferiscono a questo come una diminuzione del rapporto I / E. Maggiore è l’ostruzione, più lunga è l’espirazione relativa all’ispirazione.Occasionalmente, può verificarsi un respiro sibilante focale quando si restringono le vie aeree se limitato a una singola area anatomica, come potrebbe accadere con un tumore ostruente o broncocostrizione indotta da polmonite. Il respiro sibilante udito solo durante l’inspirazione viene definito stridore ed è associato a un’ostruzione meccanica a livello della trachea / delle vie aeree superiori. Questo può essere meglio apprezzato posizionando lo stetoscopio direttamente sopra la trachea.
- I rantoli (noti anche come crepitii) sono suoni graffianti che si verificano in associazione a processi che causano l’accumulo di liquido all’interno degli spazi alveolari e interstiziali. Il suono è simile a quello prodotto dallo sfregamento di ciocche di capelli vicine all’orecchio. L’edema polmonare è probabilmente la causa più comune, almeno nella popolazione adulta più anziana, e si traduce in risultati simmetrici. Questo tende a verificarsi prima nelle porzioni più dipendenti dei lobi inferiori e si estende dalle basi verso gli apici con il progredire della malattia. La polmonite, d’altra parte, può provocare aree discrete di riempimento alveolare e quindi produrre crepitii limitati a una regione specifica del polmone. Crepitii molto distinti, diffusi e dal suono secco, simili al rumore prodotto quando si separano pezzi di velcro, sono causati dalla fibrosi polmonare, una condizione relativamente rara.
- Consolidamento denso del parenchima polmonare, come può verificarsi con polmonite, provoca la trasmissione di rumori delle vie aeree estese (cioè quelli normalmente uditi all’auscultazione sopra la trachea … noti come suoni del respiro tubulare o bronchiale) alla periferia. In questo contesto, il polmone consolidato agisce come un formidabile mezzo conduttore, trasferendo i suoni centrali direttamente ai bordi. È molto simile al rumore prodotto quando si respira attraverso un boccaglio. Inoltre, se si consiglia al paziente di pronunciare la lettera “eee”, durante l’auscultazione sul lobo interessato viene rilevato come un “aaa” dal suono nasale. Questi “eee i cambiamenti da “a” aaa sono indicati come egofonia. La prima volta che lo rilevi, penserai che il paziente stia effettivamente dicendo “aaa” … chiedigli di ripeterlo più volte per assicurarti che stiano davvero seguendo il tuo direzioni!
- Le secrezioni che si formano / si raccolgono nelle vie aeree più grandi, come potrebbe accadere con la bronchite o altri processi di creazione di muco, possono produrre un rumore di tipo gorgogliante, simile al suono prodotto quando si succhiano gli ultimi pezzi di un frappè con una cannuccia. Questi rumori sono indicati come ronchi.
- L’auscultazione su un versamento pleurico produrrà un suono molto ovattato. Se, invece, ascolti attentamente la regione al di sopra del versamento, potresti sentire suoni suggestivi di consolidamento, originati dal polmone che viene compresso dal fluido che spinge verso l’alto dal basso. I versamenti asimmetrici sono probabilmente più facili da rilevare in quanto produrranno risultati diversi all’esame di entrambi i lati del torace.
- L’auscultazione di pazienti con enfisema grave e stabile produrrà pochissimo suono. Questi pazienti soffrono di una significativa distruzione polmonare e intrappolamento d’aria, con conseguente respirazione a piccoli volumi correnti che non generano quasi alcun rumore. Il respiro sibilante si verifica quando c’è un processo infiammatorio acuto sovrapposto (vedi sopra).
La maggior parte delle tecniche di cui sopra sono complementari. L’ottusità rilevata alla percussione, ad esempio, può rappresentare un consolidamento polmonare o un versamento pleurico. L’auscultazione sulla stessa regione dovrebbe aiutare a distinguere tra queste possibilità, poiché il consolidamento genera suoni del respiro bronchiale mentre un versamento è associato a una relativa assenza di suono. Allo stesso modo, il fremitus sarà aumentato durante il consolidamento e diminuito durante un versamento. Pertanto, potrebbe essere necessario ripetere alcuni aspetti dell’esame, utilizzando un risultato per confermare il significato di un altro. Pochi risultati sono patognomonici. Hanno il loro più grande significato se usati insieme per dipingere l’immagine più istruttiva.
Campioni di suoni polmonari
(per gentile concessione del Dr. Michael Wilkes, MD – UC Davis e UCLA Schools of Medicine )
- Suoni del respiro bronchiale
- Suoni del respiro vescicolare
- Crepitio
- Respiro sibilante
- Stridore
- Voce normale E
- Egofonia
 L’Auscultation Assistant – Un campionamento limitato dei suoni polmonari possono essere trovati in questo sito.
L’Auscultation Assistant – Un campionamento limitato dei suoni polmonari possono essere trovati in questo sito. 
Spesso un paziente lamenta un sintomo indotto dall’attività o dal movimento . La mancanza di respiro durante lo sforzo, uno di questi esempi, può essere un marker di significativa disfunzione cardiaca o polmonare. L’esame iniziale può essere relativamente poco rivelatore.In questi casi, considerare la deambulazione osservata (con l’uso di un pulsossimetro, un dispositivo che misura continuamente la frequenza cardiaca e la saturazione di ossigeno, se disponibile) come un’estensione dinamica degli esami cardiaci e polmonari. Quantificare la tolleranza all’esercizio di un paziente in termini di distanza e / o tempo camminato può fornire informazioni critiche per la valutazione dei sintomi indotti dall’attività. Può anche aiutare a smascherare una malattia che sarebbe inapparente a meno che al paziente non venga chiesto di svolgere un compito riserve alterate. Prestare particolare attenzione alla velocità con cui il paziente cammina, durata dell’attività, distanza percorsa, sviluppo di dispnea, variazioni della frequenza cardiaca e saturazione di ossigeno, capacità di parlare durante l’esercizio e qualsiasi altra cosa che il paziente identifichi come limitante la propria attività . I dati oggettivi derivati da questo test a bassa tecnologia possono aiutarti a determinare la gravità della malattia e dei sintomi, aiutandoti a creare un elenco di possibili diagnosi e assistendoti nell’uso razionale di test aggiuntivi per delineare ulteriormente la natura del problema. Questo può essere particolarmente utile nel fornire informazioni oggettive quando i sintomi sembrano sproporzionati rispetto ai risultati o quando i pazienti riferiscono poche comp le leccate sembrano ancora avere una notevole quantità di malattie. Verrà inoltre generata una misurazione a cui è possibile fare riferimento durante le valutazioni successive per determinare se c’è stato un cambiamento reale nello stato funzionale.