INLEIDING
Chronisch hartfalen (CHF) is het uiteindelijke resultaat dat bij de meeste hartaandoeningen voorkomt. Om verschillende redenen – de vergrijzing van de bevolking, het toegenomen overlevingspercentage van patiënten met ziekten zoals coronaire hartziekte of hypertensie – is de prevalentie van CHF toegenomen. De farmacologische behandeling van hartfalen is gevorderd en de meeste klinische onderzoeken laten een verbeterde prognose zien, maar de effecten van farmacologische therapie op de algemene populatie van patiënten met CHF zijn bescheiden en hoge percentages van mortaliteit en morbiditeit blijven bestaan.1,2 Een mogelijke verklaring is dat de meeste klinische In onderzoeken zijn patiënten opgenomen met een verminderde linkerventrikelejectiefractie (LVEF) (systolische disfunctie), terwijl 30% -50% van de patiënten met CHF in populatiestudies3 en ziekenhuisregisters4,5 de LVEF hebben behouden. Bij deze patiënten is het effect van een reeks geneesmiddelen die bij CHF-therapie worden gebruikt, pas onlangs geëvalueerd. Chronisch hartfalen met behouden systolische functie komt vaker voor bij oudere patiënten en vrouwen, 3,6,7 wat de slechte prognose gedeeltelijk kan verklaren. In de afgelopen jaren hebben zowel epidemiologische als klinische aspecten van het probleem en de behandeling ervan veel aandacht gekregen en het doel van dit artikel is om belangrijke resultaten in de literatuur te bespreken.
CONCEPT
Aanvankelijk was de term die werd gebruikt om patiënten met hartfalen en normale of bijna normale contractiliteit te classificeren ‘diastolisch hartfalen’. Dit wordt nu echter controversieel geacht en de meeste auteurs geven de voorkeur aan “hartfalen met behoud van systolische functie”. In de dagelijkse klinische praktijk vertegenwoordigen beide termen een concept dat waarschijnlijk dezelfde patiënten identificeert, hoewel hun pathofysiologische realiteit kan verschillen. Diagnose van diastolisch hartfalen vereist de aanwezigheid van een klinisch syndroom van CHF, samen met objectieve demonstratie van geïsoleerde of dominante diastolische disfunctie.8 Daarentegen wordt hartfalen met behouden systolische functie gediagnosticeerd bij patiënten met een klinisch syndroom van CHF en normaal of bijna normaal LVEF, zonder de noodzaak om diastolische afwijkingen aan te tonen. Gezien de talloze beperkingen van niet-invasieve studie (Doppler-echocardiogram, isotopische ventriculografie) van de diastolische functie en het brede scala aan variabelen in de parameters die momenteel worden gebruikt om deze te kwantificeren (kwantificering van leeftijd-, preload- en afterload-gerelateerde cardiale situatie, hartslag, enz.), lijkt het redelijker om de term “CHF met behouden systolische functie” te gebruiken, zonder aan te dringen op een objectieve demonstratie van diastolische abnormaliteit. Sommige onderzoeken tonen zelfs aan dat van patiënten met CHF gediagnosticeerd volgens Framingham-criteria en LVEF > 50% die een hemodynamische studie en een Doppler-echocardiogram ondergaan, 92% ten minste één diastolische afwijking vertoont in de hemodynamische studie; 94% vertoont ten minste één diastolische afwijking in de Doppler, en 100% vertoont ten minste één diastolische afwijking geïdentificeerd door een of andere van deze methoden.9 Bijgevolg dient de studie van de diastolische functie om de diagnose van diastolisch CHF te bevestigen in plaats van deze vast te stellen. .
DIAGNOSTISCHE CRITERIA
We zullen nu de evolutie van diastolische CHF-diagnose samenvatten. De European Society of Cardiology Study Group on Diastolic Heart Failure stelde voor dat 3 verplichte criteria tegelijkertijd aanwezig zouden moeten zijn10: 1) aanwezigheid van tekenen of symptomen van CHF; 2) aanwezigheid van een normale of slechts licht abnormale systolische functie van de linker ventrikel, en 3) bewijs van abnormale relaxatie, vulling van de linker ventrikel, diastolische distensibiliteit of diastolische stijfheid. Deze criteria hebben veel kritiek gekregen. Ten eerste mist de klinische diagnose van CHF (via tekenen en symptomen) gevoeligheid en specificiteit, waardoor blijkbaar het voldoen aan de Framingham-criteria (tabel 1), of aan die van een andere even gevalideerde classificatie, essentieel is. Ten tweede is de limiet op “normale” LVEF sterk gevarieerd (40% -50%); de Europese Studiegroep koos voor 45%, maar het is aannemelijk dat een ejectiefractie in het bereik van 40% -50% als normaal kan worden beschouwd. Bovendien kan de ejectiefractie variëren afhankelijk van wanneer deze wordt bepaald. Bij hartfalen secundair aan acute voorbijgaande myocardischemie of hypertensieve crisis kan de LVEF die tijdens de eerste uren wordt bepaald, worden verminderd, maar na 24 uur is dit normaal. Studies tonen aan dat bij patiënten met hartfalen en ongecontroleerde hypertensie de verschillen tussen LVEF bepaald op de afdeling spoedeisende hulp en LVEF gemeten na 72 uur niet significant waren bij die patiënten die al klinisch stabiel waren.11 Het is dus meestal niet essentieel om LVEF te bepalen tijdens de eerste behandeling. decompensatie als waarden verkregen in de volgende dagen betrouwbaar zijn; de enige uitzondering op deze regel kan zijn bij patiënten met acute ischemie.De derde kritiek op de Europese criteria heeft betrekking op de lage betrouwbaarheid, sensitiviteit en specificiteit van de bepaling van afwijkingen in de diastolische functie, zoals eerder vermeld.

Vasan en Levy12 gebruiken twee soorten criteria om de diastolische diagnose van CHF in drie categorieën in te delen: definitief, waarschijnlijk en mogelijk (Tafel 2). De klinische toepassing van deze criteria is beperkt vanwege hun complexiteit en het feit dat beide typen empirisch zijn en aantoonbare afwijkingen in de diastolische functie vereisen. Zoals eerder vermeld, hebben de meeste auteurs nu de neiging om de noodzaak om de diastolische functie te bestuderen te ondervangen en als diastolische CHF gevallen van klinische criteria van hartfalen en LVEF te definiëren > 50% of > 45% 9. Zelfs in de CHF met behouden systolische functiecomponent van de CHARM-onderzoeken (Candesartan in Heart Fail: Assessment of Reduction in Mortality and morbiditeit) -studies, werd het criterium van de ejectiefractie verlaagd tot 40% .13

DIAGNOSTISCHE METHODEN
Diagnostisch gebruik van geïsoleerde symptomen en klinische symptomen van hartfalen zijn beperkt en verbeteren wanneer ze worden gegroepeerd zoals in de Framingham-criteria. De betrouwbaarheid van deze tekenen en symptomen om systolisch CHF te onderscheiden van diastolisch CHF is echter zwak (Tabel 3). McDermott et al14 vonden geen significante verschillen in prevalentie van symptomen, tekenen of radiologische gegevens tussen patiënten met LVEF 50%. Ondanks de verwachtingen werd zelfs geen onderscheid gemaakt tussen gevallen van cardiomegalie. Evenzo maken elektrocardiogrammen geen onderscheid tussen CHF met behouden of verminderde systolische functie, hoewel een normaal elektrocardiogram de diagnose van hartfalen onwaarschijnlijk maakt. Daarom, wanneer klinische criteria een vermoeden van hartfalen aangeven, is het essentieel om Doppler-echocardiografie uit te voeren of een alternatieve studie van de ventriculaire functie (isotopische ventriculografie) om de ejectiefractie nauwkeurig te bepalen. Bovendien geeft echocardiografie informatie over het al dan niet bestaan van linkerventrikelhypertrofie en kan het indicaties geven over de diastolische functie (hoewel dit, zoals eerder gezegd, niet essentieel is voor de diagnose van CHF met behouden systolische functie). De hemodynamische studie, de “gouden standaard” voor de diagnose van diastolisch CHF, is gereserveerd voor specifieke gevallen of wanneer er andere indicaties bestaan. In de toekomst kunnen nieuwe technieken zoals cardiale magnetische resonantie een belangrijke rol spelen bij de evaluatie van anatomie en hartfunctie (hoewel het gebruik ervan momenteel beperkt is vanwege een gebrek aan beschikbaarheid).

In de afgelopen jaren is de bepaling van hersennatriuretische peptiden (BNP en NT-proBNP ) is zeer belangrijk geworden bij de diagnose van CHF15. Bij patiënten met diastolische disfunctie zijn de BNP-concentraties hoog, hoewel sommige onderzoeken aantonen dat de peptideniveaus hoger zijn bij patiënten met systolische disfunctie en patiënten met gemengde systolische en diastolische disfunctie. Niveaus van BNP correleren met abnormaliteit in indices van diastolische functie. Andere studies geven aan dat diagnostische BNP-spiegels vergelijkbaar zijn bij diastolisch CHF en systolisch CHF16. Onlangs ontdekten Bay et al17 dat een geïsoleerde bepaling van NT-proBNP bij patiënten met CHF bij opname onderscheid kan maken tussen patiënten met LVEF > 40% en
. , lijkt het erop dat de bepaling van natriuretische peptideniveaus in de hersenen een belangrijke toekomstige rol kan spelen in de studie van CHF met behouden systolische functie. Dit wordt al geëvalueerd in klinische onderzoeken (I-Preserve).
PROGNOSE
Hoewel traditioneel werd gedacht dat CHF-prognose nauw verband hield met de ejectiefractie en dat mortaliteit bij patiënten met CHF en verminderde systolische functie was veel groter, een aantal recente studies hebben dit in twijfel getrokken. In de klassieke studie van Senni was de 3 6-jaars overleving niet significant verschillend tussen patiënten met CHF en LVEF 50% en tussen 60% en 70% van alle patiënten stierf in deze periode. In beide gevallen was de overleving veel lager dan verwacht in de algemene populatie van dezelfde leeftijd en hetzelfde geslacht (P18 en door onze eigen groep5. Varela-Román et al ontdekten dat de mortaliteit na 5 jaar 54% was bij patiënten met systolische disfunctie en 44% in patiënten met behouden LVEF (een niet-significant verschil). In onze studie was de mortaliteit na 3 jaar 49% bij patiënten met CHF en LVEF 45% (P = .19, niet-significant). Zowel Permanyer-Miralda et al19 als onze eigen studie5 vonden dat LVEF geen onafhankelijke voorspeller van mortaliteit is en dat factoren zoals leeftijd of comorbiditeit relevanter zijn voor de prognose.
Al deze gegevens lijken aan te tonen dat de prognose van CHF met behouden systolische functie iets minder onheilspellend is dan die van CHF met verminderde systolische functie. De jaarlijkse mortaliteit van patiënten met diastolisch CHF is 5% -8% versus 10% -15% onder patiënten met systolische CHF.8 De mortaliteit in de algemene bevolking zonder CHF en van een vergelijkbare leeftijd is 1% per jaar. Aanwezigheid van coronaire aandoeningen, leeftijd en de LVEF-afkapwaarde zijn belangrijke factoren in de prognose. Wanneer patiënten met ischemische hartziekte worden uitgesloten, daalt de jaarlijkse mortaliteit voor diastolisch CHF tot 2% -3% .20 Bij patiënten > 70 jaar met CHF is de mortaliteit zeer vergelijkbaar, onafhankelijk van LVEF .21
Andere studies hebben echter aangetoond dat het sterftecijfer en het aantal heropnames significant hoger zijn bij patiënten met een behouden of verminderde LVEF.22 In Spanje hebben Martínez-Sellés et al23 onlangs een verband gevonden tussen geslacht en LVEF met betrekking tot prognose. . Bij vrouwen met CHF varieert de overleving niet met betrekking tot LVEF, maar het is significant lager bij mannen met LVEF 30%, maar beter bij vrouwen met een LVEF van 40% hadden een verrassend laag sterftecijfer, lager dan bij patiënten met LVEF 13 Deze verschillen en de variabiliteit die in de onderzoeken wordt waargenomen, kan verband houden met de verschillende klinische profielen van patiënten, methoden en afkapwaarden die worden gebruikt om de ventrikelfunctie te bepalen en de verschillende toegepaste onderzoeksopzet.5 Bovendien worden patiënten met systolisch CHF meestal behandeld met een hoger percentage van geneesmiddelen met gunstige prognostische effecten, zoals ACE-remmers, spironolacton en bètablokkers.5,13,18
BEHANDELING
Tot op heden heeft slechts één grootschalige gecontroleerde gerandomiseerde klinische studie uitgevoerd om de toediening van medicatie versus placebo te vergelijken bij patiënten met CHF en behouden systolische functie (de ‘behouden’ component van de CHARM-studie) .13 Deze studie vergeleek de werkzaamheid van een dagelijkse dosis van 32 mg candesartan versus een placebo in 3023 patiënten met CHF en LVEF > 40%. Na een gemiddelde follow-up van 36,6 maanden was de primaire gecombineerde uitkomstincidentie (overlijden door cardiovasculaire oorzaak of opname voor CHF) vergelijkbaar in beide groepen, met een tendens in het voordeel van candesartan ten koste van een significante vermindering van opnames voor CHF (16% ; P = .047). Gegevens voor cardiovasculaire mortaliteit waren zeer vergelijkbaar. De jaarlijkse mortaliteit en het aantal cardiovasculaire voorvallen daalden, zoals eerder vermeld, en de jaarlijkse incidentie van cardiovasculaire sterfte of opname voor CHF was slechts 8,1% in de candesartangroep en 9,1% in de placebogroep, wat twijfel doet rijzen over de toepasbaarheid van deze resultaten op patiëntenpopulaties. met een groter risico op voorvallen.5,18
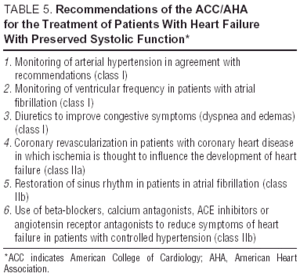
Andere onderzoeken naar angiotensinereceptorantagonisten (de I-Preserve-studie van irbesartan), ACE-remmers (de PEP-CHF-studie van perindopril) of bètablokkers zijn momenteel onderweg. Het aantal ingeschreven patiënten en de lange follow-up maken van I-Preserve de belangrijkste hiervan. Deze studie vergelijkt de werkzaamheid van een dosis van 300 mg irbesartan / dag versus een placebo bij 3600 patiënten met CHF en LVEF > 45% 24. Totdat er gegevens uit gerandomiseerde klinische onderzoeken beschikbaar komen, is de behandeling van diastolisch CHF of CHF met behouden systolische functie eenvoudig symptomatisch en etiologisch, hoewel de voordelen van candesartan bij het verminderen van heropnames, zoals aangetoond door het CHARM-onderzoek13, niet kunnen worden genegeerd. Richtlijnen en algemene doelstellingen van diastolische CHF-behandeling worden weergegeven in Tabel 4. Europese en Noord-Amerikaanse richtlijnen voor CHF-behandeling richten zich op de principes uiteengezet in Tabel 5.25,26 Monitoring van bloeddruk en ventrikelfrequentie is belangrijk, evenals regressie van linkerventrikelhypertrofie en monitoring van myocardiale ischemie. Bijgevolg kunnen de geneesmiddelen die worden aanbevolen dezelfde zijn als die welke worden toegediend voor systolische disfunctie, ook al verschillen de pathofysiologische doelstellingen van hun gebruik. Studies hebben aangetoond dat bètablokkers, calciumantagonisten en angiotensine-antagonisten een positief effect hebben op de symptomen en het functionele vermogen van patiënten met diastolisch CHF.27,28 Het effect van digitalis op patiënten met sinusritme is twijfelachtig; in gevallen van ischemie kan het negatief zijn en calciumstapeling veroorzaken tijdens diastole, hoewel in de DIG-studie patiënten met LVEF > die digitalis kregen toegediend, minder opnames en minder symptomen hadden dan degenen die waren niet27,28. Diuretica zijn belangrijk om congestie te verminderen en de symptomen te verbeteren, maar moeten met voorzichtigheid en in een lage dosering worden gebruikt om hypotensie en andere symptomen van een laag hartminuutvolume te voorkomen. Indicaties voor antistolling en toediening van plaatjesaggregatieremmers zijn dezelfde als voor patiënten met systolische CHF.26
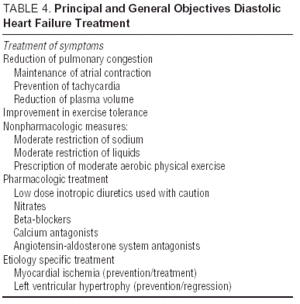
In de afwezigheid van nieuwe resultaten van huidige klinische onderzoeken en het volgen van richtlijnen (tabellen 4 en 5), lijkt de combinatie van diuretica, ‘bradicardiserende’ antihypertensiva (bètablokkers of calciumantagonisten) en angiotensine-antagonisten de beste farmacologische strategie bij deze patiënten26-28 samen met de identificatie en correcte behandeling van de onderliggende processen (waarvan de meest voorkomende myocardischemie en hypertensie zijn).
Sectie gesponsord door Laboratorio Dr Esteve