INTRODUCTION
L’insuffisance cardiaque chronique (ICC) est le résultat final commun à la plupart des maladies cardiaques. Pour diverses raisons – le vieillissement de la population, l’augmentation du taux de survie chez les patients atteints de maladies telles que les maladies coronariennes ou l’hypertension – la prévalence de l’ICC a augmenté. Le traitement pharmacologique de l’insuffisance cardiaque a avancé et la plupart des essais cliniques montrent un meilleur pronostic, mais les effets du traitement pharmacologique sur la population générale des patients atteints d’ICC ont été modestes et des taux élevés de mortalité et de morbidité persistent.1,2 Une explication possible est que la plupart des les essais ont inclus des patients présentant une fraction d’éjection ventriculaire gauche réduite (FEVG) (dysfonctionnement systolique) tandis que 30% à 50% des patients atteints d’ICC dans les études de population3 et les registres hospitaliers4,5 ont conservé la FEVG. Chez ces patients, l’effet d’une gamme de médicaments utilisés dans le traitement de l’ICC n’a été évalué que récemment. L’insuffisance cardiaque chronique avec fonction systolique préservée est plus fréquente chez les patients âgés et les femmes 3,6,7, ce qui peut expliquer en partie le mauvais pronostic. Ces dernières années, les aspects épidémiologiques et cliniques du problème et de son traitement ont reçu beaucoup d’attention et l’objectif de cet article est de passer en revue les principaux résultats de la littérature.
CONCEPT
Initialement , le terme utilisé pour classer les patients souffrant d’insuffisance cardiaque et de contractilité normale ou presque normale était «insuffisance cardiaque diastolique». Cependant, cela est maintenant considéré comme controversé et la plupart des auteurs préfèrent «une insuffisance cardiaque avec une fonction systolique préservée». Dans la pratique clinique courante, les deux termes représentent un concept qui identifie probablement les mêmes patients bien que leur réalité physiopathologique puisse différer. Le diagnostic de l’insuffisance cardiaque diastolique nécessite la présence d’un syndrome clinique d’ICC ainsi que la démonstration objective d’un dysfonctionnement diastolique isolé ou dominant.8 En revanche, l’insuffisance cardiaque avec fonction systolique préservée est diagnostiquée chez les patients présentant un syndrome clinique d’ICC et normal ou presque normal. LVEF, sans qu’il soit nécessaire de démontrer une anomalie diastolique. Compte tenu des innombrables limites de l’étude non invasive (échocardiogramme Doppler, ventriculographie isotopique) de la fonction diastolique et du large éventail de variables dans les paramètres actuellement utilisés pour les quantifier (quantification de la situation cardiaque liée à l’âge, à la précharge et à la postcharge, fréquence cardiaque, etc.), il semble plus raisonnable d’utiliser le terme «CHF avec fonction systolique préservée», sans insister sur une démonstration objective d’anomalie diastolique. En effet, certaines études montrent que parmi les patients atteints d’ICC diagnostiqués selon les critères de Framingham et LVEF > 50% qui subissent une étude hémodynamique et une échocardiographie Doppler, 92% présentent au moins une anomalie diastolique chez l’étude hémodynamique; 94% présentent au moins une anomalie diastolique au Doppler, et 100% présentent au moins une anomalie diastolique identifiée par l’une ou l’autre de ces méthodes.9 Par conséquent, l’étude de la fonction diastolique sert à confirmer le diagnostic d’ICC diastolique plutôt qu’à l’établir .
CRITÈRES DIAGNOSTIQUES
Nous allons maintenant résumer l’évolution du diagnostic diastolique d’ICC. Le groupe d’étude de la Société européenne de cardiologie sur l’insuffisance cardiaque diastolique a proposé trois critères obligatoires qui devraient être simultanément présents10: 1) présence de signes ou de symptômes d’ICC; 2) présence d’une fonction systolique ventriculaire gauche normale ou légèrement anormale, et 3) évidence d’une relaxation ventriculaire gauche anormale, d’un remplissage, d’une distensibilité diastolique ou d’une raideur diastolique. Ces critères ont reçu leur part de critiques. Premièrement, le diagnostic clinique de l’ICC (via les signes et symptômes) manque de sensibilité et de spécificité, rendant apparemment le respect des critères de Framingham (tableau 1), ou de ceux de toute autre classification également validée, essentiel. Deuxièmement, la limite de la FEVG « normale » a beaucoup varié (40% -50%); le groupe d’étude européen a choisi 45%, mais on peut soutenir qu’une fraction d’éjection comprise entre 40 et 50% pourrait être considérée comme normale. De plus, la fraction d’éjection peut varier selon le moment où elle est déterminée. Par exemple, dans l’insuffisance cardiaque secondaire à une ischémie myocardique transitoire aiguë ou à une crise hypertensive, la FEVG déterminée pendant les premières heures peut être réduite mais à 24 heures, elle est normale. Des études montrent que chez les patients souffrant d’insuffisance cardiaque et d’hypertension non contrôlée, les différences entre la FEVG déterminée au service des urgences et la FEVG mesurée à 72 heures n’étaient pas significatives chez les patients qui étaient déjà cliniquement stables.11 Ainsi, il n’est généralement pas essentiel de déterminer la FEVG au début la décompensation car les valeurs obtenues dans les jours suivants sont fiables; la seule exception à cette règle peut être chez les patients atteints d’ischémie aiguë.La troisième critique des critères européens est liée à la faible fiabilité, sensibilité et spécificité de la détermination des anomalies de la fonction diastolique, comme mentionné précédemment.

Vasan et Levy12 utilisent 2 types de critères pour classer le diagnostic d’ICC diastolique en 3 catégories: définitif, probable et possible (Tableau 2). L’application clinique de ces critères est limitée en raison de leur complexité et du fait que les deux types sont empiriques et exigent des anomalies démontrables de la fonction diastolique. Par conséquent, comme mentionné précédemment, la plupart des auteurs ont maintenant tendance à éviter d’étudier la fonction diastolique et à définir comme CHF diastolique les cas d’ICC diastolique des critères cliniques d’insuffisance cardiaque et de FEVG > 50% ou > 45% 9. Même dans l’ICC avec composante de fonction systolique préservée des essais CHARM (Candesartan in Heart Failure: Assessment of Reduction in Mortality and morbidity), le critère de la fraction d’éjection a été réduit à 40% .13

MÉTHODES DE DIAGNOSTIC
Utilisation diagnostique de symptômes isolés et les signes cliniques d’insuffisance cardiaque sont limités et s’améliorent lorsqu’ils sont regroupés selon les critères de Framingham. Cependant, la fiabilité de ces signes et symptômes pour distinguer l’ICC systolique de l’ICC diastolique est faible (tableau 3). McDermott et al14 n’ont trouvé aucune différence significative dans la prévalence des symptômes, des signes ou des données radiologiques entre les patients atteints de FEVG à 50%. Malgré les attentes, même les preuves radiologiques de cardiomégalie ne distinguaient pas les cas. De même, les électrocardiogrammes ne permettent pas de différencier l’ICC avec une fonction systolique préservée ou réduite, bien qu’un électrocardiogramme normal rende le diagnostic d’insuffisance cardiaque peu probable. Par conséquent, lorsque les critères cliniques indiquent une insuffisance cardiaque suspectée, il est essentiel de réaliser une échocardiographie Doppler ou une autre étude de la fonction ventriculaire (ventriculographie isotopique) pour déterminer la fraction d’éjection avec précision. De plus, l’échocardiographie renseigne sur l’existence ou non d’une hypertrophie ventriculaire gauche et peut donner des indications sur la fonction diastolique (bien que, comme dit précédemment, cela ne soit pas indispensable au diagnostic d’ICC avec fonction systolique préservée). L’étude hémodynamique, « gold standard » pour le diagnostic de l’ICC diastolique, est réservée à des cas spécifiques ou lorsque d’autres indications existent. À l’avenir, de nouvelles techniques telles que la résonance magnétique cardiaque pourraient jouer un rôle important dans l’évaluation de l’anatomie et de la fonction cardiaque (bien que leur utilisation soit actuellement limitée en raison du manque de disponibilité).

Ces dernières années, détermination des peptides natriurétiques cérébraux (BNP et NT-proBNP ) est devenue très importante dans le diagnostic de l’ICC15. Chez les patients présentant un dysfonctionnement diastolique, les concentrations de BNP sont élevées bien que certaines études montrent que les niveaux de peptides sont plus élevés chez les patients présentant un dysfonctionnement systolique et les patients présentant un dysfonctionnement systolique et diastolique mixte. Les niveaux de BNP sont corrélés à une anomalie des indices de la fonction diastolique. D’autres études indiquent que les taux diagnostiques de BNP sont similaires dans l’ICC diastolique et l’ICC systolique16. Récemment, Bay et al17 ont découvert qu’une détermination isolée du NT-proBNP chez les patients atteints d’ICC à l’admission peut faire la distinction entre les patients atteints de LVEF > 40% et
En conclusion , il semble que la détermination des niveaux de peptides natriurétiques du cerveau puisse jouer un rôle futur important dans l’étude de l’ICC avec une fonction systolique préservée. Ceci est déjà évalué dans des essais cliniques (I-Preserve).
PROGNOSE
Bien que l’on pensait traditionnellement que le pronostic de l’ICC était étroitement lié à la fraction d’éjection et que la mortalité chez les patients atteints d’ICC et la fonction systolique réduite était beaucoup plus grande, un certain nombre d’études récentes ont remis en question cela. Dans l’étude classique de Senni 3, la survie à 6 ans n’était pas significativement différente parmi les patients atteints d’ICC et de FEVG 50% et entre 60% et 70% de tous les patients sont décédés au cours de cette période. Dans les deux cas, la survie était beaucoup plus faible que prévu dans la population générale du même âge et du même sexe (P18 et par notre propre groupe 5. Varela-Román et al ont constaté que la mortalité à 5 ans était de 54% chez les patients atteints de dysfonctionnement systolique et de 44% chez patients avec une LVEF préservée (une différence non significative). Dans notre étude, la mortalité à 3 ans était de 49% chez les patients avec CHF et LVEF 45% (p = 0,19, non significatif). Les taux de réadmission étaient également similaires pour les deux groupes (48% et 50 Permanyer-Miralda et al19 et notre propre étude5 ont montré que la FEVG n’est pas un prédicteur indépendant de la mortalité et que des facteurs tels que l’âge ou la comorbidité sont plus pertinents pour le pronostic.
Toutes ces données semblent montrer que le pronostic de l’ICC avec une fonction systolique préservée est légèrement moins inquiétant que celui de l’ICC avec une fonction systolique réduite. La mortalité annuelle des patients atteints d’ICC diastolique est de 5% -8% contre 10% -15% chez les patients atteints d’ICC systolique.8 La mortalité dans la population générale sans ICC et d’âge similaire est de 1% par an. La présence d’une maladie coronarienne, l’âge et la valeur seuil de la FEVG sont des facteurs importants dans le pronostic. Lorsque les patients atteints de cardiopathie ischémique sont exclus, la mortalité annuelle pour ICC diastolique tombe à 2% -3% .20 Chez les patients > 70 ans avec ICC, la mortalité est très similaire, indépendamment de LVEF .21
Cependant, d’autres études ont trouvé des taux de mortalité et de réadmission significativement plus élevés chez les patients avec une FEVG préservée ou réduite.22 En Espagne, Martínez-Sellés et al23 ont récemment trouvé une interrelation entre le sexe et la FEVG en ce qui concerne le pronostic. . Chez les femmes atteintes d’ICC, la survie ne varie pas par rapport à la FEVG mais elle est significativement plus faible chez les hommes avec une FEVG 30%, mais meilleure chez les femmes lorsque la FEVG est de 40% avait un taux de mortalité étonnamment bas, inférieur à celui des patients avec FEVG 13 Ces différences et la variabilité observée dans les études peut être liée aux différents profils cliniques des patients, aux méthodes et aux valeurs seuils utilisées pour déterminer la fonction ventriculaire et aux différents modèles de recherche appliqués.5 De plus, les patients atteints d’ICC systolique sont généralement traités avec un pourcentage plus élevé de médicaments ayant des effets pronostiques favorables, tels que les inhibiteurs de l’ECA, la spironolactone et les bêtabloquants.5,13,18
TRAITEMENT
À ce jour, un seul essai clinique randomisé contrôlé à grande échelle a a eu lieu pour comparer l’administration du médicament à celle d’un placebo chez des patients présentant une ICC et une fonction systolique préservée (la composante «préservée» de l’étude CHARM) .13 Cet essai a comparé l’efficacité d’une dose quotidienne de 32 mg de candésartan à un placebo dans 3023 patients avec CHF et LVEF > 40%. Après un suivi moyen de 36,6 mois, l’incidence combinée primaire (décès par cause cardiovasculaire ou admission pour ICC) était similaire dans les deux groupes, avec une tendance en faveur du candésartan au détriment d’une réduction significative des admissions pour ICC (16% ; P = 0,047). Les données sur la mortalité cardiovasculaire étaient très similaires. Les taux annuels de mortalité et d’événements cardiovasculaires ont diminué, comme mentionné précédemment, et l’incidence annuelle de décès cardiovasculaire ou d’admission pour ICC n’était que de 8,1% dans le groupe candésartan et de 9,1% dans le groupe placebo, ce qui soulève des doutes sur l’applicabilité de ces résultats aux populations de patients. à un plus grand risque d’événements.5,18
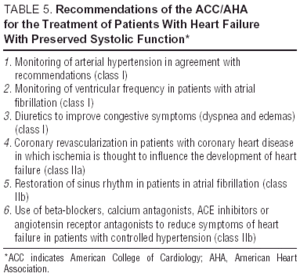
D’autres études sur les antagonistes des récepteurs de l’angiotensine (l’étude I-Preserve de l’irbésartan), les inhibiteurs de l’ECA (l’étude PEP-CHF du périndopril) ou les bêtabloquants sont actuellement en cours. Le nombre de patients inscrits et le long suivi font d’I-Preserve le plus important d’entre eux. Cette étude compare l’efficacité d’une dose de 300 mg / jour d’irbésartan à un placebo chez 3600 patients atteints d’ICC et de FEVG > 45% 24. Jusqu’à ce que les données d’essais cliniques randomisés soient disponibles, le traitement de l’ICC diastolique ou de l’ICC avec une fonction systolique préservée est simplement symptomatique et étiologique, bien que les avantages du candésartan dans la réduction des réadmissions démontrés par l’étude CHARM13 ne puissent être ignorés. Les lignes directrices et les objectifs généraux du traitement diastolique de l’ICC figurent dans le tableau 4. Les lignes directrices européennes et nord-américaines sur le traitement de l’ICC se concentrent sur les principes énoncés dans le tableau 5.25,26 La surveillance de la pression artérielle et de la fréquence ventriculaire est importante, tout comme la régression de l’hypertrophie ventriculaire gauche et la surveillance du myocarde ischémie. Par conséquent, les médicaments recommandés pourraient bien être les mêmes que ceux administrés pour le dysfonctionnement systolique même si les objectifs physiopathologiques de leur utilisation diffèrent. Des études ont montré que les bêtabloquants, les antagonistes du calcium et les antagonistes de l’angiotensine agissent positivement sur les symptômes et la capacité fonctionnelle des patients atteints d’ICC diastolique.27,28 L’effet de la digitaline sur les patients en rythme sinusal est douteux; en cas d’ischémie, elle peut être négative et entraîner une surcharge calcique pendant la diastole bien que dans l’étude DIG, les patients atteints de LVEF > 45% à qui on a administré des digitaliques ont eu moins d’admissions et moins de symptômes que ceux qui n’étaient pas27,28. Les diurétiques sont importants pour réduire la congestion et améliorer les symptômes, mais doivent être utilisés avec prudence et à faible dose pour éviter l’hypotension et d’autres symptômes de faible débit cardiaque. Les indications de l’anticoagulation et de l’administration d’agents antiplaquettaires sont les mêmes que pour les patients atteints d’ICC systolique.26
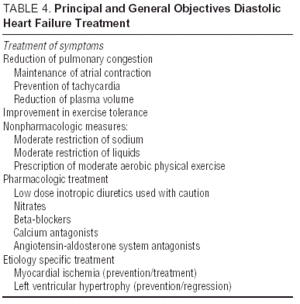
Dans le absence de nouveaux résultats des essais cliniques en cours et des recommandations suivantes (tableaux 4 et 5), l’association de diurétiques, d’antihypertenseurs «bradicardisants» (bêtabloquants ou antagonistes calciques) et d’antagonistes de l’angiotensine semble la meilleure stratégie pharmacologique chez ces patients26-28 avec l’identification et le traitement correct des processus sous-jacents (dont les plus fréquents sont l’ischémie myocardique et l’hypertension).
Section parrainée par Laboratorio Dr Esteve