Décrite pour la première fois par l’ophtalmologiste australien Thomas Spring, MD, en 1974, la conjonctivite papillaire géante (GPC) est une affection inflammatoire oculaire exogène couramment observée dans les lentilles de contact les porteurs et les patients porteurs de prothèses oculaires ou de sutures exposées après une intervention chirurgicale.1 Souvent qualifiée à tort de réaction allergique environnementale, la CPG est en fait le résultat de modifications papillaires de la conjonctive palpébrale tarsienne de l’œil dans le cadre d’une hypersensibilité médiée par les immunoglobulines E (IgE) réaction à la présence de la lentille.
Le passage à l’élimination quotidienne des lentilles de contact ces dernières années a conduit à une diminution marquée des réponses papillaires de la conjonctive – mais uniquement pour les présentations liées aux lentilles de contact. D’autres types de conjonctivite papillaire communément associés à (ou confondus pour) GPC comprennent la kératoconjonctivite vernale (VKC) et la kératoconjonctivite atopique (AKC). Cet article passera en revue les nombreuses réactions allergiques qui peuvent inclure une réponse papillaire.
«C’est la saison
VKC est une conjonctivite allergique chronique qui affecte les enfants et les jeunes adultes, en particulier les garçons, généralement entre les âges de six et 18.2 Les patients atteints de VKC ont souvent des antécédents familiaux ou médicaux de maladies atopiques, telles que les allergies saisonnières, l’asthme, la rhinite et l’eczéma. La maladie atopique peut être plus fréquente chez les jeunes hommes. Les symptômes courants comprennent des démangeaisons, une photophobie, des brûlures, des rougeurs, des écoulements de mucus et des déchirures; souvent, la présentation suit un schéma saisonnier, les pires symptômes se produisant au printemps et au début de l’été.2 Notez cependant que la VKC n’est pas uniquement une maladie à médiation IgE, car elle n’est pas associée à un test cutané positif ou à un RAST chez 42% à 47% des patients.2
Cliniquement, les cas de VKC sont classés comme limbiques, palpébraux ou mixtes. La forme palpébrale présente généralement des papilles hypertrophiées principalement le long de la conjonctive tarsienne supérieure, une kératite superficielle et une hyperémie conjonctivale; ce dernier a tendance à être de couleur rose plutôt que rouge, comme dans les formes plus aiguës de conjonctivite.
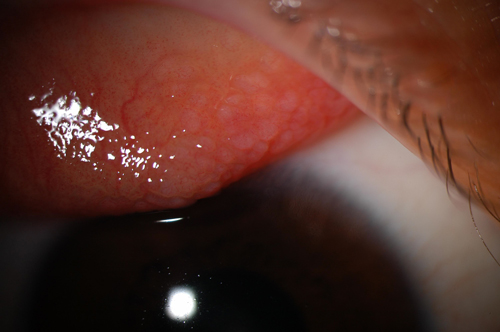
Sous la forme limbique, considérée comme plus courante chez les individus à la peau foncée d’Afrique et d’Inde probablement en raison du climat chaud, la conjonctive palpébrale présente une réponse papillaire sans formation de papilles géantes. Au lieu de cela, les points Horner-Trantas, qui sont des collections focales d’éosinophiles, se présentent sous forme de papilles limbiques associées à des infiltrats épithéliaux. La kératopathie ponctuée supérieure existe dans les deux formes de la maladie.
Dans les cas graves, les lésions ponctuées peuvent se fondre en un ulcère stérile en forme de bouclier, appelé ulcère vernal, situé entre le tiers moyen et supérieur de la cornée.
La kératoconjonctivite vernale est généralement traitée à l’aide de collyres combinés qui agissent à la fois comme un antihistaminique et un stabilisateur de mastocytes. Ces stabilisants antihistaminiques / mastocytes peuvent être prescrits soit pour les allergies saisonnières, soit toute l’année si la VKC est une maladie pérenne, sans risque d’effets secondaires d’une utilisation à long terme. Quoi qu’il en soit, le traitement doit être instauré dès que la VKC est détectée pour contrôler la maladie le plus rapidement possible.
Dans les cas plus graves de VKC, les stabilisants antihistaminiques / mastocytes n’ont pas la capacité de traiter la maladie, donc topiques des stéroïdes peuvent être nécessaires à la place. Étant donné que le dosage et la force des stéroïdes topiques varient, ils doivent être sélectionnés avec soin. Une étude comparant la prednisolone, la fluorométholone et le lotéprednol n’a trouvé aucune différence significative entre les groupes en ce qui concerne les signes et les symptômes – tous ont montré une amélioration progressive. Cependant, une formation de pannus dans le groupe fluorométholone et une augmentation significative de la pression intraoculaire dans le groupe prednisolone ont toutes deux été observées.3
La cyclosporine topique peut également être utilisée pour traiter la VKC. Une étude prospective de six mois portant sur 2597 patients au Japon a mis en corrélation une diminution significative des symptômes avec l’utilisation d’une cyclosporine topique.4 En fait, 30% des patients utilisant des stéroïdes topiques ont pu les arrêter dans les trois mois. Des réactions indésirables aux médicaments – l’irritation oculaire étant la plus courante – ont été observées chez 7,44% des patients.
Dans une autre étude menée en Italie, 156 enfants atteints de VKC ont reçu une concentration de 1% ou 2% de cyclosporine deux à quatre fois par jour et ont été suivis pendant deux à sept ans. Dans l’ensemble, les scores des objectifs oculaires se sont considérablement améliorés, suggérant que les deux concentrations de gouttes oculaires de cyclosporine sont sûres et efficaces pour le traitement à long terme du VKC.5
En reconnaissant AKC
AKC, signalé pour la première fois en 1952 par Michael Hogan MD, est une maladie relativement rare mais potentiellement aveuglante qui survient chez 20% à 40% des personnes atteintes de dermatite atopique.L’AKC est également étroitement associée à l’eczéma (95%) et à l’asthme (87%), et est plus fréquente chez les hommes que chez les femmes, avec une apparition allant de la fin de l’adolescence à 50 ans.7
En AKC , les réactions d’hypersensibilité de type I (immédiate) et de type IV (retardée) contribuent aux modifications inflammatoires de la conjonctive et de la cornée. Au cours des exacerbations, les patients ont une augmentation des taux d’IgE lacrymale et sérique, une augmentation des lymphocytes B circulants et une diminution des taux de lymphocytes T. Ainsi, les symptômes oculaires courants de l’AKC (avec peu ou pas de variation saisonnière) comprennent des démangeaisons, des déchirures, des écoulements de filaments, des brûlures, une photophobie et une vision réduite.
L’AKC peut également affecter la peau des paupières avec de l’eczéma (par exemple, dermatite et kératinisation). De plus, une blépharite et un dysfonctionnement de la glande de Meibomius peuvent être présents, ainsi qu’une chémosis de la conjonctive avec une réaction papillaire plus importante dans la conjonctive tarsienne inférieure, contrairement à la réaction dans VKC. Les points Horner-Trantas, cependant, sont rarement présents. Avec une inflammation chronique, une fibrose ou une cicatrisation de la conjonctive peut entraîner un symblépharon. Au début de l’AKC, une coloration cornéenne peut être présente; à mesure que l’AKC progresse, une néovascularisation cornéenne, des cicatrices stromales et une ulcération peuvent survenir.
Il existe également une forte association entre la kératite herpétique simplex et l’AKC. De plus, le kératocône peut être associé à l’AKC, qui peut être associé à un frottement chronique des yeux.
L’AKC peut également entraîner une baisse permanente de la vision ou la cécité due à des complications cornéennes, notamment: kératite ponctuée superficielle chronique, défauts épithéliaux persistants, cicatrisation ou amincissement de la cornée et kératocône.8 Des cataractes et un symblépharon peuvent également survenir.
Semblables au VKC, les options de traitement AKC comprennent des antihistaminiques topiques / stabilisateurs de mastocytes, des stéroïdes topiques, de la cyclosporine topique et d’autres immunosuppresseurs comme le tacrolimus et le pimécrolimus.9,10 En outre, les antihistaminiques et les stéroïdes oraux peuvent aider à fournir des symptômes rapides. le soulagement.
Qu’est-ce que la GPC?
Aussi connue sous le nom de conjonctivite papillaire induite par les lentilles de contact (CLPC), cette condition résulte d’une réponse immunologique associée à un traumatisme mécanique. Elle est généralement provoquée par le mouvement des paupières sur un objet étranger, comme une lentille de contact, qui peut contenir du pollen, des bactéries ou d’autres allergènes piégés en dessous.
En CLPC, une inflammation papillaire non spécifique se produit sur la conjonctive tarsienne supérieure. Les papilles augmentent de taille et progressent en gravité à mesure que la maladie progresse vers les grandes papilles caractéristiques (plus de 0,3 mm de diamètre) sur la conjonctive tarsienne.12 Parfois, il y a une inflammation de la conjonctive bulbaire et des taches ponctuelles sur la cornée peuvent être présentes .
Le GPC du port de lentilles de contact est le plus souvent attribué au mouvement fréquent du bord de la lentille contre l’œil pendant le clignotement. En moyenne, les jeunes hommes clignotent 9 600 fois par jour, tandis que les jeunes femmes clignotent 15 000 fois. Avec l’âge, la fréquence des clignements augmente jusqu’à 22 000 fois par jour.16 Cela peut parfois conduire à une irritation chronique entraînant une inflammation.
Le biofilm sur une lentille de contact est un autre facteur influençant le développement de GPC. Changer le polymère de la lentille de contact chez un patient atteint de CPG peut réduire le risque de récurrence de la CPG, car les dépôts sur la surface d’une lentille de contact dépendent du type de lentille.17 Par exemple, les lentilles de contact à plus haute teneur en eau développent plus de dépôts que les lentilles. avec une teneur en eau plus faible.21 Les dépôts de protéines, en particulier, dépendent de la teneur, de la structure et de la charge du polymère.22,23 Des études ont montré que les lentilles à haute teneur en eau et aux propriétés ioniques ont la plus grande quantité de dépôts de protéines.21,24,25
Pour les patients avec un astigmatisme régulier et une cornée normale, il peut être possible de changer le type de matériau de la lentille. Pour les patients présentant un astigmatisme irrégulier tel qu’un kératocône ou une kératoplastie post-pénétration, cependant, il peut ne pas être possible de changer le matériau. Dans ces cas, des solutions de désinfection au peroxyde peuvent être utiles. De plus, l’utilisation d’un nettoyant à base d’alcool pendant 30 secondes par jour (Miraflow, Novartis) ou d’un nettoyant à deux composants avec de l’hypochlorite de sodium et du bromure de potassium (Progent, Menicon) pendant 30 minutes une à deux fois par semaine peut être efficace.
Présentation de GPC
Le GPC associé aux lentilles de contact peut être présenté à tout moment de quelques semaines à plusieurs années après le début du port des lentilles. Il est généralement bilatéral, mais peut être de présentation asymétrique. Les symptômes de GPC sont associés à tous les types de lentilles de contact (c.-à-d. GP, hydrogel, silicone hydrogel, ferroutage, scléral, prothétique); Cependant, les lentilles jetables quotidiennes peuvent être la meilleure option, car l’augmentation de la fréquence de remplacement des lentilles de contact peut également réduire l’incidence du CPG.17 Les symptômes comprennent une augmentation des écoulements de mucus, une vision floue, une sensation de corps étranger, un mouvement excessif des lentilles de contact, une diminution de la tolérance des lentilles de contact et réduction du temps de port des lentilles de contact.13,15 Les ulcères du bouclier sont absents, contrairement à VKC.
Les démangeaisons, une indication d’une véritable maladie allergique, ne sont généralement pas présentes dans les GPC. Cependant, les allergies jouent un rôle: dans une étude de Donshik, une allergie concomitante était présente chez plus de 26% des patients atteints de CPG, et ceux souffrant d’affections allergiques présentaient des signes et symptômes plus sévères que les sujets non allergiques.14
Des recherches récentes mettent en lumière de nombreux médiateurs de l’inflammation dans les GPC. Il a été démontré que les patients avaient des niveaux élevés de chimiokines et de cytokines telles que IL-8, IL-6, IL-11; protéine-delta inflammatoire de macrophage; inhibiteur tissulaire du facteur de stimulation des colonies de macrophages métalloprotéinases-2; et l’interféron gamma induit par la monokine, l’éotaxine, les chimiokines CC pulmonaires et régulées par activation.18 En outre, les cellules épithéliales membraneuses (cellules M) et les lymphocytes B jouent un rôle dans la pathogenèse du CLPC pour la liaison et la translocation de l’antigène et du pathogène. 19
Traitement et prévention
Étant donné que la physiopathologie de la GPC est complexe, avec une combinaison de mécanismes immunitaires et mécaniques, la compréhension de ces mécanismes est importante à la fois dans le traitement et la prévention de la GPC. , il est prudent de se concentrer sur la prévention; ainsi, identifier et éliminer la cause, comme les dépôts de lentille contribuant à une réponse inflammatoire, est fondamentale pour résoudre la GPC. De plus, comme le GPC associé aux lentilles de contact souples est plus courant que le GPC résultant du port de lentilles perméables aux gaz, le passage à un matériau GP peut aider à éliminer le GPC.14 La modification du bord de la lentille de contact peut également aider à prévenir ou éliminer le GPC. Les patients doivent également être informés des bonnes habitudes de soin des lentilles et de l’hygiène des mains, car ils peuvent aider à prévenir les débris de surface sur les lentilles de contact qui pourraient conduire à une CPG.
Le remplacement plus fréquent des lentilles de contact, en particulier des lentilles de contact jetables quotidiennes, peut également réduire l’incidence des GPC. Dans une étude évaluant 47 porteurs de lentilles de contact publiée en 1999, la GPC était présente chez 36% des patients dont le calendrier de remplacement des lentilles de contact dépassait quatre semaines, contre 4,5% de ceux qui changeaient de lentilles de contact plus d’une fois toutes les quatre semaines.20 Cependant, la GPC limite encore la capacité de certains patients à porter des lentilles de contact, même en dépit d’intervalles de remplacement plus fréquents et de nouveaux matériaux de lentilles.
Traiter le problème
L’arrêt temporaire du port de lentilles de contact pendant une à trois semaines peut être suffisant pour que les symptômes de GPC diminuent, bien que les papilles puissent prendre des mois à se résorber. La transition vers une lentille de contact de remplacement plus fréquente est utile pour minimiser l’incidence de GPC une fois que le patient recommence à porter des lentilles de contact.
Les stéroïdes topiques tels que Lotemax (étabonate de lotéprednol, Bausch + Lomb) peuvent être utilisés pour traiter l’inflammation associée à des GPC plus sévères. Cependant, l’utilisation à long terme de stéroïdes topiques peut avoir des effets secondaires potentiels tels qu’une pression intraoculaire élevée, un glaucome et des cataractes. Des stabilisants antihistaminiques / mastocytes peuvent également être utilisés; cependant, ceux-ci sont d’une utilité limitée, car la GPC n’est pas principalement une réponse médiée par les mastocytes comme la conjonctivite allergique saisonnière. Cependant, avant tout, il est important d’arrêter le port des lentilles de contact jusqu’à ce que le CPG s’améliore.20 S’il n’est pas possible d’arrêter complètement le port des lentilles, par exemple dans des cas tels que le kératocône, le temps de port des lentilles doit être réduit autant que possible jusqu’au CPG. s’améliore.
Dans l’exposition à la GPC liée à la suture et à la boucle sclérale, une zone localisée de GPC sur la conjonctive tarsienne supérieure recouvrant la suture incriminée est un diagnostic de GPC. Un écoulement muqueux peut être attaché à des sutures lâches et exposées. Le traitement de la CPG liée aux sutures consiste à retirer les sutures exposées.
Le CPG lié aux prothèses est une combinaison d’hypersensibilité de types I et IV, en plus d’un traumatisme chronique de la conjonctive tarsienne supérieure lors du clignotement. Un revêtement de mucus peut se former sur le dispositif prothétique. L’approche de traitement en GPC liée aux prothèses consiste à augmenter la fréquence de retrait, de nettoyage et de polissage de la prothèse. Les stabilisants antihistaminiques / mastocytes peuvent également être utilisés si cela est indiqué, mais ne doivent pas être le traitement principal.
Maintenant que nous comprenons que la GPC est une affection inflammatoire qui résulte d’une irritation mécanique répétitive, et non d’une allergie conventionnelle, nous pouvons utiliser nos outils en pratique clinique pour mieux diagnostiquer et prévenir la GPC.
Dr. Barnett est optométriste principale au Centre médical UC Davis, où elle se spécialise dans la maladie du segment antérieur et les lentilles de contact spécialisées. Elle donne des conférences et publie de nombreux articles sur la sécheresse oculaire, la maladie du segment antérieur, les lentilles de contact, la réticulation du collagène et la création d’un équilibre sain entre le travail et la vie à la maison pour les femmes en optométrie. Elle siège aux conseils d’administration de Women of Vision, du Gas Permeable Lens Institute et de la Scleral Lens Education Society.