Descrita pela primeira vez pelo oftalmologista australiano Thomas Spring, MD, em 1974, a conjuntivite papilar gigante (GPC) é uma doença inflamatória ocular exógena comumente vista em lentes de contato usuários e pacientes com próteses oculares ou suturas expostas após a cirurgia.1 Freqüentemente rotulado incorretamente como uma reação alérgica ambiental, o GPC é, na verdade, o resultado de alterações papilares na conjuntiva palpebral tarsal do olho como parte de uma hipersensibilidade mediada por imunoglobulina E (IgE) reação à presença das lentes.
A mudança para o descarte diário de lentes de contato nos últimos anos levou a uma diminuição acentuada nas respostas papilares da conjuntiva – mas apenas para apresentações relacionadas às lentes de contato. Outros tipos de conjuntivite papilar comumente associada com (ou confundida com) GPC incluem ceratoconjuntivite vernal (VKC) e ceratoconjuntivite atópica (AKC). Este artigo analisará as múltiplas reações alérgicas que podem incluir uma resposta papilar.
‘É época
VKC é uma conjuntivite alérgica crônica que afeta crianças e adultos jovens, especialmente meninos, geralmente entre as idades de seis e 18.2 Pacientes com VKC geralmente têm uma história familiar ou médica de doenças atópicas, como alergias sazonais, asma, rinite e eczema. A doença atópica pode ser mais comum em homens jovens. Os sintomas comuns incluem coceira, fotofobia, queimação, vermelhidão, secreção de muco e lacrimejamento; frequentemente, a apresentação segue um padrão sazonal, com os piores sintomas ocorrendo na primavera e no início do verão.2 Observe, no entanto, que VKC não é apenas uma doença mediada por IgE, uma vez que não está associada a um teste cutâneo positivo ou RAST em 42% a 47% dos pacientes.2
Clinicamente, os casos de VKC são classificados como límbico, palpebral ou misto. A forma palpebral tipicamente se apresenta com papilas aumentadas principalmente ao longo da conjuntiva tarsal superior, ceratite superficial e hiperemia conjuntival; o último tende a ser rosado em vez de vermelho, como nas formas mais agudas de conjuntivite.
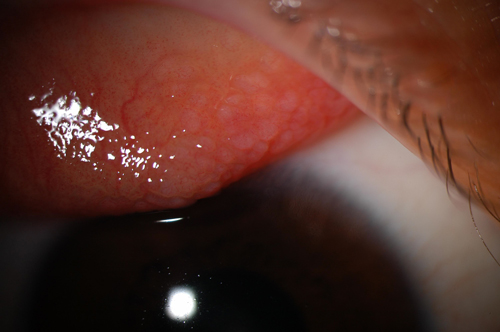
Na forma límbica, que se acredita ser mais comum em indivíduos de pele escura da África e Índia, possivelmente devido ao clima quente, a conjuntiva palpebral exibe uma resposta papilar sem formação de papilas gigantes. Em vez disso, os pontos de Horner-Trantas, que são coleções focais de eosinófilos, apresentam-se como papilas límbicas associadas a infiltrados epiteliais. A ceratopatia pontilhada superior existe em ambas as formas da doença.
Em casos graves, as lesões pontilhadas podem coalescer em uma úlcera estéril em forma de escudo, conhecida como úlcera primaveril, localizada entre o terço médio e superior da córnea.
A ceratoconjuntivite vernal é geralmente tratada com colírios combinados que atuam como anti-histamínicos e estabilizadores de mastócitos. Esses anti-histamínicos / estabilizadores de mastócitos podem ser prescritos para alergias sazonais ou durante todo o ano, se o VKC for uma doença perene, sem risco de quaisquer efeitos colaterais do uso a longo prazo. Independentemente disso, o tratamento deve ser iniciado assim que o VKC for detectado para controlar a condição o mais rápido possível.
Em casos mais graves de VKC, os estabilizadores anti-histamínicos / mastócitos não têm a capacidade de tratar a doença, portanto, tópicos esteróides podem ser necessários em seu lugar. Como a dosagem e a força dos esteróides tópicos variam, eles devem ser selecionados com cuidado. Um estudo comparando prednisolona, fluorometolona e loteprednol não encontrou diferenças significativas entre os grupos em relação aos sinais e sintomas – todos mostraram melhora gradual. No entanto, a formação de pannus no grupo fluorometolona e um aumento significativo na pressão intraocular no grupo da prednisolona foram observados.3
A ciclosporina tópica também pode ser usada para tratar VKC. Um estudo prospectivo de seis meses com 2.597 pacientes no Japão correlacionou uma redução significativa nos sintomas com o uso de ciclosporina tópica.4 Na verdade, 30% dos pacientes em uso de esteróides tópicos conseguiram interromper o tratamento em três meses. Reações adversas a medicamentos – irritação nos olhos sendo a mais comum – foram encontradas em 7,44% dos pacientes.
Em um estudo separado conduzido na Itália, 156 crianças com VKC receberam uma concentração de 1% ou 2% de ciclosporina duas a quatro vezes ao dia e monitoradas por dois a sete anos. No geral, as pontuações dos objetivos oculares melhoraram significativamente, sugerindo que ambas as concentrações de colírios de ciclosporina são seguras e eficazes para o tratamento de longo prazo de VKC.5
Reconhecendo AKC
AKC, relatado pela primeira vez em 1952 por Michael Hogan, MD é uma condição relativamente incomum, mas potencialmente cegante, que ocorre em 20% a 40% das pessoas com dermatite atópica.AKC também está intimamente associado a eczema concomitante (95%) e asma (87%), e é mais prevalente em homens do que mulheres, com início variando do final da adolescência até os 50 anos de idade.7
No AKC , as reações de hipersensibilidade do Tipo I (imediata) e do Tipo IV (retardada) contribuem para as alterações inflamatórias da conjuntiva e da córnea. Durante as exacerbações, os pacientes apresentam níveis elevados de lágrima e IgE sérica, aumento das células B circulantes e diminuição dos níveis de células T. Assim, os sintomas oculares comuns de AKC (com pouca ou nenhuma variação sazonal) incluem coceira, lacrimejamento, secreção pegajosa, queimação, fotofobia e diminuição da visão.
AKC também pode afetar a pele da pálpebra com eczema (por exemplo, dermatite e queratinização). Além disso, blefarite e disfunção da glândula meibomiana podem estar presentes, bem como quemose da conjuntiva com reação papilar que é mais proeminente na conjuntiva tarsal inferior, ao contrário da reação em VKC. Os pontos de Horner-Trantas, no entanto, raramente estão presentes. Com inflamação crônica, fibrose ou cicatriz da conjuntiva podem resultar em simbléfaro. No início do AKC, a coloração da córnea pode estar presente; à medida que o AKC progride, podem ocorrer neovascularização da córnea, cicatriz estromal e ulceração.
Também há uma forte associação entre ceratite por herpes simplex e AKC. Além disso, o ceratocone pode estar associado a AKC, que pode estar associado ao atrito crônico dos olhos.
AKC também pode resultar em diminuição permanente da visão ou cegueira por complicações da córnea, incluindo: ceratite puntiforme superficial crônica, defeitos epiteliais persistentes, cicatriz ou afinamento da córnea e ceratocone.8 Cataratas e simblepharon também podem ocorrer.
Semelhante ao VKC, as opções de tratamento do AKC incluem anti-histamínicos tópicos / estabilizadores de mastócitos, esteróides tópicos, ciclosporina tópica e outros imunossupressores como tacrolimus e pimecrolimus.9,10 Além disso, anti-histamínicos orais e esteróides podem ajudar a fornecer sintomas imediatos alívio.
O que é GPC?
Também conhecida como conjuntivite papilar induzida por lentes de contato (CLPC), essa condição resulta de uma resposta imunológica em combinação com trauma mecânico. É normalmente provocado pelo movimento da pálpebra sobre um objeto estranho, como uma lente de contato, que pode conter pólen, bactérias ou outros alérgenos presos sob ela.
No CLPC, a inflamação papilar não específica ocorre na conjuntiva tarsal superior. As papilas aumentam em tamanho e progridem em gravidade à medida que a doença avança para as grandes papilas características (maiores que 0,3 mm de diâmetro) na conjuntiva tarsal.12 Ocasionalmente, há inflamação da conjuntiva bulbar e pode haver coloração pontilhada na córnea .
O GPC do uso de lentes de contato é mais frequentemente atribuído ao movimento frequente da borda da lente contra o olho durante o piscar. Em média, os rapazes piscam 9.600 vezes por dia, enquanto as mulheres piscam 15.000 vezes. Com a idade, a taxa de piscadas aumenta para 22.000 vezes por dia.16 Isso às vezes pode levar à irritação crônica que resulta em inflamação.
O biofilme em uma lente de contato é outro fator que influencia o desenvolvimento de GPC. A troca do polímero da lente de contato em um paciente com GPC pode diminuir a chance de recorrência do GPC, pois os depósitos na superfície de uma lente de contato dependem do tipo de lente.17 Por exemplo, lentes de contato com maior teor de água desenvolvem mais depósitos do que lentes com menor conteúdo de água.21 Os depósitos de proteína, especificamente, dependem do conteúdo, estrutura e carga do polímero.22,23 Estudos documentaram que lentes com alto conteúdo de água e propriedades iônicas têm a maior quantidade de depósitos de proteína.21,24,25
Para pacientes com astigmatismo regular e córnea normal, pode ser possível alterar o tipo de material da lente. Para pacientes com astigmatismo irregular, como ceratocone ou ceratoplastia pós-penetrante, entretanto, pode não ser possível trocar o material. Nesses casos, as soluções de desinfecção com peróxido podem ser úteis. Além disso, o uso de um limpador à base de álcool por 30 segundos diários (Miraflow, Novartis) ou um limpador de dois componentes com hipoclorito de sódio e brometo de potássio (Progent, Menicon) por 30 minutos uma a duas vezes por semana pode ser eficaz.
Apresentação do GPC
O GPC associado a lentes de contato pode ser apresentado a qualquer momento, desde algumas semanas até vários anos após o início do uso das lentes. É tipicamente bilateral, mas pode ter apresentação assimétrica. Os sintomas de GPC estão associados a todos os tipos de lentes de contato (isto é, GP, hidrogel, hidrogel de silicone, piggyback, escleral, prótese); no entanto, as lentes descartáveis diárias podem ser a melhor opção de lente, pois o aumento da frequência de substituição das lentes de contato também pode diminuir a incidência de GPC.17 Os sintomas incluem aumento da secreção de muco, visão turva, sensação de corpo estranho, movimento excessivo das lentes de contato, diminuição da tolerância das lentes de contato e redução do tempo de uso de lentes de contato.13,15 Úlceras em escudo estão ausentes, ao contrário do VKC.
A coceira, uma indicação de doença alérgica verdadeira, também não costuma estar presente no GPC. No entanto, as alergias desempenham um papel: em um estudo de Donshik, a alergia concomitante estava presente em mais de 26% dos pacientes com GPC, e aqueles com condições alérgicas tinham sinais e sintomas mais graves do que os indivíduos não alérgicos.14
Pesquisas recentes iluminam muitos mediadores da inflamação no GPC. Foi demonstrado que os pacientes apresentam níveis elevados de quimiocinas e citocinas, como IL-8, IL-6, IL-11; proteína-delta inflamatória de macrófagos; inibidor de tecido do fator estimulador de colônia de macrófagos metaloproteinases-2; e interferon gama induzido por monocinas, eotaxina, quimiocinas CC reguladas por ativação e pulmonar.18 Além disso, células epiteliais membranosas (células M) e linfócitos B desempenham um papel na patogênese de CLPC para a ligação e translocação de antígeno e patógeno. 19
Tratamento e prevenção
Uma vez que a fisiopatologia do GPC é complexa, com uma combinação de mecanismos imunológicos e mecânicos, compreender esses mecanismos é importante tanto no tratamento quanto na prevenção de GPC.17 Para gerenciar GPC atualmente , é prudente focar na prevenção; assim, identificar e remover a causa, como depósitos de cristalino que contribuem para uma resposta inflamatória, é fundamental para resolver a GPC. Além disso, como o GPC associado a lentes de contato gelatinosas é mais comum do que o GPC decorrente do uso de lentes permeáveis ao gás, mudar para um material GP pode ajudar a eliminar o GPC.14 A modificação da borda da lente de contato também pode ajudar a prevenir ou eliminar o GPC. Os pacientes também devem ser informados sobre os hábitos adequados de cuidado com as lentes e higiene das mãos, pois eles podem ajudar a prevenir resíduos superficiais nas lentes de contato que podem causar GPC.
A substituição mais frequente de lentes de contato, especificamente lentes de contato descartáveis diárias, também pode reduzir a incidência de GPC. Em um estudo avaliando 47 usuários de lentes de contato publicado em 1999, GPC estava presente em 36% dos pacientes cujos cronogramas de substituição de lentes de contato excederam quatro semanas em comparação com 4,5% daqueles que trocaram as lentes de contato com mais frequência do que uma vez a cada quatro semanas.20 No entanto, GPC ainda limita a capacidade de alguns pacientes de usar lentes de contato, mesmo apesar dos intervalos de troca mais frequentes e novos materiais para lentes.
Tratando o problema
A suspensão temporária do uso de lentes de contato por uma a três semanas pode ser suficiente para que os sintomas de GPC diminuam, embora as papilas possam levar meses para desaparecer. A transição para lentes de contato de reposição mais frequentes é útil para minimizar a incidência de GPC assim que o paciente retomar o uso das lentes de contato.
Esteroides tópicos como Lotemax (etabonato de loteprednol, Bausch + Lomb) podem ser usados para tratar a inflamação associada a GPC mais grave. No entanto, o uso prolongado de esteróides tópicos pode ter efeitos colaterais potenciais, como pressão intraocular elevada, glaucoma e catarata. Os anti-histamínicos / estabilizadores de mastócitos também podem ser usados; no entanto, eles são de utilidade limitada, uma vez que GPC não é principalmente uma resposta mediada por mastócitos como a conjuntivite alérgica sazonal. Em primeiro lugar, no entanto, é importante descontinuar o uso das lentes de contato até que o GPC melhore.20 Se não for possível descontinuar o uso das lentes por completo, por exemplo, em casos como ceratocone, o tempo de uso das lentes deve ser reduzido tanto quanto possível até GPC melhora.
No GPC relacionado à sutura e na exposição da fivela escleral, uma área localizada de GPC na conjuntiva tarsal superior sobreposta à sutura ofensiva é diagnóstica para GPC. A secreção mucosa pode ser anexada a suturas expostas soltas. O tratamento do GPC relacionado à sutura é a remoção das suturas expostas.
O GPC relacionado às próteses é uma combinação de hipersensibilidade dos tipos I e IV, além do trauma crônico da conjuntiva tarsal superior durante o piscar. O revestimento de muco pode se formar no dispositivo protético. A abordagem do tratamento no GPC relacionado às próteses é aumentar a frequência de remoção, limpeza e polimento do dispositivo protético. Os anti-histamínicos / estabilizadores de mastócitos também podem ser usados se indicados, mas não devem ser o tratamento primário.
Agora que entendemos que a GPC é uma condição inflamatória que resulta de irritação mecânica repetitiva, não uma alergia convencional, podemos usar nossas ferramentas na prática clínica para diagnosticar e prevenir melhor a GPC.
Dr. Barnett é optometrista principal do UC Davis Medical Center, onde se especializou em doenças do segmento anterior e lentes de contato especiais. Ela dá palestras e publica extensivamente sobre olho seco, doenças do segmento anterior, lentes de contato, reticulação de colágeno e como criar um equilíbrio saudável entre trabalho e vida doméstica para mulheres em optometria. Ela atua nos conselhos da Women of Vision, do Gas Permeable Lens Institute e da Scleral Lens Education Society.